Эндопротез тазобедренного сустава с пластикой
Как показывает клинический опыт, широкий спектр проблем с ТБС может быть решен только хирургическим путем. Основная доля оперативных вмешательств выполняется по поводу коксартроза – прогрессирующего дегенеративно-дистрофического поражения суставных хрящей с дальнейшей деформацией сустава. Патология среди всех заболеваний опорно-двигательного аппарата занимает 1 место по распространенности у людей пожилого возраста. Она же, чаще всего приводит к инвалидизации: до 40% нетрудоспособных лиц в общей структуре инвалидности числится с этим диагнозом. Единственной эффективной тактикой лечения запущенных форм артроза ТБС является артропластика. Об уникальной хирургической технологии вы узнаете из нашей статьи.
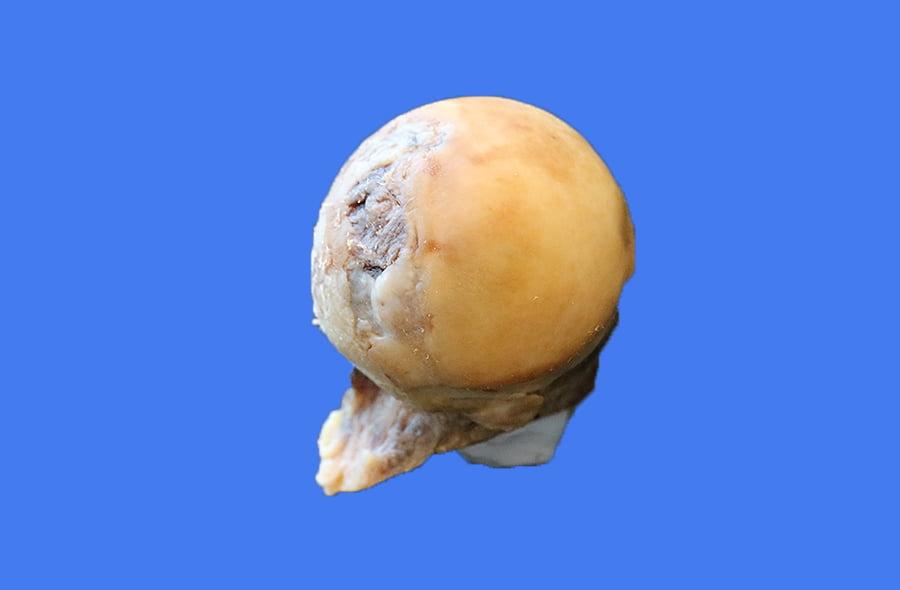
Головка бедра при коксартрозе.
Артропластика: что это такое?
При сильно выраженных дистрофических процессах, резком ограничении всех движений в суставе, гипотрофии мышц таза, бедра и голени любой из методов с сохранением сустава рассматривается как паллиативное лечение. В тяжелых случаях пациенту поможет исключительно артропластика, или эндопротезирование.
Артропластика тазобедренного сустава – высокотехнологичная операция, в ходе которой изношенный «родной» сустав меняется на искусственный аналог здорового сочленения. В результате способность к нормальному самостоятельному передвижению возвращается, перестает мучить болевой синдром, налаживаются все составляющие качества жизни пациента.
Функциональные имплантаты (эндопротезы) для артропластики выпускаются в различных типоразмерах. Большой размерный ряд позволяет еще на этапе планирования операции индивидуально подобрать пациенту подходящую ему по величине модель. То есть, с учетом анатомически заложенного объема бедренной головки, вертлужной впадины, формы и размера костномозгового канала, т.д.
- Структура эндопротезов включает головку и ножку для установки в зону бедренной кости и чашечку для ее размещения в выемке повздовшной кости. Чаще эти компоненты изготавливаются из титановых, кобальтовых сплавов. При артропластике могут быть использованы и изделия из керамики.
- Используемые материалы выносливы к высоким нагрузкам и не отторгаются организмом. Они не разрушаются в условиях внутренней среды биологической системы человека. Обладают оптимальным модулем упругости, гармонично сочетающимся со свойствами упругости костных тканей.
- В комплектацию полного тазобедренного протеза включен антифрикционный компонент из высокомоллекулярного полиэтилена, который вставляется в чашку. Его иначе называют полимерным вкладышем, в нем будет вращаться головка. Вкладыш позволяет сократить трение между металлическими или керамическими поверхностями, хорошо стабилизировать головку и улучшить ее скольжение в чаше, дополнительно усилить амортизационные свойства.
- Контактная фиксация кость-имплант выполняется по технологии press-fit (вколачивание, впрессовывание) или по способу цементирования с применением костного цемента. Вертлужный компонент может дополнительно фиксироваться при помощи винтов.
Устройство имплантов.
Артропластику с локализацией в тазобедренном отделе конечности ежегодно выполняют во всем мире примерно 1 млн. людей. В 95% и более случаях при грамотно реализованной операции и качественной реабилитации боль устраняется, функции протезированной ноги восстанавливаются до приближенных к норме значений. Процесс социальной адаптации занимает 2,5-4 месяца.
Показания к проведению операции
Целесообразность в проведении артропластики определяется на основании клинических исследований. Врачи руководствуются данными визуализационной диагностики (снимков КТ, МРТ, рентгена), а также функциональных тестов, предусматривающих:
- проверку амплитуды, объема движений, опоры в ТБС;
- измерение обхвата бедра и голени;
- измерение длины конечностей;
- оценивание уровня поясничной линии;
- оценку выработанных пациентом поз и манеры ходьбы;
- изучение порога болевых ощущений.
Если нарушения грубые, сильно угнетают жизнеспособность пациента, скорее всего, будет рекомендована подобная операция. Диагнозы, при которых она назначается:
- деформирующий артроз;
- перелом шейки бедра;
- ревматоидный артрит;
- асептический некроз с деформацией головки бедра;
- псевдоартроз (ложный сустав);
- врожденные дисплазии ТБС;
- фиброзный и костный анкилоз;
- нестабильность ранее установленного эндопротеза;
- посттравматические осложнения и некоторые виды опухолей.
Заметное укорочение конечности, хромота, интенсивная болевая симптоматика в хронической форме, неэффективность консервативного лечения в течение 6 месяцев служат поводом для скорейшего проведения операции.
Виды артропластики
Учитывая все особенности клинического случая, хирург-ортопед выбирает вид артропластики, по которому он будет восстанавливать проблемный отдел. Существует 4 основные методики, каждая из них предусматривает своих цели и задачи.
- Частичная артропластика. В процессе хирургии на имплант меняется головка и фрагмент шейки бедренной кости, вертлужная впадина остается нетронутой. Искусственная головка при движениях будет находиться в тесной взаимосвязи с естественной суставной поверхностью тазового углубления. Этот способ еще называют однополюсным протезированием. Он назначается только при одностороннем поражении сочленения (в области бедренной кости). Часто используется при нарушении целостности шейки бедра и остеонекрозе головки, если хрящевые покровы вертлужного ложа в хорошем состоянии. Недостаток неполной пластики – необходимость частой замены вживленного имплантата, в среднем каждые 7 лет.
- Тотальная замена тазобедренного сустава. Артропластику в данном случае осуществляют на бедренной и тазовой кости одновременно. Весь сустав полностью резецируется, а затем производится возмещение всех удаленных участков элементами тотального (полноценного) протеза. Полная артропластика рекомендована при обширной дегенерации, которая разрушила, деформировала и вывела из строя весь суставной аппарат. Методика признана лучшей, так как дает самые продуктивные результаты в восстановлении полноты движений. Кроме того, тотальные конструкции обладают наивысшим запасом прочности и долговечности, срок эксплуатации – 15-30 лет.
Тотальная и поверхностная операция на рентгене.
- Поверхностная артропластика. Вмешательство предполагает покрытие имплантом лишь верхней части головки бедра. Костный шарообразный элемент бедра, как можно понять, не удаляют вообще, с него только счищают остатки разрушенного хряща. Поверх очищенной от хряща головки накладывается так называемый колпачковый протез, изготовленный из металла. В вертлужную впадину тоже протезируют металлический компонент. Данная технология сохраняет костные ткани, способствует быстрой реабилитации и не вызывает ощущения «измененной конечности». Но, несмотря на все достоинства, она имеет не радужные перспективы. Пластика только суставных поверхностей ведет к ранней ревизии (в первые 5 лет) из-за развития локальных воспалительных процессов вследствие высокой концентрации ионов металла в крови при узле трения металл-металл. По некоторым данным, может стать причиной развития опухолей.
- Ревизионная операция. Это – повторная хирургическая процедура на том или ином промежутке времени после проведенной первичной артропластики тазобедренного сустава. Ее назначают при необходимости проведения повторной замены, если части эндопротеза износились, повредились или изначально были установлены некорректно. Рекомендуется также при обнаружении серьезных осложнений: инфекций, гнойно-септического очага, перелома кости и пр. Масштабность объема резекционных мероприятий у повторного вмешательства больше, чем у первичного эндопротезирования.
Инфекционное осложнение и установка дополнительного расширителя.
Как проходит операция
Артропластическая процедура по способу тотальной реконструкции ТБ сочленения имеет самые оптимистичные прогнозы на благополучный исход. Она же позволяет существенно увеличить сроки до ревизионного вмешательства. Тотальная операция является золотым стандартом современного эндопротезирования. Предлагаем ознакомиться в понятной форме, как ее делают.
- Больной получает анестезиологическое пособие, как правило, в виде общего эндотрахеального наркоза.
- После широкой антисептики кожных покровов и произведенного жгутирования проблемной конечности делается разрез по технике заднебокового доступа. Заднебоковой доступ выполняется в зоне большого вертела.
- Мышечные ткани аккуратно сдвигают в стороны. Открытое операционное поле фиксируется хирургическим расширителем.
- После вскрытия капсулы сустава, головку бедренной кости вывихивают и производят ее резекцию, частично захватывая шеечный компонент.
- Далее при помощи фрез нужных размеров осуществляется срезание покровных структур тазового ложа до обнажения субхондральной костной пластинки. В подготовленное ложе плотно погружается чаша. В чашу вставляется полиэтиленовый вкладыш.
- В положении согнутого колена конечность ротируют и делают ее приведение, чтобы голень приняла вертикальное положение. Благодаря такому положению проксимальный бедренный отдел хорошо выводится в рану для дальнейшей подготовки к имплантации.
- Далее врач перфорирует костномозговой канал в бедренной кости и формирует в нем оптимальное по размерам русло, чтобы имплантировать в него ножку протеза.
- Когда ножка погружена в созданный медуллярный отсек, на ее свободный конец надевается шаровидный элемент (искусственная головка). Последний этап имплантации – вправление головки в установленную чашу.
- Финальная стадия хирургии – послойное ушивание раны, установка дренажных систем. На прооперированную ногу накладывают эластичный бинт.
Максимальный размер разреза после артропластики ТБС – 8 см. Длительность операционного сеанса – около 1 часа.
Вероятность развития осложнений не превышает 5%, из них интраоперационные последствия практически не встречаются. Преобладают такие осложнения, как вывихи компонентов имплантата и перипротезные переломы, которые чаще возникают из-за несоблюдения пациентом назначенного ортопедического режима.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Специфика реабилитации
Если состояние больного будет соответствовать послеоперационной норме, то уже на следующий день после операции он начинает передвигаться на костылях, еще через 1-2 суток – сидеть. В целях предупреждения тромбоза и тромбоэмболии ему назначают препараты с гепарином, а для недопущения развития инфекции – сильный антибиотик широкого спектра действия. Необходимость использования костылей в зависимости от примененного вида эндопротеза – от 10 до 45 суток. После переходят на трость, которую используют до окончательного выздоровления.
Выписывается пациент из стационара ориентировочно на 12 день после операции. Реабилитацию после выписки следует продолжить в поликлинических условиях или специализированном реабилитационном центре столько, сколько потребуется. Возврат к активной жизни и профессиональной деятельности у большинства людей происходит ближе к 4-5 послеоперационному месяцу.
Цены на артропластику тазобедренного сустава
В Москве только услуга хирурга в известных клиниках (ДКБ им. Семашко, ГВКГ им. Бурденко и пр.) обойдется пациенту в 35-40 тыс. рублей. Цена на операцию вместе со стоимостью ТБС-эндопротеза импортного производителя в московских медучреждениях составляет минимум 100 тыс. рублей. Операция с установкой отечественных марок имплантатов оценивается примерно в 60-70 тыс. руб. В России можно пройти процедуру по квоте, расходы компенсируются госбюджетом согласно госпрограмме ВМП. Квотное лечение предоставляется в порядке очереди, срок ожидания составляет 3-12 месяцев.
За границей – в Германии, Израиле, Чехии – замену осуществляют очень качественно, при этом имплантируют только протезы мировых брендов из высококлассных материалов. Операционные манипуляции вместе с протезируемой конструкцией и расходными материалами в Германии обходятся пациентам в среднем в 16,5-18 тыс. евро, в Израиле – 23-28 тыс. долларов. Реабилитация, каждый день пребывания в стационаре потребуют еще дополнительных вложений. В Чехии реабилитация (минимум 4 недели) как для своих граждан, так и иностранных пациентов. В чешских клиниках лечение «под ключ» (диагностика, работа хирурга, эндопротез, послеоперационное восстановление) стоит не более 12 тыс. евро.
Источник
Костная пластика при эндопротезировании тазобедренного сустава.
В.В.Соколов, А.Л.Логунов, Н.В.Загородний
Применение костных трансплантатов в эндопротезировании тазобедренного сустава всегда было оправдано при наличии дефектов, связанных с дисплазиями вертлужной впадины, лизисом кости при ревматоидном артрите, дефектах, возникших при асептической нестабильности эндопротеза. В таких случаях применяется как структурный, так и измельченный костный материал.
В литературе имеются данные о высоком проценте нестабильности вертлужного компонента (46%) у пациентов, которым был применен крупный структурный трансплантат для покрытия гнезда эндопротеза. Как выражаются сами авторы, данная нестабильность наступает “внезапно и катастрофически” .
Имеются также противоположные данные, демонстрирующие весьма обнадеживающие результаты — от 0 до 5% асептической нестабильности гнезда вертлужной впадины на отдаленных сроках наблюдения.
Первичная протрузия вертлужной впадины при ревматоидном артрите или при других видах остеоартроза весьма успешно восстанавливается при помощи укрепляющих колец с использованием костных трансплантатов в виде стружки или пластин, в зависимости от дефекта. До 82% хороших результатов по данным литературы получены при применении антипротрузионного кольца Мюллера на сроках наблюдения до 8 лет.
Большинство ревизионных операций неизбежно требуют костную пластику либо вертлужной впадины, либо проксимального отдела бедра. До 4% бесцементных вертлужных компонентов эндопротезов требуют ревизионного вмешательства на сроках после 4 лет, что свидетельствует об отличных результатах применения бесцементной фиксации.
Несмотря на данные сообщения, становится ясно, что имеются определенные условия, при которых бесцементные компоненты демонстрируют высокий уровень нестабильности. В таких случаях антипротрузионные кольца в комбинации с костной пластикой могут предотвратить миграцию гнезда впадины и рассматриваться как метод выбора, если так называемая биологическая фиксация компонента оказалась неудовлетворительной.
Успешное применение структурных трансплантатов при восстановлении значительных дефектов вертлужной впадины было описано во многих публикациях.
Применение костной пластики проксимального отдела бедра методом импакции костной стружки, а также кортикальных трансплантатов доказало свою эффективность.
Целью этой статьи является анализ и представление результатов нашего собственного опыта применения техники ауто- и аллопластики при эндопротезировании тазобедренного сустава у разных групп пациентов.
Шестьдесят два пациента (70 тазобедренных суставов) были оперированы по поводу диспластического коксартроза. Все случаи дисплазии относились к первой стадии по классификации Dunn. Пять пациентов были мужчины, 57 — женщины. Максимальные сроки наблюдения составляли 30 месяцев. Средний возраст пациентов — 45 лет. Полная костная интеграция трансплантата наблюдалась у 100 % больных уже после 8 — 12 месяцев.
Во всех случаях применялись цементные эндопротезы фирмы Sulzer Beznoska Biomet.
Структурные аутотрансплантаты (половина головки бедра) использовались для создания необходимой формы покрытия гнезда вертлужной впадины, обеспечивающей адекватную опору. Трансплантат фиксировался одним или двумя винтами, направленными перпендикулярно линии соединения с тазовой костью.
Костные трансплантаты покрывали от 15% до 45% поверхности вертлужного компонента. Отмечалась незначительная резорбция трансплантата в 15% случаев. Оценка проводилась по методике Gerber & Harris. Ни один из трансплантатов не был фрагментирован или сломан.
Четверо пациентов имели послеоперационное осложнение в виде вывиха эндопротеза. Лечение проводилось путем закрытого вправления вывиха у двух больных и у одного было применено открытое вправление в связи с интерпозицией винта в гнездо вертлужной впадины. Один больной имел осложнение в виде глубокой инфекции. Дважды проводилось ревизионное вмешательство, но окончательно был оставлен ложный сустав вследствие неудачных попыток спасти эндопротез.
Сращение костного трансплантата было очевидно даже в случаях значительного остеопороза у пожилых пациентов. Ни один из наблюдаемых больных не нуждался в дополнительной опоре при ходьбе при осмотре их на отдаленных сроках наблюдения.
Семьдесят пациентов (76 тазобедренных суставов; 56 пациентов были женского пола, 20 — мужского) были оперированы по поводу первичной протрузии вертлужной впадины с применением антипротрузионного кольца Мюллера в комбинации с костной пластикой в виде фрагментированной кости (стружки) или костных пластин, закрывающих дефект дна вертлужной впадины. Данная методика позволяет восстановить костную массу дна вертлужной впадины и предотвратить медиальную миграцию вертлужного компонента.. 45 больных страдали ревматоидным артритом, у остальных был выявлен остеоартроз. Средний возраст больных составил 57 лет. После 24 месяцев наблюдения ни одно гнездо вертлужной впадины не отмечало признаков явной или потенциальной нестабильности, на рентгенограммах наблюдалась полная интеграция костных трансплантатов.
Двадцать пациентов с асептической нестабильностью эндопротезов были оперированы с применением костной пластики. 18 из них были женщины и 2 — мужчины. Средний возраст больных составил 61 год.
Для оценки дефицита костной ткани мы пользовались классификацией Paproski для того, чтобы до операции определить необходимость и характер костной пластики, в особенности если костный банк в больнице отсутствует и необходимо заказывать трансплантат в специализированной лаборатории.
Четыре пациента имели 3А тип ацетабулярного дефекта, где костная стружка и пластинчатые трансплантаты были использованы в комбинации с кольцом Мюллера. Последнее фиксировалось 3 — 4 винтами для достижения прочной фиксации всей этой конструкции к материнской кости. 14 случаев были отнесены к 2А типу дефектов, где применялась костная стружка и кольцо Мюллера. Двое больных были отнесены к 2В типу дефектов вертлужной впадины. В этих случаях кольцо Мюллера не применялось, но мощный структурный трансплантат был необходим для формирования верхнего края вертлужной впадины. Один из этих больных был оперирован в нашей клинике два года назад по поводу диспластического коксартроза. Во время первой операции костная пластика крыши вертлужной впадины не проводилась, так как имелся мощный опорный экзостоз. Но через два года этот пациент начал отмечать увеличение хромоты и укорочение оперированной конечности. На рентгенограмме были выявлены перелом экзостоза и краниальная миграция гнезда вертлужной впадины.
У четырех пациентов применялись структурные костные трансплантаты для закрытия дефектов проксимального отдела бедра. Эти случаи имели 2В тип дефекта через 28 лет после операции с применением эндопротеза Сиваша. Оба компонента эндопротеза были нестабильны, но, несмотря на это, крайне трудно было их удалить. У одного пациента гнездо протеза мигрировало более чем на 4 см краниально, но относительно легко было удалено, в то время как ножка эндопротеза была полностью стабильна и ее невозможно было удалить из-за костных мостов, вросших в окно эндопротеза. Боковая стенка бедра была открыта при помощи осцилляторной пилы и костные мосты были разрушены, только после этого ножку удалось удалить.
Мягкие ткани вокруг головок эндопротезов у этих больных были без признаков металлоза. Другие случаи, где производилась ревизия эндопротезов Сиваша, имели измененные ткани вокруг в виде черной импрегнации даже тазовых костей.
У одного пациента имелся значительный дефект проксимального отдела бедра, который был замещен значительных размеров аллотрансплантатом, повторяющим полностью форму дефекта бедра и фиксированным проволочными швами. После 12 месяцев остеоинтеграция отмечалась на контрольной рентгенограмме.
При ревизии бедренных компонентов мы использовали бесцементную ножку Вагнера, прямые ножки Мюллера, СИНКО, ИСКО-РУДН.
Костная пластика в эдопротезировании тазобедренного сустава несомненно является весьма успешным методом, улучшающим результаты лечения.
В случаях дисплазии тазобедренного сустава имеются некоторые альтернативы костной пластике, такие как ввинчивающаяся чашка Zwai-Muller, которая применяется без формирования костного навеса, но по данным некоторых авторов эти чашки при ревизионных случаях демонстрируют слабые результаты. Имеются публикации об успешном применении сверхмалых размеров гнезд вертлужных впадин для достижения полного костного покрытия. Несмотря на некоторые данные о высоком уровне неудач при применении костной пластики верхнелатерального аспекта вертлужной впадины (46%), имеются совершенно противоположные результаты, где отмечаются всего до 5% нестабильностей вертлужного компонента на сроках наблюдения в 4 года. Наши собственные результаты подтверждают последнее со 100% успехом после операции через 2 года.
Преимущества восстановления вертлужной впадины с применением кольца Мюллера описаны во многих клинических публикациях. Как рекомендует сам автор, а также по рекомендации Charnley, полость под антипротрузионным кольцом заполняется костным цементом. Однако последние сообщения доказывают успешность применения костной пластики для заполнения полости под кольцом и результаты весьма обнадеживающие после 4 лет наблюдения.
В нашем исследовании мы получили результаты, соответствующие вышеизложенным, и по отдаленным срокам надеемся представить данные в следующих публикациях.
При ревизионном эндопротезировании с применением цемента имеется высокий процент нестабильностей вертлужного компонента, достигающий 30% после относительно короткого периода наблюдений (4 — 7 лет). Применение костной пластики для восстановления нормального центра вращения сустава и биомеханики конечности позволяет улучшить качество ревизионных операций.
В случаях, когда имеется значительный костный дефект при ревизии нестабильного эндопротеза Сиваша, применение костной пластики в особенности имеет практическое значение. Применение крупных структурных костных трансплантатов вполне оправдано в случаях, если материнская кость не может обеспечить стабильность компонентов.
Некоторые публикации представляют пессимистичные результаты применения крупных костных трансплантатов, в то время как другие авторы доказывают обратное с 97%-ным успешным результатом при наблюдении в течение 6 лет.
В нашей небольшой серии наблюдений за поведением крупных костных трансплантатов, примененных в ревизионном эндопротезировании, отмечается 100%-ная остеоинтеграция через 24 месяца после операции, что является весьма обнадеживающим фактом, позволяющим рекомендовать данный метод для широкого применения в подобных клинических случаях.
По материалам сайта Клиники Ортопедии и Травматологии ГКБ № 13 г. Москвы
Источник
