Хроническое повреждение хряща коленного сустава

Микрофрактуринг
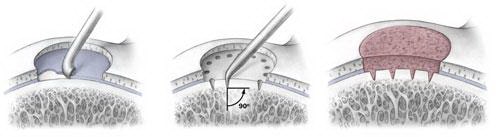
Этапы микрофрактуринга. Слева: Удаление поврежденного хряща. В центре: Формирование с помощью шила отверстий в субхондральной кости. Справа: Иллюстрация репаративного ответа, приводящего к образованию новых здоровых клеток хрящевой ткани.
Целью микрофрактуринга является стимуляция роста нового суставного хряща за счет формирования в зоне повреждения новых кровеносных сосудов. С помощью острого инструмента, называемого шилом, в поврежденной суставной поверхности формируются множественные отверстия. Эти отверстия формируются в костной пластинке, расположенной под слоем хряща. Это приводит к развитию репаративного ответа. В область повреждения прорастают новые сосуды и новые клетки, из которых формируется новый хрящ.
Микрофрактуринг выполняется артроскопически. Эта операция лучше всего подходит молодым пациентам с одиночным очагом повреждения хряща и здоровой субхондральной костью.

Нормальный здоровый хрящ коленного сустава (слева). Значительный дефект суставного хряща коленного сустава (в центре). Перфорация субхондральной кости в зоне дефекта шилом для микрофрактуринга (справа).
Туннелизация
Туннелизация, как и микрофрактуринг, стимулирует образование здорового хряща. При этом в зоне дефекта с помощью сверла или спицы также формируются множественные отверстия. Это стимулирует развитие репаративного ответа.
Туннелизация также выполняется артроскопически, однако эта техника менее точна по сравнению с микрофрактурингом, а нагревание сверла может привести к повреждению некоторых тканей.
Абразивная хондропластика
Эта операция аналогична туннелизации, однако здесь вместо сверел или спиц используются высокоскоростные боры, с помощью которых поврежденный хрящ удаляется до субхондральной кости.
Абразивная хондропластика выполняется артроскопически.
Имплантация аутологичных хондроцитов (ИАХ)
ИАХ — это двухэтапная операция, которая заключается в культивировании новых хрящевых клеток и последующей их имплантации в область дефекта хряща.
Первым этапом у пациента забираются здоровые клетки хрящевой ткани. Делается это на участке суставной поверхности, не подверженной нагрузкам. Этот этап выполняется артроскопически. Ткань, содержащая здоровые хрящевые клетки — хондроциты, — направляется в лабораторию. Там клетки культивируются на протяжении 3-5 недель, чем добиваются увеличения их числа.
Вторым этапом выполняется артротомия, т.е. открытая операция на суставе, в ходе которой эти хрящевые клетки имплантируются в область дефекта. Дефект суставного хряща предварительно обрабатывается. Зона дефекта затем закрывается лоскутом надкостницы, которая подшивается по периферии дефекта, а зона шва дополнительно герметизируется фибриновым клеем. Раствор, содержащий взвесь выращенных в лаборатории хондроцитов, с помощью шприца вводится в дефект под надкостничную «заплатку».
ИАХ наиболее эффективна у молодых пациентов с одиночными дефектами хряща диаметром более 2 см. Преимуществом этого метода является то, что здесь используются собственные клетки пациента, что исключает риск отторжения. Недостатки — два этапа операции и необходимость открытого доступа в сустав. Все вместе занимает несколько недель.
Остеохондральная аутотрансплантация (мозаичная пластика)
При остеохондральной аутотрансплантации хрящ перемещается из одной части сустава в другую. Здоровая хрящевая ткань — трансплантат — забирается с участка, который не подвержен нагрузкам (ненагружаемая зона). Трансплантат имеет форму цилиндрической пробки, состоящей из хряща и субхондральной кости. В области дефекта формируется соответствующий ему по размерам цилиндрический канал, в которой эта пробка устанавливается. Таким образом восстанавливается ровная суставная поверхность.
Эта остеохондральная пробка может быть одной либо их может быть несколько. Такая операция называется мозаичной пластикой.
Остеохондральная аутопластика применяется при относительно небольших дефектах хряща. Это связано с тем, что участки сустава, где можно забрать трансплантат без ущерба для функции сустава, достаточно ограничены. Операция может выполняться артроскопически.
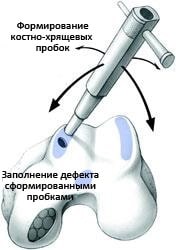
Мозаичный вариант остеохондропластики
Остеохондральная аллотранслантация
Если дефект хряща слишком велик, чтобы выполнить аутопластику, можно подумать об аллопластике. Аллоткани — это ткани трупного происхождения. Как и при аутопластике, они представляют собой блоки, состоящие их хряща и субхондральной кости. В лабораторных условиях такие блоки обрабатываются и стерилизуются. Предварительно они тестируются на отсутствие инфекций, передающихся с кровью.
Аллотрансплантаты обычно больше аутотрансплантатов. Им можно придать форму, точно соответствующую форме дефекта.
Аллопластика чаще всего выполняется открыто.
Стволовые клетки и тканевая инженерия
Современные исследования сосредоточены на новых способах создания здоровых тканей человеческого тела. Наука, занимающаяся этим, называется тканевая инженерия. Факторы роста, которые стимулируют образование новых тканей, можно выделить и использовать в т.ч. для стимуляции роста новой хрящевой ткани.
Другим предметом исследования являются мезенхимальные стволовые клетки. Это клетки предшественницы всех остальных клеток человеческого тела. Источником их является живые ткани организма, например, костный мозг. Если поместить такую клетку в специфическую среду, она даст рост новым клеткам, аналогичным клетками соответствующей ткани организма.
Есть надежда, что стволовые клетки, помещенные в области поврежденной суставной поверхности, будут стимулировать рост нового гиалинового хряща.
Тканевая инженерия все еще находится на экспериментальной стадии своего развития. Большинство работ в этой области проводится в научных центрах и являются частью различных клинических исследований.
Источник
Повреждения хряща могут возникать как в обычных бытовых условиях, так и во время занятий спортом при резких ротационных движениях в коленном суставе.
Клиническая картина
При остром повреждении клиническая оценка крайне сложна. Клиническая картина может варьировать от полного отсутствия жалоб до острой интенсивной боли. В ряде случаев на первое место могут выступать симптомы повреждения передней крестообразной связки и разрывов мениска.
Диагностика
Определенного алгоритма клинического осмотра при травматическом повреждении хряща не существует. Диагноз позволяет предположить анализ анамнеза и механизм травмы. Необходимо исключить повреждение крестообразных связок и менисков.
Изолированное повреждение хряща на обычных рентгенограммах не выявляется, только при повреждении субхондральной кости или если с момента травмы прошло более месяца, можно увидеть повышение плотности или неровность суставной поверхности (в случае вдавленного перелома, перелома медиальной поверхности латерального мыщелка бедренной кости).
Данные МРТ очень важны для постановки правильного диагноза при повреждении хряща, однако полученные изображения должны быть достаточно высокого качества.
Артроскопические данные
Артроскопия является наиболее ценным и точным методом диагностики повреждений хряща, так как позволяет достоверно определить распространенность и глубину травматического повреждения и посттравматических изменений.
Травматические и посттравматические изменения хряща имеют множество различных проявлений, поэтому единую классификацию повреждений создать очень сложно. Bauer и Jackson предложили классификацию хондральных повреждений, включающую 6 категорий и основанную на выраженности изменений, затрагивающих внутрисуставной хрящ.
- Тип 1 (трещина) – повреждение хряща представлено изолированной трещиной, которая может доходить до субхондральной кости.
- Тип 2 (звездчатый дефект) – несколько разнонаправленных линий переломов, часто с центральным дефектом. Линии переломов могут достигать субхондральной кости.
- Тип 3 (лоскутный дефект) – поврежденный лоскут прикреплен к предлежащему интактному хрящу. Глубина повреждения может достигать субхондральной кости.
- Тип 4 (кратер) – отделение полнослойного фрагмента хряща с обнажением субхондральной кости.
- Тип 5 (фибрилляция) – при этом типе повреждения имеется зона поверхностной фибрилляции без отделения хряща на большом протяжении. Этот тип повреждения очень сложно отличить от дегенеративного повреждения.
- Тип 6 (деградация) – разрушение и отделение хряща с обнажением субхондральной кости. Этот тип также сложно, а часто невозможно отличить от дегенеративных поражений хряща. Локализация зоны повреждения может указывать на причину повреждения.
Комбинированные повреждения
Во время диагностики и лечения повреждений хряща необходимо обращать особое внимание на целостность передней и задней крестообразных связок. Острая и хроническая нестабильность коленного сустава, связанная с повреждением этих связок, очень часто приводит к повреждению суставного хряща.
Повреждения хряща, связанные с нестабильностью, вследствие разрыва ПКС.
- Медиальный мыщелок бедра.
Зона повреждения практически всегда находится на латеральной поверхности медиального мыщелка бедра (в области межмыщелкового возвышения). В данной зоне могут встречаться любые виды травматических повреждений хряща.
- Латеральный мыщелок бедра.
Типы повреждений латерального мыщелка бедренной кости сходны с типами повреждений медиального мыщелка. Повреждения, возникающие в этой области, ограничены боковой трещиной, образующейся вследствие винтообразного механизма перелома и большего размера латерального мениска. Такие повреждения также могут распространяться и на латеральную порцию латерального мыщелка бедра. Поперечные линейные трещины (щелеобразные переломы) в некоторых случаях достигают медиальной стороны.
Костно-хрящевые переломы
Чаще всего причиной остеохондральных переломов являются прямая травма, вывих надколенника и разрыв ПКС. Вывих надколенника нередко приводит к смещению костно-хрящевого фрагмента с медиальной стороны надколенника и с латерального края латерального мыщелка бедренной кости.
Лечение
Лечение травматических повреждений хряща зависит от их глубины и распространенности, клинической картины и сопутствующих повреждений.
Травматические повреждения хряща (исключение – субхондральная гематома), включающие в себя разрушение суставной поверхности, нестабильные фрагменты хряща и вовлечение в процесс субхондральной кости определяют выбор метода лечения.
Применяются различные подходы:
- Невмешательство.
Если выявлены небольшие поперечные трещины хряща, лучше оставить их нетронутыми, так как чрезмерная механическая обработка может привести к еще более выраженным повреждениям.
- Удаление нестабильных хрящевых фрагментов.
Лоскутные повреждения хряща, выраженные фибрилляции и нестабильные участки должны быть устранены.
- Стимуляция регенерации фиброзного хряща.
Индукция образования волокнистого хряща зависит от различных факторов, наиболее благоприятными из которых являются следующие:
- Молодой возраст пациента,
- Стабильный хрящ, окружающий дефект;
- Отсутствие нестабильности, связанной с повреждением капсульно-связочного аппарата;
- Отсутствие угловой деформации нижней конечности,
- Небольшой размер дефекта (менее 15 мм),
- Неповрежденные мениски.
К неблагоприятным факторам, которые следует учитывать, прибегая к методам индукции формирования фиброхрящевой ткани, относятся:
- Большой размер дефекта (более 15 мм),
- Нестабильные края,
- Наличие угловой деформации нижней конечности,
- Нестабильность связочного аппарата,
- Пожилой возраст,
- Ожирение,
- Локализация дефекта в области бедренно-надколенникового сочленения.
Существует множество различных методик стимуляции репарации хрящевой ткани:
- Рассверливание по Pridie,
- Субхондральная абразивная хондропластика,
- Микрофрактурирование.
- Пересадка хряща.
Доступны следующие методики трансплантации хряща и костно-хрящевых блоков:
- Техника «смешанного» костно-хрящевого трансплантата по Stone.
- Трансплантация аутологичных хондроцитов,
- Трансплантация периостального лоскута,
- Мозаичная остеохондропластика по Hangody.
Источник

В коленном суставе имеется два вида хрящей. И когда говорят о повреждениях хряща коленного сустава, чаще всего подразумевается травма мениска – волокнистой ткани. Но не стоит забывать, что повреждаться способен и гиалиновый хрящ. Это особая ткань, которая покрывает мыщелки суставообразующих костей и надколенник с внутренней стороны.
Травматическое повреждение
Важно, что как обособленная травма, такое повреждение встречается крайне редко. Обычно это происходит в совокупности с другими повреждениями.
Чаще всего поражается ткань вследствие прямой травмы в виде удара или падения, а также при неестественной ротации колена.
При этом можно выделить:
- Моментальное повреждение. При такой травме гиалиновый хрящ разрушается непосредственно во время воздействия определенной силы или нагрузки на колено. Так при разрывах крестообразных связок происходит неизбежное смещение костей, что влечет за собой сначала травму мениска, а при более сильном воздействии и суставного хряща. При этом появляются трещины или отрываются куски непосредственно от кости.
- Отложенные или постепенные повреждения. После определенных травм или при нестабильности колена в полости сустава могут образовываться свободно перемещающиеся хондромные тела или суставные мыши, что со временем неизбежно приводит к блокаде сустава или травмированию хряща. Такие последствия возникают и при воздействии поврежденных частей менисков на кость.
Фактически отложенное повреждение хрящевой ткани является последствием несвоевременного или неправильно проведенного лечения других травм колена.
Дегенеративные повреждения
В таких случаях речь идет о возрастных изменениях состояния суставного хряща. Дистрофические изменения начинают прогрессировать на фоне небрежного отношения к здоровью суставов.
Толчком к истончению хряща может послужить:
- Недостаток питания хрящевых тканей, что может быть связано как с ошибками питания, так и гормональными, иммунными или сосудистыми патологиями.
- Дефицит двигательной активности, что приводит к ограничению подвижности, ухудшению кровотока.
- Избыточные нагрузки на сустав, при которых хрящ истончается естественным образом.
- Травмирующий фактор, на фоне которого и происходит истончение, постепенное разрушение хряща.
- Воспалительные патологии, нарушающие естественные обменные процессы в суставе.
Любые дистрофические изменения сопровождаются ссыханием, растрескиванием хрящевой ткани в колене. При этом он начинает стираться, растрескиваться. На фоне недостаточного питания хрящ может полностью стереться и оголить кость. На высохших и затвердевших хрящах начинают образовываться остеофиты. Это костные наросты в виде кристаллов кальция, которые в народе именуются как отложение солей.
Остеофиты и шипы, которые замещают упругую и амортизирующую ткань, и еще больше ее разрушает. При этом возможность противостоять нагрузкам стремительно уменьшается, а колено теряет свою функциональность.
Уменьшение подвижности приводит к дальнейшему отмиранию и изменению тканей. При этом суставная жидкость приобретает густой и вязкий характер. Поступление питательных веществ в хрящ прекращается, а состояние колена ухудшается.
Соответственно расстояние между костными элементами уменьшается, что проявляется скованностью в движениях, трением. При этом проблемы прогрессируют, появляется утренняя скованность, болезненная симптоматика, как в состоянии покоя, так и при нагрузках. Человеку тяжело передвигаться, что становится причиной прихрамывания. Это влечет за собой неправильные перераспределения нагрузок – страдают мышцы, позвоночник.
Для передвижения требуются палочка, костыли. А когда боль становится просто невыносимой или происходит блокада сустава, предполагают, что хрящ полностью стерся. Это явный признак для проведения эндопротезирования. Другое лечение в таких случаях не действенно.
Поэтому для людей, у которых была любая травма на колене или операция, важно уделять внимание профилактическим мерам повреждения хряща. Ведь именно эти элементы являются самыми уязвимыми в коленном суставе. Они могут начинать разрушаться без прямого стороннего воздействия, а лечить такие изменения трудно, длительно и не всегда эффективно.
Видео
Видео — Восстановление хрящевой ткани коленного сустава

Оперативное лечение
К оперативному вмешательству прибегают, когда проводить медикаментозную терапию не имеет смысла, то есть при запущенных дистрофических процессах или когда получена серьезная травма хряща. Лечащий врач принимает взвешенное решение об оперативном вмешательстве на основании диагностических мероприятий.
Эффективной диагностикой при таком повреждении является артроскопия. У врача появляется возможность осмотреть состояние сустава, хрящей изнутри. Изображение выводится на монитор и любые ошибки при такой диагностике исключаются. Огромное преимущество артроскопической диагностики – это не только достоверность диагностики, малотравматичность манипуляции, но и возможность проведения лечения безотлагательно, без повторного вмешательства в сустав.
Сегодня для восстановления целостности и функциональности хряща может проводиться:
- Санация. Во время операции убираются измененные края хряща, остеофиты и другие наросты, что приостанавливает дистрофические процессы. Вмешательство проводится артроскопическим методом и хрящ быстро после него восстанавливается. Приемлема санация на начальных сроках патологии.
- Лазерная коабляция. Проводится во время вмешательства шлифовка хряща при помощи лазера. Поверхность буквально полируется, убираются все наросты и неровности.
- Микрофрактурирование. Манипуляция, стимулирующая образование новых клеток хряща. В хряще и кости специальным перфоратором проделываются отверстия, через которые смогут выходить стволовые клетки. Именно они стимулируют рост новых тканей. Операция возможна только при здоровых костях. При этом новый хрящ более волокнистый и не такой надежный, но для некоторых пациентов такое вмешательство позволяет сохранить подвижность сустава.
- Мозаичная хондропластика. Метод предусматривает замену поврежденных участков хряща здоровыми, которые берутся непосредственно у пациента в местах, не подвергающимся сильным нагрузкам. При необходимости могут имплантироваться участки чужого хряща. Высверливаются участки в шахматном или мозаичном порядке, что и дало название методике.
- Трансплантация хондроцитов. Сложная, двухэтапная технология. На первом этапе из сустава забираются частицы хряща. В течение последующих шести недель из полученного материала и крови пациента лабораторным путем выращивается клеточная суспензия. На втором этапе поверхность поврежденного хряща зачищается, куда и переносятся новые хондроциты. Это основные клетки хряща, имеющие больший размер и способные делиться. Существенный недостаток такой операции ее стоимость и высокая технологичность.
Кардинальной мерой считается полная или частичная замена коленного сустава. Эндопротезирование проводится, когда пациенту угрожает инвалидность, а другие методы терапии существенных изменений не дадут.
Медикаментозное лечение
На сегодняшний день существует не так и много способов восстановить поврежденный хрящ медикаментозным путем.
Самым распространенным является применение хондропротекторов. Эти лекарства содержат особые элементы в виде глюкозамина и хондроитина, которые отвечают за прочность и защиту хряща. Такие  элементы производятся организмом самостоятельно. Но при поступлении в виде пищевых добавок восстановление ускоряется.
элементы производятся организмом самостоятельно. Но при поступлении в виде пищевых добавок восстановление ускоряется.
Не стоит думать, что стоит пропить курс таблеток и хрящ примет прежний вид. Лечебный процесс длительный и не всегда удачный, так как результаты могут обозначаться только через несколько курсов приема препаратов. Поэтому и отношение медиков к лечению хондропротекторами неоднозначно.
Кроме состава и питания самого хряща на его состоянии отражается и синовиальная жидкость. В этом случае речь идет о применении гиалуроновой кислоты. Это новая методика лечения, получившая название жидкий протез. Вводятся препараты в сустав только в виде инъекций. Попадая в суставную полость, гиалуроновая кислота, идентичная натуральной, восстанавливает вязкость жидкости и буквально обволакивает хрящ, предотвращая дальнейшее трение. При этом значительно улучшается питание, и регенерация происходит естественным путем.
Дополнительные способы восстановления хряща
Главная причина разрушения хрящевой ткани – это дисбаланс между гибелью клеток и их регенерацией. Повернув этот процесс вспять, можно остановить разрушение и старение сустава. Над этим и бьются великие умы. Но не следует забывать, что в организме человека за эти процессы несет ответственность особый гормон. Под влиянием инсулиноподобного фактора роста происходит усиленное образование хондроцитов, клеток, из которых по сути и состоит хрящевая ткань.
Усилить синтез этого гормона помогают банальные тренировки. Именно во время повышенных в допустимых пределах нагрузок на сустав начинается деление этих немногочисленных клеток. К тому же во время двигательной активности синовиальная жидкость буквально окутывает хрящ, смазывает его, предотвращает повышенное трение. Соответственно увеличивается и питание хрящевых тканей. Все эти факторы в совокупности благотворно влияют на состояние хряща и ускоряют его регенерацию.
Поэтому можно смело сказать, что жизнь суставам дает движение. И при отсутствии двигательной активности пациента восстановить хрящ ни медикаменты, ни операция на длительное время не смогут.
Похожие статьи
Источник
