Хондропластика коленного сустава в гомеле

Этот современный аппарат, пока единственный в стране, позволяет с ультравысоким качеством разрешения проводить диагностику и лечение различных патологий суставов и увеличить количество подобных операций в два раза. Наш корреспондент своими глазами увидел, как во время операции с помощью новой технологии был фактически изменен диагноз. Раньше подобное было невозможно. ФОТО МАРИИ АМЕЛИНОЙ
ФОТО МАРИИ АМЕЛИНОЙ
На операционном столе 18–летний спортсмен. Антон — кандидат в мастера спорта по вольной борьбе. Полгода назад он получил бытовую травму. Признается, что с тех пор при сгибании колена испытывает дискомфорт:
— С помощью УЗИ и МРТ врачи определили, что у меня проблемы с мениском. Часть его откололась, и этот кусочек «заклинивает» колено. Его надо достать. Для меня очень важно вернуться в спортивный строй, так как я учусь в Гомельском государственном училище олимпийского резерва и будущее связываю со спортом.

На большом экране видно, как хирурги проникают в коленный сустав. Хрящ, мениски… Камера плавает в суставной жидкости, словно батискаф. Сложно не заметить сходство. Операцию проводит заведующий травматолого–ортопедическим отделением Гомельской областной клинической больницы, главный травматолог Гомельской области Юрий Косс:
— Благодаря этому новейшему артроскопическому комплексу мы получаем внутри сустава изображение высокого разрешения в режиме онлайн. Система оборудована мощным светодиодным источником света с длительным сроком службы, плюс комплекс рабочего инструментария, множество нужных опций и различного программного обеспечения. Все это позволяет прямо во время операции уточнять диагноз, видя проблемы в суставе, и корректировать хирургическое вмешательство. Очень важно, что сокращается время на операцию, и мы можем вместо одной в день проводить две. Уменьшается и срок реабилитации. Это действительно новый качественный шаг в сравнении с тем оборудованием, на котором мы до этого работали 11 лет.
 ФОТО МАРИИ АМЕЛИНОЙ
ФОТО МАРИИ АМЕЛИНОЙ
Среди пациентов в основном молодые люди и мужчины в возрасте от 18 до 40 лет. Все, кто бегает, прыгает, гоняет мяч. Их суставы под угрозой. В год проводится до 500 артроскопических операций на коленных и плечевых суставах, но с новой техникой, отметили хирурги, эта цифра может значительно вырасти.
— А мениск–то целый, — уточняет тем временем один из хирургов.
Видеокамера продолжает обследовать сустав. Вот и проблема найдена. Картинка на экране вносит коррективы в операцию, констатирует Юрий Косс:
— Мы во время операции смогли увидеть, что мениск цел. А вот в хряще обнаружена патология. Если говорить простым языком, часть хрящевой ткани отслоилась и мешает нормальной работе колена. Мы обработали поверхность хряща и извлекли из сустава проблемный кусочек. Благодаря комплексу увидели то, что не показали УЗИ и МРТ, уточнили диагноз и произвели другую операцию.
Комплекс, стоимость которого 484 тысячи рублей, оправдывает вложения. Он приобретен за счет средств областного бюджета. Установка нового оборудования стала одним из этапов реализации Государственной программы по преодолению последствий катастрофы на Чернобыльской АЭС.
sb_gomel@mail.ru
ЗДОРОВЫЕ РЕЦЕПТЫ С ВОСТОКА
 ФОТО ТАТЬЯНЫ КОНДРАТЬЕВОЙ
ФОТО ТАТЬЯНЫ КОНДРАТЬЕВОЙ
В Гродно начал работу Центр китайской медицины. Он расположился на площади 500 квадратных метров на месте старой детской поликлиники.
Предыстория появления этого необычного для страны медицинского учреждения такова. В марте 2016 года Гродненский облисполком подписал соглашение о сотрудничестве в сфере здравоохранения с комитетом здравоохранения и планового деторождения провинции Ганьсу КНР. За два года китайская сторона инвестировала в строительство центра более 600 тысяч долларов. Клиника получила лицензию, а китайские доктора и медсестры легализовали свои дипломы. Сейчас приступили к работе три врача–специалиста.
— Объект, который сегодня открыл двери для наших горожан, — уникальный, — отметил заместитель председателя Гродненского горисполкома Андрей Болтрик. — В стране оказываются услуги по иглоукалыванию и массажу, но отдельного центра, где собраны все наработки и достижения китайских медиков, нет. Директор центра госпожа Сяо имеет огромный опыт работы в Китае. Теперь и жители нашего города смогут не только получить качественную медицинскую помощь, но и познакомиться с китайскими традициями и культурой. Благодаря взаимовыгодному сотрудничеству между Гродненщиной и провинцией Ганьсу объем инвестиций в экономику города увеличивается.
tanula.K@mail.ru
Полная перепечатка текста и фотографий запрещена. Частичное цитирование разрешено при наличии гиперссылки.
Заметили ошибку? Пожалуйста, выделите её и нажмите Ctrl+Enter

Источник
Замена коленного сустава: подготовка и ход операции
Эндопротезирование коленного сустава обусловлено, чаще всего артрозом или артритом. В случае этих болезней основными симптомами являются боль при движении и ограничение подвижности. Больное колено может причинять дискомфорт после нагрузки во время ночного сна. Некоторое время симптомы можно временно ослабить лекарственными препаратами, а также физиотерапевтическими процедурами.
Однако если боль постоянно причиняет человеку страдание, эндопротезирование коленного сустава может стать эффективным вариантом лечения.
Целью операции является облегчение передвижения, уменьшение боли, улучшение качества жизни, возвращение работоспособности.
В случае частичного поражения коленного сустава используется ревизионное эндопротезирование, то есть, ставится частичный эндопротез. При полном поражении проводят тотальное эндопротезирование коленного сустава.
- Бактериальные инфекции эндопротезов.
- Тромбоз глубоких вен нижних конечностей.
- Смещение эндпротеза.
Для предотвращения инфекции больные получают антибактериальное лечение. Чтобы предотвратить тромбозы, назначают комплекс упражнений, которые поддерживают состояние мышечного тонуса, улучшают кровообращение. Также рекомендуется ношение компрессионных чулок и прием противотромботических препаратов.
Эндопротез коленного сустава состоит из материалов, которые на протяжении длительного времени не изнашиваются. Поэтому его смещение, при выполнении всех рекомендаций врача, больному может не грозить. При смещении или износе протеза проводят замену. Однако риск повторной операции может возникнуть не раньше, чем через 15 лет.
Операция по замене коленного сустава требует тщательной подготовки, так как оказывает нагрузку на организм больного. Чем в лучшем состоянии будет находиться пациент, тем быстрее пройдет период реабилитации. Поэтому хронические заболевания желательно довести до состояния стойкой ремиссии. Особенно, если это болезни сердечно-сосудистой или эндокринной системы.
Для того чтобы снизить риск инфицирования протеза, больному заблаговременно устраняют все возможные очаги воспаления. Так осложнить послеоперационный период могут инфекции мочеполовой и дыхательной системы, заболевания полости рта, ногтей, кожи, а также инфицированные раны.
Перед эндопротезированием проверяют состояние зубов и при необходимости проводят их лечение. Известно, что очаги воспаления в ротовой полости могут стать причиной попадания инфекции в кровеносную систему. Операцию могут отложить как минимум на неделю, если в процессе лечения был удален зуб. Риск осложнений могут нести и скрытые инфекции зубов или внутричелюстные очаги. Для их обнаружения назначают рентгенологическое исследование челюстей. Это касается и лиц, у которых нет собственных зубов.
Для того чтобы больной быстрее восстановился после операции, заблаговременно назначают диету. Питание должно быть сбалансированным с достаточным потреблением жидкости. Это может способствовать скорейшему заживлению ран и улучшить иммунный ответ тканей на возможную инфекцию. Ожирение может также осложнить послеоперационный период. Поэтому больному проводят коррекцию веса.
Операцию могут отложить, если у пациента есть повреждения кожи: опрелости, язвы, кожные воспаления. Перед операцией все это должно быть устранено. Поэтому, рекомендуется еще за месяц обратиться к дерматологу. Женщинам перед операцией не рекомендуется самостоятельно или в косметологических салонах удалять волосяной покров на теле.
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Содержание статьи:
- Показания и противопоказания к данному вмешательству
- Как проводят эндопротезирование?
- Виды протезов
- Послеоперационный период
- Какие осложнения могут возникнуть?
- Примерные цены
Замена коленного сустава (эндопротезирование) – ортопедическая операция, при которой полностью или частично удаляют поврежденные суставные структуры с последующей их заменой искусственными аналогами (протезами). Операцию проводят при выраженных поражениях (разрушениях) в костно-хрящевой ткани коленного сустава и стойких нарушениях его функций, когда другие способы лечения – уже не помогают.
(если таблица видна не полностью – листайте ее вправо)
Операцию проводит хирург-ортопед, и он же назначает комплекс реабилитационных мероприятий. У большинства пациентов функции колена восстанавливаются полностью, и люди возвращаются к привычному для них образу жизни.
Коленные суставы, одни из крупных и сложных анатомически суставов скелета, состоят из суставных поверхностей большеберцовых и бедренных костей, покрытых хрящом, менисков, связок и объединяющей их суставной сумки.
Коленный сустав многофункционален и выход его из строя в результате патологий серьезно влияет на подвижность ноги и в целом – на общее качество жизни. Многие заболевания коленного сустава лечат консервативным путем, прибегая к операционному вмешательству в запущенных случаях, и в критичных ситуациях – к его замене на искусственный – эндопротезированию. Замена коленного сустава проводится в случае объемных разрушений тканей, когда нет других альтернатив удалению поврежденной части органа.
Эндопротезирование коленного сустава проводится планово, с рядом подготовительных мероприятий к нему и длительным реабилитационным периодом. Выполняет операцию врач – хирург-ортопед. После замены сустава большая часть оперированных ведет привычную жизнь, когда искусственный сустав полноценно выполняет свои функции.
Показаний к срочному эндопротезированию колена нет, обычно это результат длительного развития следующих заболеваний:
- Артроз: хроническое заболевание, сопровождающееся снижением эластичности гиалинового хряща сустава, интенсивной болью, сокращением двигательной активности, разрушением суставной поверхности.
- Артрит: острое воспаление сустава, часто инфекционной и неинфекционной этиологии.
- Суставная дисплазия: деформация сустава, вызванная аномалией анатомического развития.
- Ревматоидный полиартрит: аутоиммунная патология, затрагивающая многие суставы, в их числе и коленный.
- Посттравматический артроз: дистрофически—дегенеративные изменения в суставе как осложнения травмы.
- Асептический некроз: некротическое разрушение хрящевой и костной ткани вследствие нарушений кровообращения
- Остеоартроз: нарушения обмена, вызывающие отложения солей в суставах.
Также показаниями к замене сустава служат болезни и патологические состояния, приводящие к его дисфункции: анкилозирующий спондилоартрит, запущенное ожирение, подагрический артрит, серьезные травмы мениска с последствиями для всего сустава. Все перечисленные патологии приводят к частичному или полному разрушению органа, выраженным болевым симптомам, которые не снимаются анальгетиками и анальгезирующими блокадами, деформации колена, суставной нестабильности, блокированию движений конечности.
Операция замены коленного сустава— это серьезное вмешательство, требующее высокой квалификации врача, комплекса подготовительных и восстанавливающих мер, поэтому перед ней обязательно нужно учитывать перечень противопоказаний:
- Сахарный диабет в тяжелой форме.
- Заболевания с нарушением свертываемости крови.
- Сердечно-легочная недостаточность.
- Туберкулез.
- Хроническая почечная недостаточность.
- Психоневрологические состояния.
- Опухоли любой локализации.
- Паралич нижних конечностей.
- Тромбоз вен нижних конечностей.
По материалу импланты для операции замены коленного сустава бывают керамическими, металлическими – из титановых, стальных и никелевых сплавов, и пластиковыми. Также замена сустава нередко проводится комбинированным протезом, сочетающем в себе металлическую и пластиковую части. По типу модели имплант может быть шарнирным, ротационным, скользящим.
Сложная операция замены коленного сустава требует ряда подготовительных мероприятий.
Источник
«Мозаичная хондропластика» или костно-хрящевая аутопластика, является одним из наиболее популярных методов пластики локальных хрящевых или костно-хрящевых дефектов мыщелков бедренной кости. Методика основана на пластике дефекта цилиндрическими костно-хрящевыми трансплантатами с гиалиновым хрящём на конце, взятыми из неконтактных зон мыщелков бедра.
Костно-хрящевая аутотрансплантация, как метод хирургического лечения локальных дефектов хряща коленного сустава впервые был описана в 1908 году Judet H. Сторонники этой методики обосновывали свой выбор возможностью выживания гиалинового хряща с сохранением его истинной морфологической структуры. В 1963 году Campbell C.J. показал выживаемость костно-хрящевых трансплантатов без изменения структуры хряща в сроки более 1 года. McDermott A.G. с соавторами в 1985 году сообщили о положительных отдаленных исходах костно-хрящевых трансплантаций у 100 больных. Авторы были едины во мнении о том, что в пересаженных костно-хрящевых трансплантатах судьба гиалинового хряща в целом зависит от судьбы подлежащего слоя кости. Мы в целом поддерживаем эту точку зрения и считаем, что характер приживления костно-хрящевых трансплантатов во многом зависит от состояния субхондрального ложа!
Desjardins M.R. с соавт. в 1991 году показали, что при рефиксации фрагмента хряща без подлежащей субхондральной кости, не происходит его прирастания к костному ложу, и в подавляющем большинстве случаев происходит некроз хрящевой пластины.
В 1992 году венгерский ортопед Hangodi L. описал технику аутопластики костно-хрящевых дефектов мыщелков бедренной кости цилиндрическими костно-хрящевыми трансплантатами диаметром 4,5 мм и длиной 15-20 мм, взятыми из неконтактных зон мыщелков бедра. Эта методика получила широкую популярность под названием «Мозаичная пластика» и надолго заняла лидирующие позиции в мировой ортопедической практике. Позже была описана техника артроскопической «мозаичной пластики», усовершенствован инструментарий для выполнения такой операции. Сегодня эта методика применяется в 15-20% ортопедических клиник Европы и США.
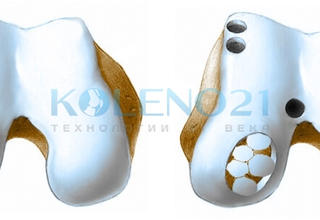 Техника выполнения мозаичной пластики (Анимация)
Техника выполнения мозаичной пластики (Анимация)
Техника выполнения мозаичной пластики (Анимация)
В 1992 году Hangody L. c соавт. представили результаты экспериментального исследования на собаках. Авторы показали, что уже через 4 недели происходило сращение костной части трансплантата с костным ложем, а через 8 недель между хрящевыми трансплантатами формировалась фиброзная ткань, соединяющая их между собой. Гистологические исследования также показали, что структура гиалинового хряща на пересаженных трансплантатах не претерпевала каких либо изменений.
Продолжает дискутироваться вопрос о том, каким должен быть оптимальный размер костно-хрящевых трансплантатов при «мозаичной пластике». Анализ литературы показал, что наиболее часто использовались трансплантаты среднего размера (4-4,5 мм), имеющие относительно короткие сроки ремоделирования при достаточной прочности. Hangody L. рекомендовал использовать трансплантаты длиной не менее 15 мм. Автор объяснял это тем, что меньшая длина не обеспечивает стабильной фиксации трансплантата. Он также рекомендовал производить забор цилиндрических трансплантатов из «ненагружаемых зон» коленного сустава, т.е. из боковых отделов мыщелков бедренной кости. Причем, при заборе трансплантатов диаметром 4,5 мм их количество могло составлять 15, что позволяло восстановить остеохондральный дефект на 80-100% .
Cambardella R.A. и Glousman R.E. в 1998 опубликовали результаты мультицентрового исследования 100 пациентов с изолированными хрящевыми и костно-хрящевыми дефектами коленного сустава после «мозаичной пластики». Средний срок наблюдения составил 16 месяцев. У большинства пациентов результаты операции были расценены как отличные и хорошие. Отсутствие синовита и болевого синдрома при полном восстановлении функции коленного сустава позволило авторам сделать заключение о хорошем приживлении трансплантатов.
Схожие данные приводит Brandley J. (1999 год). Обследовав 145 больных через 18 месяцев после «мозаичной пластики» было достигнуто 86% положительных исходов лечения. Kish G. с соавторами в 1999 году оценили через 12 месяцев результаты “мозаичной пластики» у 52 профессиональных спортсменов. У 63 % из них отмечено полное восстановление функции коленного сустава и прежнего уровня физической активности.
Мы используем «мозаичную» пластику с 1997 года. Показаниями к операции считаем наличие полнослойного хрящевого или костно-хрящевого дефекта, площадь которого не превышает 4-5 см² (по данным рентгенографии, магнитно-резонансной и компьютерной томографии). Для пластики дефекта мыщелка мы используем цилиндрические костно-хрящевые трансплантаты разного диаметра — от 4,5 мм до 12 мм.
Считаем важным остановиться на одной важной детали в технике выполнения операции – это расположение трансплантатов. Для полноценной регенерации хрящевой поверхности, трансплантаты необходимо располагать максимально близко друг к другу, практически вплотную. Расстояние между столбиками-трансплантатами не должно превышать 2 мм.
Их также необходимо располагать строго перпендикулярно поверхности мыщелка бедра, а их хрящевой конец должен располагаться на уровне суставной поверхности мыщелка, не нарушая его конгруэнтности. Глубокое расположение столбиков, т.е. ниже уровня поверхности мыщелка, а также их выстояние выше суставной поверхности следует считать неправильным. Для полноценного и максимального закрытия дефекта целесообразно использовать трансплантаты различного диаметра. Успехом операции следует считать отсутствие или минимальное свободное пространство между столбиками-трансплантатами.
Крайне важно еще на этапе предоперационного планирования правильно оценить размеры костно-хрящевого дефекта и определить возможность его полноценного пластического замещения. Основная проблема, с которой может столкнуться хирург – это дефицит пластического материала, а именно костно-хрящевых трансплантатов. От этого в целом зависят успех и результаты операции. В таких случаях необходимо использовать альтернативные методики пластики дефекта (технология AMIC).
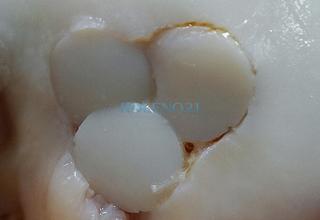 Варианты «мозаичной» костно-хрящевой аутопластики
Варианты «мозаичной» костно-хрящевой аутопластикиКлинический пример: Больной Ж., 18 лет, обратился в нашу клинику с длительным болевым анамнезом в коленном суставе. Считает себя больным с 14 лет, когда после травмы коленного сустава периодически стали беспокоить ноющие боли, возникающие при физических нагрузках и сохраняющиеся в покое.
В клинике, при МРТ обследовании диагностирован рассекающий остеохондрит медиального мыщелка бедренной кости. Во время операции обнаружена некротизированная хрящевая пластина, которая легко отделилась от своего ложа. Выполнена мозаичная костно-хрящевая аутопластика дефекта мыщелка двумя трансплантатами диаметром 8 мм и 7-ю трансплантатами диаметром 4,5 мм. Достигнуто закрытие площади дефекта на 95%. Важно отметить, что через 9 месяцев после операции пациент вернулся к прежнему уровню физической активности.
Через 6 лет после операции больной получил травму коленного сустава во время игры в футбол. При клиническом и МРТ исследовании диагностирован разрыв латерального мениска. Выполнена артроскопическая резекция мениска. Во время артроскопии исследована зона «мозаичной» аутопластики – она была полностью заполнена стабильной хрящевой тканью. Результат «мозаичной» пластики расценен как хороший.
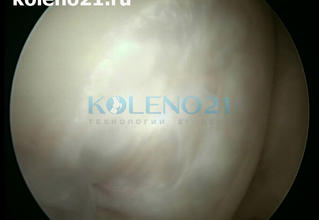 Артроскопический вид зоны «мозаичной» пластики через 6 лет.
Артроскопический вид зоны «мозаичной» пластики через 6 лет.
Артроскопический результат «мозаичной» пластики через 6 лет.
«Мозаичная» костно-хрящевая аутопластика. Технология Recon
Источник
