Хондропатия коленного сустава последствия
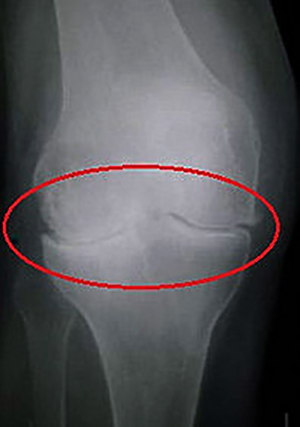
Хондропатия коленного сустава это необратимый, патологический процесс, который происходит в надколеннике.
Особенности
Характеризуется стиранием, изнашиванием хрящей. Воспалительный процесс происходит постепенно, появляется щель размером до 1 см. Со временем хрящ стирается полностью и оголяется кость. Возникает сильная боль, особенно при приседании, движении по лестнице вверх, вниз. Это связано с большими нагрузками на нижние конечности.
В основном болезнь настигает людей определенных профессий: спортсмены, танцоры и людей пожилого возраста. А также болезнь имеет распространение среди детей и подростков в силу того, что их скелет только формируется и больше подвержен негативным влияниям. Возникает в результате усиленных нагрузок.
Причины
В настоящее время причины хондропатии точно установить невозможно. Это заболевание может предаваться по наследству. Причины хондропатии следующие:
- Полученные травмы.
- Нагрузка на суставы у спортсменов.
- Плохое кровоснабжение и питание хрящей сустава.
- Ношение неудобной обуви.
- Возрастные изменения хрящевой ткани.
- Профессиональная деятельность, связанная с повышенными физическими нагрузками.
- Врожденные патологии в формировании скелета.
- Наследственность.
Рост заболевания можно предупредить при соблюдении определенных мер профилактики.
Чем это опасно
В начальной стадии заболевания образуется припухлость тканей на бугристой поверхности колена. Если своевременно не начать лечение заболевание прогрессирует.
Дальше происходит ограничение в двигательной деятельности сустава. Возникают сильные боли в разной области колена при простых движениях, таких как ходьба, приседания, спуск и подъем по лестнице. В запущенных случаях происходит полное стирание хрящевой ткани, невозможность движения приводит к инвалидности.
Симптомы
Патологические изменения коленного сустава происходят постепенно. По мере истончения хрящевой ткани симптомы усиливаются. Вот основный из них:
- Припухлость колена.
- Болевой синдром, нарастающий при физических нагрузках, при ходьбе.
- Ограничение движений, сопровождающееся хрустом.
- Воспаление и повышение температуры в области отека.
- Болезненность при надавливании на колено.
- Скопление жидкости в полости сустава.

При возникновении первых симптомов рекомендуется посетить врача травматолога или ортопеда.
Диагностика
Для того чтобы установить диагноз врач назначает необходимое обследование:
- Самое первое — это рентген. Позволяет увидеть состояние костей. При этом хрящевую ткань не видит.
- УЗИ коленного сустава. Показывает есть ли патология хрящевой ткани, поражение связок, мягких тканей, жидкость в суставных полостях.
- Компьютерная томография. Дает более полную картину состояния костных и хрящевых тканей. Снимки происходят под определенным углом в разной проекции. После обработки компьютером получается трехмерное изображение какого-либо органа.
- Магнитно-резонансная томография. В отличие от КТ специализация МРТ мягкие ткани, костные структуры не видит. Она дает полную картину о состоянии мышц суставов и хрящей, используется для обнаружения межпозвоночных грыж, повреждения связок и т.п.
- На основании результатов обследования врач ортопед поставит диагноз. От правильной постановки диагноза, зависит успех вашего лечения.

Лечение
Хондропатия коленного сустава требует принятия неотложных мер и грамотного, комплексного лечения, для восстановления утраченных функций.
Консервативное лечение
Применяется при небольшой степени поражения хряща. Заключается в приеме необходимых препаратов, наложение бандажа для того чтобы обеспечить покой больной конечности. Назначают следующие препараты:
- Нестероидные противовоспалительные средства.
- Анальгетики.
- Хондропротекторы.
- Гормональные препараты.
- Хирургическое лечение или операция. Проводится в запущенных случаях, когда консервативное лечение не дает результата. Для закрепления результата после хирургического вмешательства назначают физиопроцедуры, массаж и лечебную гимнастику.
Народные средства
Наряду с традиционной медициной используют народные средства. Эффективным считается применение ванночек, примочек с эфирными маслами:
- Эвкалипта.
- Календулы.
- Зверобоя.
- Компресс из листьев лопуха.
Все виды терапии необходимо проводить только под строгим контролем специалиста, ни в коем случае нельзя заниматься самолечением. Не давать нагрузку на ногу до полного выздоровления.
Профилактика
Для предупреждения данного заболевания надо придерживаться некоторых правил:
- Чрезмерно не нагружать сустав во время тренировок.
- Использовать удобную ортопедическую обувь.
- Людям, имеющим избыточную массу тела, нормализовать свой вес во избежание излишней нагрузки на сустав.
- Правильно питаться.
- Носить бандаж, который поможет избежать нагрузки на колено.
- Чередовать физические нагрузки с отдыхом.
- Совершать пешие прогулки, заниматься плаванием.
- При появлении боли в колене и других симптомов своевременно обращаться к врачу.
Соблюдение этих простых рекомендаций позволит вам избежать развития данного недуга.
Последствия и осложнения
Как и всякое заболевание хондропатия при несвоевременном обращении за медицинской помощью дает свои осложнения. Вот как они проявляются:
- Ограничение двигательной деятельности коленного сустава или полное обездвиживание, что ведет к инвалидности.
- Воспалительные процессы в суставных сумках.
- Атрофия мышц ноги.
- При несвоевременном лечении болезнь переходит в более серьезные заболевания, гонартроз и коксартроз.
При вовремя проведенном диагностировании и лечении результат, как правило, положительный. Большую роль в лечении играет хирургическое вмешательство.
Чтобы не допустить рецидива после лечения нужно ежедневно уделять время для занятий специальными упражнениями. Хондропатия коленного сустава это очень серьезное и опасное заболевание, которое требует немедленного обращения к специалисту.
Источник
Хондропатия коленного сустава (или остеохондропатия) – процесс дистрофии хрящевых тканей коленного сустава, сопровождающийся болью и нарушением функции. Возникает в результате снижения трофики (питания) хрящевой ткани. Наиболее частая локализация патологии – нижние конечности.
Этиология

Назвать однозначно определенную причину хондропатии не представляется возможным. Чаще это либо одна из множества причин, либо сочетание факторов. Наиболее часто развитие заболевания обусловлено следующими предполагаемыми причинами:
- Хронические перегрузки хряща коленного сустава, например, при занятиях спортом, определенных видах профессиональной деятельности.
- Врожденные аномалии строения костной ткани.
- Травмы ног с нарушением хряща.
- Неудобная в ношении обувь.
- Наследственные факторы, способствующие развитию болезни.
- Слабость бедренных мышц, удерживающих сустав в стабильном состоянии.
- Физиологические возрастные изменения или нарушения, связанные с артритом у пожилых пациентов.
- Женский пол – широкий таз обуславливает изменение направления нагрузки на колено в сторону усиления;
- Нарушение трофики по ряду причин
Человеческий организм способен выдерживать огромные физические нагрузки благодаря отлаженной работе опорно-двигательной системы. Главный «труженик» и главный «страдалец» этого сложного механизма – коленный сустав. Ведь повреждения области колена и, в частности, хондропатия коленного сустава, – самые распространенные нарушения суставного комплекса.
О том, что такое остеофиты, можно узнать тут.
Важно! Хондропатия надколенника может возникать у пациентов разного возраста. Однако основные категории, угрожаемые по развитию хондропатии – дети и подростки, у которых костно-мышечная система находится в стадии усиленного роста.
Особенности болевого синдрома
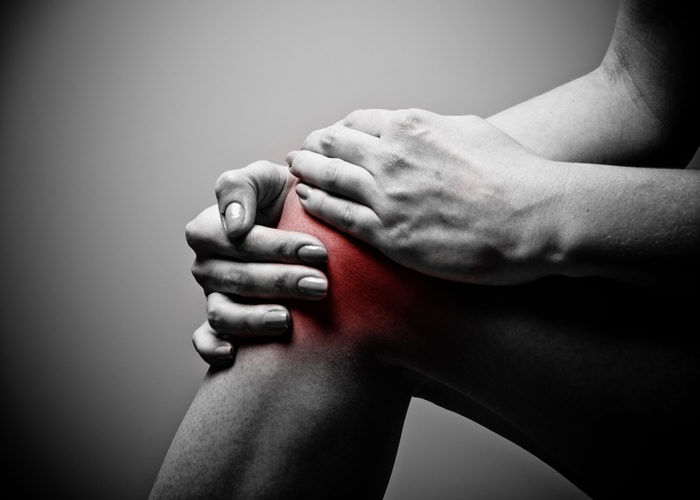
Пациенты с хондропатией коленного сустава обычно жалуются на боль в области сустава, ощущение трения при движениях в суставе. Отсутствие боли возможно только на ранних стадиях развития заболевания, при дальнейшем развитии поражения хряща боль приобретает выраженный характер. Болевой синдром может ощущаться как сильное давление «под коленкой». Характерен при разгибании конечности в суставе.
Боль часто возникает после длительного нахождения в положении сидя. Пациенты, которые длительно находятся за рулем автомобиля, могут жаловаться на то, что боль становится сильнее при нажатии на педали. Катание на лыжах, подъем в гору или спуск становятся невозможными вследствие ярко выраженного болевого синдрома. Пациент может жаловаться на ограничение или даже невозможность совершать привычные движения – ходьбу, приседания.
Факт! Если человек постоянно занимается видами спорта, связанными с перманентной нагрузкой на коленные суставы, риск возникновения хондропатии колена резко возрастает. Это может произойти при занятии теннисом, баскетболом, футболом.
Диагностика

При осмотре и проведении диагностических исследований врач выявит следующие признаки патологии:
- Отечность пораженной области.
- Нестабильность надколенника или всего коленного сустава при пальпации.
- Внешнее изменение мышц, обусловленное атрофией.
- Звук при движениях в суставе. Это может быть хруст, скрип.
- Истирание хряща, обнажение костной ткани на рентгенограмме.
- Патологические изменения хрящевой ткани, обнаруживаемые при проведении артроскопии и МРТ.
В запущенных ситуациях при отсутствии лечения происходит тотальная дегенерация хряща. Возможно развитие артроза.
Основные виды хондропатий коленного сустава
Наиболее часто диагностируются два вида хондропатий, для каждого из них характерна своя клиническая картина.
Болезнь Осгуда Шлаттера
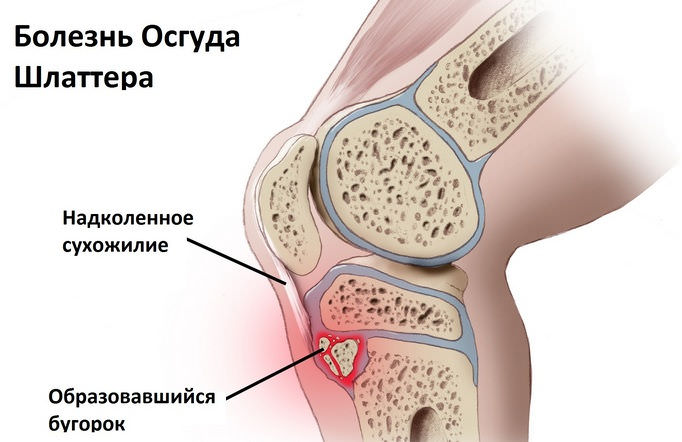
Состояние поражает область бугристости большеберцовой кости. Локализация этого образования – под коленной чашечкой. В соответствующей области происходит постепенное отмирание (некроз) тканей.
Чаще болеют дети, занимающиеся спортом профессионально или любительски. Ребенок может пожаловаться на то, что у него «болит под коленкой». Родители замечают возникновение припухлости под коленной чашечкой, болезненной при пальпации и движении.
После физиологической остановки костного роста болезнь может исчезнуть. Однако пренебрегать походом к врачу при этом состоянии не следует. Неконтролируемое течение остеохондропатии колена может привести к снижению подвижности сустава, атрофии мышц и полной неподвижности конечности.
Хондропатия надколенника
Возникают изменения патологического характера хряща на задней поверхности коленной чашечки. Хрящ в этом месте имеет самую большую толщину, и поэтому потребности его в питании увеличены по сравнению с остальными хрящами. При нагрузке на коленную чашечку и, соответственно, давлении, снабжение хряща питательными веществами нарушается. А поскольку его трофика происходит посредством внутрисуставной жидкости, а не с помощью кровеносных сосудов – при нарушении обмена суставной среды ткань хряща подвергается дегенерации.
Бедренные мышцы отвечают на дистрофию внутреннего слоя коленной чашечки перераспределением нагрузки на сустав. Финальным этапом является нарушение функции коленного сустава, меняется координация движений, коленные рефлексы. В передней части колена возникают боли.
Также рекомендуется прочесть другую статью про аппарат Артромот.
Чаще течение этих болезней благоприятное. Однако нельзя исключать отрыв прикрепляемых к костям связок, который необходимо устранять хирургическим путем.
Лечение
Методы лечения традиционно подразделяются на медикаментозные и хирургические. К медикаментозным способам устранения хондропатии относятся следующие:
- Укрепление хрящей с помощью хондропротекторов, к которым относятся гиалуроновая кислота, хондроитинсульфат.
- Инъекции анестетиков местно при сильном болевом синдроме.
Хирургические методы лечения применяются реже. Основным показанием для них будет выраженная деформация коленного сустава с нарушением функции.
Комплекс лечебных мероприятий носит скорее профилактическую направленность. Проводится лечебная гимнастика, физиотерапия, упражнения на развитие мышечной массы бедра. Упражнения на растяжку, использование бандажа помогают «разгрузить» коленные суставы. К вспомогательным методам лечения можно отнести проведение солевых ванн для уменьшения дискомфорта.
Про лигаментит читайте здесь.
Профилактика
Основной принцип профилактических мероприятий при хондропатии коленного сустава определяется фразой «щадить и избегать». Это отказ от жестких нагрузочных видов спорта: футбол, бег, теннис.
После уменьшения болевого синдрома можно начать заниматься плаванием. При водных процедурах нагрузка на все суставы плавно уменьшается, происходит гармоничное развитие мышечного каркаса. Возможны прогулки на велосипеде, скандинавская ходьба (со специальными палками).
Пациент может вести подвижный образ жизни с низкой нагрузкой на колени: исключить прыжки, особенно на одной ноге, подъемы по лестнице, приседания. Ношение бандажа поможет создать коленному суставу дополнительную защиту. Женщинам рекомендуется заменить обувь на высоком каблуке на более комфортную, на плоской подошве.
Источник
Хондропатия коленного сустава — это хроническое заболевание, которое развивается при недостаточном питании и кровоснабжении хрящевой ткани. Она проявляется болью и ограничением подвижности конечности, а ее несвоевременное лечение опасно поражением костей. В группе риска находятся дети и пожилые люди, а также пациенты с избыточным весом и профессиональные спортсмены. Лечение осложняется низкой способностью хрящевой ткани к регенерации, поэтому пациентам придется придерживаться определенных рекомендаций даже в периоды ремиссии. Его результат зависит от сложности и стадии поражения хряща, а также от своевременности обращения за медицинской помощью.
Определение и механизм развития
Коленный сустав образован бедренной, большой и малой берцовыми костями, а также коленной чашечкой (надколенником). Все соединения выстилает хрящевая прослойка, основной функцией которой является амортизация и защита костной ткани от трения в движении. Ее толщина составляет всего 5–6 мм, но она очень плотная и упругая, поэтому может выполнять свою работу.
Основным условием ее нормального развития остается достаточное кровообращение – с этой жидкостью ткани получают кислород и питательные вещества для обменных процессов. Когда поступление крови уменьшается, хрящ становится хрупким и постепенно истончается.
Хондропатия (также хондромаляция) – это патологический процесс хрящевой ткани, связанный с ее деформацией. Причиной этому могут быть травмы или обменные нарушения, вследствие которых хрящ лишается необходимых питательных веществ. Это сопровождается размягчением структуры и уменьшением ее амортизирующих свойств.
В коленном суставе это заболевание может иметь два основных проявления:
- болезнь Остгуда-Шлаттера – остеохондропатия бугристости большой берцовой кости, возникает у детей и подростков;
- хондропатия надколенника.
Хрящ в норме плотный и выдерживает значительные нагрузки. Однако, при хондропатии наблюдается его истончение и деформация, можно заметить трещины и уменьшение толщины, а в некоторых случаях – протирание костью.
Причины
Остеохондропатия колена может возникать в любом возрасте. Поскольку этот сустав крупный и несет большие нагрузки даже в повседневной жизни, с возрастом часто появляются болезненные ощущения именно в этой области. У пожилых людей размягчение хряща связывают с возрастными изменениями и естественным снижением скорости кровообращения. Однако, хондропатия диагностируется и у молодых людей, и даже у детей.
Причинами и провоцирующими факторами могут становиться:
- травмы сустава, падение на колени;
- ненормированные физические нагрузки, особенно в детском и подростковом возрасте – основная причина болезни Остгуда-Шлаттера;
- врожденные заболевания соединительной ткани и обменные нарушения;
- избыточный вес;
- недостаток физических нагрузок, слабость мышц бедра (в том числе после травм или вынужденного длительного обездвиживания конечности).
Одна из причин повреждения хрящевых структур колена – это избыточная нагрузка на связки. Это происходит во время занятий спортом или падениях, а также может быть связано с профессиональной деятельностью. Слабость связочного аппарата препятствует нормальной работе сустава, что сопровождается острой болью и снижением кровообращения хряща.
Симптомы
Хондропатия – это хроническое, прогрессирующее заболевание. Оно начинается с быстрой утомляемости и ощущения дискомфорта в области колена, также может быть слышен хруст во время движения. Основным симптомом хондропатии надколенника становится боль, которая усиливается по мере прогрессирования болезни. Она локализована в передней части колена, под коленной чашечкой, но может распространяться на весь сустав. Окончательный диагноз становится только на основании данных рентгенографии, но заподозрить болезнь можно по характерным симптомам:
- острая боль, которая усиливается после физических нагрузок или длительной ходьбы, подъема тяжестей;
- быстрая утомляемость мышц, вплоть до их атрофии;
- отечность суставов, скопление и нарушение оттока синовиальной жидкости;
- болезненность при ощупывании колена;
- появление различных звуков во время движения, часто хруста либо скрипа.

Заболевания костной ткани опасны своими последствиями и даже могут приводить к инвалидности.
Болезнь Остгута-Шлаттера – одна из разновидностей остеохондропатии коленного сустава. Ее диагностируют у детей и подростков, чаще мужского пола. Причиной становится поражение собственной связки надколенника, которая крепится к большой бугристости берцовой кости. Усиленные занятия спортом, быстрый рост, избыточный вес – все эти факторы провоцируют воспаление связки и ее уплотнение в сочетании с подострым переломом в области большой бугристости. В этом участке формируется плотное, болезненное образование, которое со временем проходит. И также обнаруживается уплотнение и увеличение слоя хрящевой ткани между берцовой костью и связкой надколенника и неправильное окостенение – костные элементы могут затрагивать сухожилия и хрящи. В дальнейшем в области колена может оставаться уплотнение, но оно не вызывает болезненных ощущений и не вредит пациенту.
Диагностика
Для постановки диагноза используются инструментальные методы исследования. Важно оценить степень повреждения тканей и характер патологического процесса. В первую очередь, необходимо собрать всю информацию об условиях возникновения болезни, возможных травмах и провоцирующих заболеваниях.
Более подробную картину можно получить благодаря дополнительным исследованиям:
- рентгенографии – на снимке хорошо видно положение костей и характер изменений хрящевой ткани;
- КТ, МРТ – дополнительные методики, которые назначаются при недостаточной информативности рентгеновских снимков.
На период обследования важно прекратить занятия спортом и соблюдать постельный режим. Любые физические нагрузки в стадии обострения могут спровоцировать ухудшение самочувствия.
Стадии хондропатии колена
Чтобы определить тактику лечения, принято различать 4 основные стадии хондропатии коленного сустава. Основной принцип их определения – это данные рентгенографии (система Аутербриджа). На снимке четко просматриваются границы хрящевой ткани.
Каждая стадия характеризуется определенными патологическими изменениями:
- первая – незначительной деформацией хряща, появлением уплотнений и отечностью;
- вторая – повреждением гиалинового хряща, трещинами до 1 см в глубину;
- третья – глубокими трещинами, которые могут затрагивать всю хрящевую прослойку и достигать костей;
- четвертая – исчезновением хрящевой прослойки в некоторых участках, до полного оголения кости.
Выраженная отечность может препятствовать проведению рентгенографии. Процедуру рекомендуется проводить после снятия обострения, иначе избыточное количество жидкости в синовиальной полости может смазывать картину. Таким пациентам рекомендуется проведение КТ либо МРТ – эти способы более информативны, а на снимках видно полное трехмерное изображение, вне зависимости от расположения проблемного участка.
Методы лечения
Лечение хондропатии коленного сустава чаще консервативное. Хороший терапевтический эффект оказывают препараты группы хондропротекторов. Они усиленно поставляют питательные элементы к хрящевой ткани, защищают ее и предотвращают ее дальнейшее разрушение. И также допускаются обезболивающие средства в форме таблеток или инъекций, в период острого течения болезни. Для снятия острой боли и выраженной отечности делают внутрисуставные инъекции стероидных противовоспалительных препаратов.
Однако, основной этап лечения заключается в соблюдении простых рекомендаций и применении дополнительных методик:
- ежедневное выполнение упражнений для растяжки, укрепления мышц бедра и голени;
- постельный режим, по необходимости – непродолжительная полная фиксация конечности;
- отказ вредных привычек, правильное питание с повышенным содержанием витаминов;
- физиотерапия – методы, которые усиливают приток крови к поврежденным участкам, стимулируют кровообращение;
- лечебный массаж – в острый период болезни противопоказан.
Хирургические методы практически не применяются. Они могут понадобиться только на запущенной стадии болезни, при значительном разрушении хряща и снижению двигательной способности в повседневной жизни. Один из них – рассечение связки для восстановления нормальной работы коленного сустава. И также вмешательство проводится с удалением патологических разрастаний и выравнивания поверхности кости. Вмешательство осуществляется артроскопическим методом, с минимальным повреждением здоровых тканей.

Хондропатия может обостряться в любом возрасте, в том числе у детей.
Профилактика
Профилактика болезни заключается в нормировании физических нагрузок на сустав. Профессиональный спорт и деятельность, связанная с постоянным напряжением, а также ношение неудобной обуви на высоком каблуке могут приводить к повреждению хрящевой ткани и развитию болезни. И также важно подбирать качественный и полезный рацион, с большим количеством витаминов и микроэлементов. Лишний вес и малоподвижный образ жизни представляют собой дополнительную угрозу для суставов, поэтому ежедневные пешие прогулки – один из простых способов избежать заболеваний суставов.
Хондропатия колена – это поражение хрящевой ткани с ее дальнейшим разрушением. Патологические изменения сопровождаются болью, в том числе в время обычной повседневной активности. Стоит понимать, что полностью восстанавливать хрящ только путем его замены на протез, поэтому следить за наблюдением самочувствия и состоянием колена придется всегда.
Источник
