Хондрокальциноз коленного сустава что это такое

Хондрокальциноз – это хроническое заболевание, характеризующееся воспалительным поражением суставов вследствие депонирования в них пирофосфата кальция. Клинически может протекать как бессимптомно, так и с проявлениями острого моноартрита или незначительными болями в суставах. Диагноз ставится на основании симптоматики, анамнеза, обнаружения в синовиальной жидкости кристаллов пирофосфата кальция при поляризационной микроскопии, данных рентгенографии и ультразвукового исследования суставов. Лечение заключается в применении нестероидных противовоспалительных средств (НПВС), колхицина, внутрисуставного введения глюкокортикостероидов. При необходимости выполняется эндопротезирование.
Общие сведения
Хондрокальциноз — (пирофосфатная артропатия, псевдоподагра) – хроническое ревматологическое заболевание, которое относится к группе микрокристаллических артритов. Данная патология характеризуется отложением пирофосфатных кальциевых депозитов в суставных хрящах и периартикулярных тканях (связках, сухожилиях, суставных сумках), что приводит к их воспалению и дегенерации.
Хондрокальциноз считается «болезнью пожилых» и встречается у 30-40% людей старше 70 лет. Точные данные о распространенности среди лиц молодого возраста отсутствуют. Псевдоподагре свойственна имитация симптомов других ревматологических патологий. Острая форма в виде моноартрита чаще наблюдается у мужчин. Артропатия по типу остеоартроза специфична для женского пола.
Хондрокальциноз
Причины
Существует несколько причин развития хондрокальциноза, однако чаще всего точно определить этиологический фактор не удается. Факторами риска являются пожилой возраст и травмы суставов в анамнезе. Состояния, способные вызвать сдвиги в метаболизме пирофосфата кальция следующие:
- Наследственная предрасположенность. В ходе генетических исследований у части пациентов обнаруживается мутация гена ANKH (локус 5p15.2), кодирующего белок, который транспортирует внутриклеточный неорганический пирофосфат. В результате генетического дефекта происходит накопление соединения в суставной ткани. Наследование гена осуществляется по аутосомно-доминантному типу.
- Заболевания. Метаболические и эндокринные патологии, нарушающие обмен пирофосфата кальция, включают гемохроматоз, гиперпаратиреоз, гепатолентикулярную дегенерацию (болезнь Вильсона-Коновалова). Также имеется ассоциация хондрокальциноза с алкаптонурией, гипомагниемией, дефицитом щелочной фосфатазы.
- Медикаменты. Некоторые лекарственные средства вызывают кальциевый дисметаболизм, который может привести к хондрокальцинозу. К таким лекарствам относятся гормоны щитовидной железы и диуретики. Отложение неорганического пирофосфата также возникает при длительном парентеральном введении препаратов железа и кальция.
Патогенез
Основным патогенетическим механизмом при хондрокальцинозе является образование и накопление в хрящах суставов кристаллов неорганического пирофосфата кальция. Под влиянием различных факторов (генетического дефекта, заболеваний, приема лекарственных средств) повышается активность ферментов группы нуклеозидтрифосфат-пирофосфогидролазы, которые катализируют реакции образования пирофосфата путем гидролиза аденозинтрифосфата. Переход кристаллов в синовиальную жидкость провоцирует развитие синовита.
Дальнейшее отложение пирофосфатных кристаллов приводит к деградации суставного хряща, фиброзу синовиальной оболочки и кальцификации периартикулярных тканей (сухожилий, связок, апоневроза). Патологоанатомически обнаруживается отечность синовиальной оболочки, ее инфильтрация макрофагами, лимфоцитами и гигантскими многоядерными клетками, гипертрофия и апоптоз хондроцитов. Также характерны пролиферация синовиоцитов, эрозии хрящевой ткани и фрагментация поверхностного слоя хряща.
Классификация
По клиническому течению различают псевдоподагру, псевдоостеоартроз, псевдоревматоидный артрит, имитирующие симптоматику других болезней суставов. Также описаны единичные случаи псевдонейропатического хондрокальциноза, напоминающего сустав Шарко при сахарном диабете. По этиологическому фактору выделяют следующие формы:
- Семейная (наследственная). Заболевание обусловлено генетической мутацией. Чаще развивается у молодых пациентов (30-40 лет). Самая тяжелая форма патологии, приводящая к инвалидности.
- Первичная (идиопатическая). Наиболее распространенный вид хондрокальциноза с неясной причиной. Основной контингент больных – пожилые люди.
- Вторичная. Возникает при различных заболеваниях, а также при приеме лекарственных препаратов, нарушающих обмен кальция и неорганического пирофосфата.
Симптомы хондрокальциноза
Клиническая картина пирофосфатной артропатии разнообразна. В ряде случаев заболевание протекает полностью асимптомно. Могут поражаться любые суставы, однако излюбленная локализация – коленные и лучезапястные суставы. Наиболее редкие локализации отложения пирофосфата кальция – шейный отдел позвоночника, лобковый симфиз, височно-нижнечелюстной сустав.
Острый моноартрит (псевдоподагра) развивается у 25% пациентов. Приступы чаще происходят в весеннее время. Появляется сильная острая боль в суставе, отечность, покраснение кожи над суставом, затруднение и болезненность движений. Кожа на ощупь горячая. Интенсивность боли нарастает в течение 24-36 часов, затем медленно ослабевает в течение недели. Может вовлекаться первый плюснефаланговый сустав, что значительно затрудняет дифференциальную диагностику с подагрой. Отличительные признаки хондрокальциноза от подагры – отсутствие лихорадки и специфических тофусов (узлов) на коже. Вне приступа пациента ничего не беспокоит.
Примерно у половины пациентов наблюдаются симптомы, напоминающие остеоартроз – умеренные симметричные ноющие боли в крупных суставах, усиливающиеся при движении и ослабевающие в покое, остеофиты (узелки Бушара и Гебердена) на дистальных межфаланговых суставах, имеющие размер от рисового зерна до горошины. При поражении менисков коленных суставов возникает О-образное искривление нижних конечностей. 5% больных страдают псевдоревматоидным артритом, характеризующимся болью и припухлостью в пястно-фаланговых суставах с утренней скованностью.
Осложнения
Хондрокальциноз является доброкачественным заболеванием с минимальным количеством осложнений. Формирование выраженной деформации или грубых контрактур суставов, нарушающих их функции, происходит лишь при наследственной форме. Основную проблему представляют патологические состояния, которые послужили фоном для развития артропатии. К ним относятся поражение печени и центральной нервной системы при болезни Вильсона-Коновалова, кальцификация сосудов и почечных канальцев при гиперпаратиреозе, сердечно-сосудистые катастрофы при гемохроматозе.
Диагностика
Курацией пациентов с хондрокальцинозом занимаются ревматологи. При постановке диагноза учитываются клиническая картина, семейный анамнез, давность болезни, наличие сопутствующих заболеваний, прием лекарственных препаратов. Для подтверждения диагноза проводятся следующие методы исследования:
- Анализы крови. Специфические изменения отсутствуют. При псевдоревматоидной форме иногда выявляются маркеры воспаления – лейкоцитоз, увеличение скорости оседания эритроцитов, С-реактивного белка и ревматоидного фактора. Для исключения заболеваний, ассоциированных с хондрокальцинозом, определяют уровень железа, ионизированного кальция, меди, паратиреоидного гормона.
- Инструментальные методы. При рентгенографии суставов отмечается специфический для хондрокальциноза рентгенологический признак – кальциноз гиалинового суставного хряща, который представлен в виде узкой тени, повторяющей контур суставной поверхности. Также наблюдаются сужение суставной щели, наличие склероза субхондральной кости, субхондральные кисты, кальцификация сухожилий и связок. УЗИ суставов более чувствительно, что дает возможность идентифицировать кальциевые депозиты меньшего размера, которые выглядят как гиперэхогенные пятна в области гиалинового хряща.
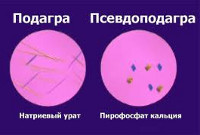
- Анализ синовиальной жидкости. Решающий тест, позволяющий достоверно установить диагноз. Жидкость прозрачная, вязкая, содержит небольшое количество лейкоцитов. При помощи поляризационной микроскопии с использованием компенсатора обнаруживаются моноклинные или триклинные кристаллы пирофосфата кальция, имеющие ромбовидную форму и голубое свечение.
Острые приступы хондрокальциноза следует в первую очередь дифференцировать с подагрическим артритом. Также его необходимо отличать от других ревматологических заболеваний, протекающих со сходной симптоматикой – ревматоидного артрита, инфекционного артрита. В дифференциальной диагностике принимают участие ортопеды и хирурги.
Лечение хондрокальциноза
Строгих показаний для госпитализации при данном заболевании нет. Лечение может проводиться как в амбулаторных условиях, так и в стационаре. Этиотропной терапии не существует. Немедикаментозные методы воздействия сводятся к холодовым аппликациям, бальнеопроцедурам, разгрузке пораженного сустава и выполнению специальных физических упражнений для укрепления мышц, стабилизирующих сустав. При вторичной форме заболевания требуется отмена причинных лекарственных препаратов и лечение основного заболевания (гиперпаратиреоза, гемохроматоза, гепатолентикулярной дегенерации).
Для снятия болевого синдрома используют ненаркотические анальгетики (диклофенак, напроксен, лорноксикам). Учитывая потребность пациентов в длительном приеме НПВС, необходимо дополнительное назначение ингибиторов протонной помпы (омепразол, пантопразол) для профилактики развития НПВС-индуцированных гастропатий. При острых псевдоподагрических приступах эффективно сочетание НПВС с колхицином. С противовоспалительной целью применяются внутрисуставные инъекции глюкокортикостероидов (триамцинолон, бетаметазон). При выраженных дегенеративных изменениях в суставах выполняется хирургическое вмешательство (эндопротезирование).
Прогноз и профилактика
Хондрокальциноз в подавляющем большинстве случаев имеет благоприятный прогноз. Выраженные деформации и грубые контрактуры суставов, приводящие к нарушениям их функций, происходят редко и в основном при генетической форме патологии. При отмене лекарственных средств, вызывающих развитие пирофосфатной артропатии, быстро наступает регресс симптомов без каких-либо остаточных явлений. Специфических методов профилактики не разработано. Для предотвращения прогрессирования заболевания следует проводить лечение патологий, которые ассоциированы с хондрокальцинозом.
Источник
Хондрокальциноз (также псевдоподагра) — артропатия, связанная с отложением солей кальция (пирофосфата, гидроксиапатита, ортофосфата кальция) в суставном хряще.
Этиология и патогенез[править | править код]
Этиология заболевания изучена недостаточно. Заболевание нередко сопутствует гиперпаратиреозу, гемохроматозу, гемосидерозу, гипотиреозу, подагре, нейропатической артропатии. Иногда сочетается с почечнокаменной болезнью, синдромом Форестье, охронозом, сахарным диабетом, болезнью Вильсона.
Частота развития заболевания увеличивается с возрастом. Описаны генетически обусловленные случаи заболевания с высокой внутрисемейной концентрацией. В отличие от подагры, системных нарушений метаболизма неорганического фосфата или кальция и повышения уровня этих показателей в крови не обнаруживается. Предполагают, что имеются локальные нарушения метаболизма пирофосфата кальция в тканях суставов. На ранних этапах кристаллы пирофосфата кальция депонируются в суставном хряще, в дальнейшем происходит их отложение в трещинах пораженного суставного хряща, его матриксе и синовиальной мембране, далее отложения кристаллов вызывают минерализацию хряща, уменьшают его способность противостоять механической нагрузке и ускоряют остеоартрические процессы. К факторам, способствующим выходу кристаллов в околосуставные ткани, относят гипокальциемию, биомеханические воздействия, разрушение матрикса при воспалительном поражении суставов. У части больных, по всей видимости, происходит кристаллизация пирофосфата кальция, ранее растворенного в синовиальной жидкости (в связи с недостаточной активностью фермента пирофосфатазы либо из-за изменения кислотности среды и др.).
Полагают, что кристаллы пирофосфата фагоцитируются нейтрофилами, которые при этом в больших количествах разрушаются, и выделяющиеся из них лизосомные ферменты вызывают острую воспалительную реакцию.
Клиника[править | править код]
Чаще заболевание (до 50 %) протекает с клиническими и рентгенологическими признаками дегенеративного псевдоостеоартроза с преимущественным поражением коленных, лучезапястных, голеностопных и других суставов, поражение которых нетипично для остеоартроза. Однако у некоторых пациентов хондрокальциноз вызывает яркие клинические синдромы поражения суставов. Выделяют несколько клинических форм.
Псевдоподагра наблюдается у 25 % больных с пирофосфатной артропатией. Для неё характерно острое начало с болью, гиперемией, отёком сустава и ограничением подвижности. Наиболее часто поражается коленный сустав, хотя возможны поражения и других суставов. Приступ сопровождается лихорадкой. Длительность атаки — до нескольких недель. У некоторых пациентов приступы провоцируются оперативными вмешательствами (особенно часто — удалением паращитовидной железы), травмами, острыми заболеваниями (инфаркт миокарда, инсульт).
В межприступном периоде все суставные симптомы практически полностью исчезают, элементы хронического воспаления суставов являются исключением.
Псевдоревматоидный артрит наблюдается в 5 % случаев пирофосфатной артропатии и характеризуется поражением мелких суставов кистей с утренней скованностью, истончением синовиальной оболочки и прогрессирующей деформацией, развитием фиброзных контрактур, стойким увеличением СОЭ, а у отдельных больных даже с появлением ревматоидного фактора в низких титрах и единичными эрозиями.
Деструктивная форма встречается преимущественно у женщин в возрасте старше 60 лет. Протекает в виде полиартрита с поражением плечевых, тазобедренных, коленных, голеностопных суставов. Сопровождается сильным болевым синдромом с нарушением функции суставов.
Латентная форма. В 20 % наблюдается асимптоматическое отложение кристаллов пирофосфата кальция в хрящевой ткани. В этом случае боли в суставах отсутствуют, патологию выявляют рентгенологически при формировании хондрокальциноза.
Хроническая пирофосфатная артропатия сопровождается постоянными болями в суставах, скованностью по утрам, припухлостью и тугоподвижностью суставов в связи с болевым синдромом. Чаще поражаются коленные суставы.
Диагностика[править | править код]
Основана на обнаружении в синовиальной жидкости кристаллов со слабоположительным светопреломлением внутри нейтрофилов или вне клеток с сопутствующим нейтрофилезом. Рентгенологически обнаруживается хондрокальциноз — кальцификация суставного хряща (наиболее часто в менисках, межпозвоночных дисках), синовиальной мембраны и сухожилий; также характерны остеоартрические изменения в нетипичных для остеоартрита суставах (лучезапястных, локтевых, плечевых, пястно-фаланговых); возможно выявление субхондральных кист и крючкообразных остеофитов.
Лечение[править | править код]
Специфическое лечение не разработано. Острый приступ купируют эвакуацией синовиальной жидкости, внутрисуставным введением кортикостероидов и приемом нестероидных противовоспалительных препаратов (индометацин — 75-150 мг в сутки); возможно профилактическое назначение колхицина в небольших дозировках (0,6 мг 1 или 2 раза в день).
Дополнительно применяют физиотерапевтическое лечение.
Источник
Хондрокальциноз, известный в медицинской практике также, как псевдоподагра – сложное хроническое заболевание, в основе развития симптомов которого лежит патологическое накопление пирофосфата кальция. Именно из-за него происходят нарушения в работе суставных сочленений.

До сих пор точно не известно, почему развивается заболевание. В связи с этим на сегодняшний день нет возможности выделить группы риска, а значит помнить о возможности столкновения с патологией должен любой человек.
Классификация
Хондрокальциноз – заболевание, которое подразделяется врачами на несколько видов. Более того, существует несколько классификаций, которые облегчают процесс постановки диагноза.
В первую очередь внимание обращают на причину развития патологии, в связи с чем выделяют:
- идиопатическую псевдоподагру, причины развития которой установить не удается, несмотря на тщательные поиски;
- семейный тип, при котором наблюдается закономерность в виде болеющих близких родственников;
- вторичный тип, который формируется не сам по себе, а на фоне уже имеющихся заболеваний опорно-двигательного аппарата.
В классификации роль также играет течение заболевания, на основе которого выделяют 4 формы:
- псевдоподагру;
- артрит псевдоревматоидного типа;
- заболевание деструктивного типа, которое поражает в основном крупные суставы или сочленения, вынужденные справляться с высоким уровнем нагрузок (например, часто страдает область коленного сустава);
- латентный тип, при котором полностью отсутствуют симптомы болезни, а ее признаки обнаруживаются только при целенаправленном поиске.
Причины
Хондрокальциноз – заболевание, которое на сегодняшний день только начинает полноценно изучаться. В связи с этим до сих пор неизвестно, какие именно причины запускают активное образование кристаллов пирофосфата кальция.
Поражаются всегда ранее здоровые суставы. При этом врачам не удается выявить системных нарушений в процессах обмена кальция, а потому многие полагают, что все дело в нарушениях местного характера.
Сегодня врачи могут выделить только факторы риска, которые повышают вероятность развития патологии. К ним относят:
- возраст пациента более 70 лет;
- наличие заболевания у кого-то из близких родственников;
- недостаточная активность щитовидной железы;
- избыточное содержание в крови железа;
- недостаток магния;
- избыточная работа паращитовидных желез или избыток кальция в крови;
- остеоартрит.
Считается, что способствовать развитию патологии могут также различные хронические болезни обмена в декомпенсированной форме. Например, сахарный диабет, амилоидоз и др.
Симптомы

Симптомы хондрокальциноза обычно появляются остро. Первая жалоба – сильная боль в области поражения (в основном в коленях, но не исключено поражение и других сочленений). При осмотре врач может обнаружить наличие:
- отечности тканей, которая может быть выражена как умеренно, так и довольно сильно;
- местного повышения температуры окружающих тканей и области воспаления;
- ограничение движений в пораженном суставе;
- резкую болезненность при попытках провести пальпацию;
- покраснение кожных покровов в зоне поражения.
Острые симптомы, характерные для периода обострения, беспокоят человека обычно в течение нескольких недель. Затем наступает ремиссия, которая может длиться месяцами, а иногда и годами. Если у пациента развился остеоартроз, то периоды ремиссии могут сокращаться.
Если форма заболевания артрит, то у пациента появятся жалобы на боли и скованность в утреннее время суток. При этом страдают в основном мелкие сочленения кисти, а также часто вовлекается область локтевого сустава.
Деструктивный тип болезни сопровождается острыми болями и часто поражает сразу несколько крупных суставов. Возможно формирование болевых контрактур.
Заболевание латентного типа протекает легче всего. Жалобы у пациентов в основном отсутствуют. Наличие болезни выявляется случайно при проведении диагностических исследований по другим поводам.
Механизм развития
Пирофосфат кальция – это обычный промежуточный продукт, который образуется в организме при синтезе протеогликанов или коллагена. При этом сам пирофосфат обычно быстро разрушается благодаря действию специальных ферментов, называемых пирофосфатазами.
На сегодняшний день, как полагают врачи и исследователи, причина развития болезни состоит или в том, что пирофосфат образуется слишком быстро, или, напротив, пирофосфатазы работают слишком медленно. В итоге и в том, и в другом случае снижается скорость уничтожения промежуточного продукта и начинается его накопление.
Пирофосфат постепенно накапливается с образованием кристаллов. Они, циркулируя в синовиальной жидкости, травмируют сустав и окружающие ткани, что приводит к развитию острой воспалительной реакции в областях, где активно идет патологическое отложение.
Постепенно, из-за постоянного негативного воздействия, сначала формируется вторичный остеоартроз, а затем и фиброз окружающих тканей.
Какой врач занимается лечением хондрокальциноза?
Хондрокальциноз – сложное заболевание, лечением которого в идеале должны заниматься несколько специалистов. Основная роль отводится врачу-ревматологу, но лечение может также вести и терапевт. При необходимости привлекают других специалистов, например, травматологов, хирургов, эндокринологов, врачей, чьим профилем является лечение запущенных системных заболеваний.
Диагностика
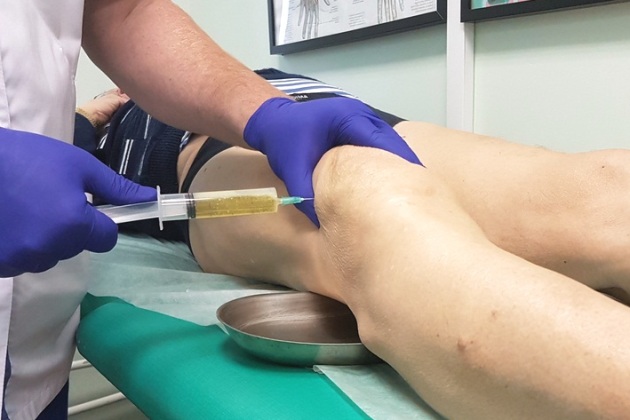
Поскольку псевдоподагра по своим симптомам сходна со многими другими болезнями суставов, поставить диагноз обычно не так просто. Решающую роль играет применение врачами дополнительных диагностических методик, среди которых свою роль играет рентгенография. Хоть на ранних стадиях картина болезни и неспецифична, но на поздних врач обратит внимание на признаки остеоартроза.
Основной метод исследования – это пункция сустава. При этом метод эффективен только в период обострения, когда пирофосфат кальция циркулирует непосредственно в околосуставной жидкости. Вне обострения для постановки правильного диагноза рекомендуется применение биопсии синовия, так как в ремиссию пирофосфат кальция находится в синовиальной оболочке. При биопсии можно также обнаружить дистрофические изменения в тканях.
Лечение
Псевдоподагра не поддается полному лечению, так как пирофосфат кальция удалить из сустава невозможно. Более того, постоянно будут образовываться новые кристаллы этого вещества, так как оно необходимо организму для промежуточных превращений. С помощью использования медикаментозных и немедикаментозных средств лечения удается обычно снизить выраженность симптомов, а также добиться увеличения промежутков между периодами обострения.
Активно используют:
- различные препараты из группы нестероидных противовоспалительных средств, такие как Индометацин, Ибупрофен, Напроксен и др.;
- если использование НПВС невозможно из-за противопоказаний, то врачи проводят введение гидрокортизона в полость пораженного сустава;
- облегчения симптомов можно добиться с помощью аспирации излишков суставной жидкости, но к этой методике прибегают довольно редко;
- поврежденной конечности рекомендуется обеспечить покой;
- снять болевой синдром могут помочь также теплые компрессы на область поражения.
Вне обострения пациенту рекомендуются сеансы массажа, физиотерапия, а также занятия лечебной физкультурой.

Профилактика
Сегодня нет методов профилактики заболевания, которые зарекомендовали бы себя, как эффективные. Это объясняется тем, что причины развития псевдоподагры до сих пор точно неизвестны, а значит и нет возможности предотвратить действие негативных факторов на организм. Все, что может порекомендовать врач, чтобы снизить вероятность развития заболевания – это соблюдать общие правила здорового образа жизни.
Хондрокальциноз – заболевание, от которого на сегодняшний день, к сожалению, нельзя защититься на 100%. Однако, несмотря на это, существует терапия, которая существенно улучшает качество жизни пациентов с данной патологией. В связи с этим рекомендуется начинать лечение при первых же симптомах болезни.
Изменить город
Клиники Москвы

Он Клиник
Многопрофильный медицинский центр
Первичная стоимость приёма — низкая

МедЦентрСервис
медицинская клиника
Первичная стоимость приёма — высокая
Источник
