Формулировка диагноза остеоартроза коленных суставов
Справочник болезней
«Наш долг — для блага наших больных различать научную правду и элементы рекламы» P.Silvestre
Виды остеоартроза
ФАКТОРЫ РИСКА ОСТЕОАРТРОЗА
Механические факторы
• Ожирение.
• Дисплазия суставов.
• Травма.
• Профессия.
Другие факторы
• Возраст >50 лет.
• Женский пол.
• Наследственность, семейный анамнез (генерализованный, узелки Гебердена).
• Плотность кости (повышение, отсутствие остеопороза).
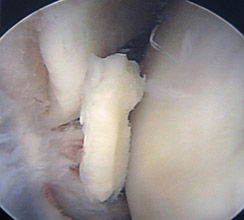
Повреждение хряща
Нормальный и поврежденных хрящ коленного сустава.
КЛИНИКА ОСТЕОАРТРОЗА
• Боль в коленях, тазобедренных суставах: при нагрузке, может быть в покое и ночью.
• Кратковременная утренняя скованность (<30 мин).
• Функциональные ограничения: крепитации, уменьшение объема движения, увеличение кости.
• Выпот умеренный или отсутствует.
• Деформация: фиксированное сгибание, varus или реже valgus.
• Отсутствуют: выраженное местное и системное воспаление, эритема, прогрессирующая немеханическая боль.
КЛАССИФИКАЦИЯ ОСТЕОАРТРОЗА
• Этиология: первичный, вторичный.
• Локализация: коксартроз, гонартроз, артроз кистей (межфаланговый, запястно-пястный сустав I пальца), полиартроз.
• R cтадия: 1–4.
• Функциональная недостаточность: I степень (выполнение жизненно-важных функций без труда), II степень (с трудом), III степень (с посторонней помощью).
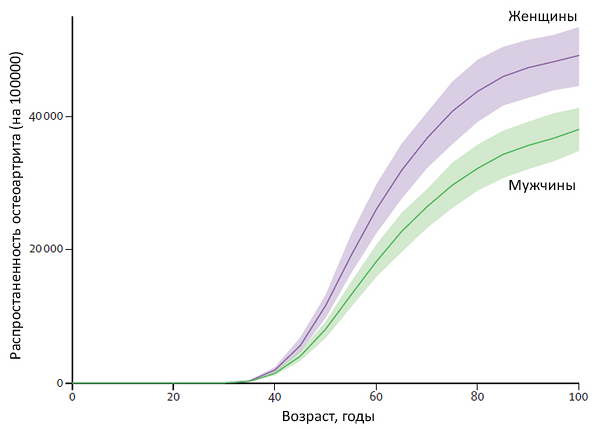
Динамика депрессии у малоподвижных пациентов с остеоартрозом
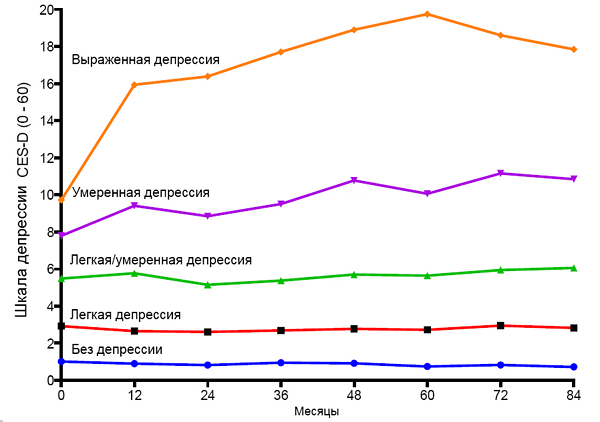
White D, et al. Arthritis Care Research. 2017;69:209–15.
R СТАДИЯ (Kellgren-Lawrence)
• 1 стадия: возможное сужение суставной щели, формирование остеофитов.
• 2 стадия: сужение суставной щели, остеофиты.
• 3 стадия: сужение суставной щели, субхондральный склероз, множественные остеофиты, возможная деформация костей.
• 4 стадия: значительное сужение суставной щели, большие остеофиты, выраженный склероз, деформация костей.
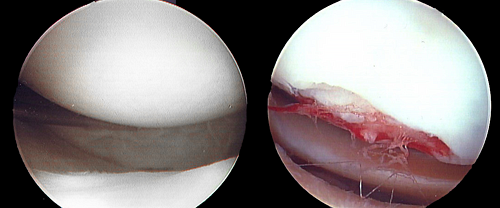
Рентгенография при гонартрозе
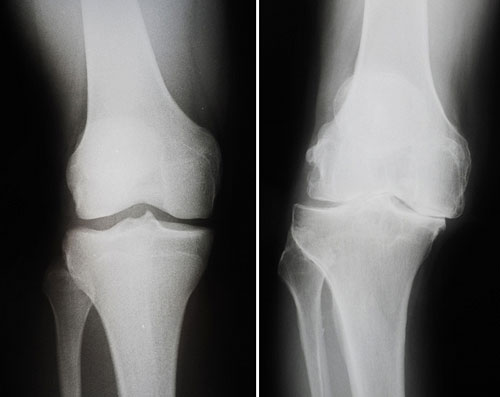
Слева нормальный суства, справа сужена межсуставная щель.
ФОРМУЛИРОВКА ДИАГНОЗА
• Остеоартроз коленных суставов, III стадия, ФН III. [M17.0]
• Остеоартроз межфаланговых суставов кистей (узлы Гебердена), коленных и тазобедренных суставов, II стадия, ФН II. [M15.0]
Фрагмент хряща в полости сустава при артроскопии

НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
• Программы самопомощи.
• Физические нагрузки обязательно: ходьба, тред-милл, велотренажер, эластичные ленты, изокинетические, изометрические.
• Гимнастика Тай-чи.
• Адекватная обувь: туфли на низком каблуке.
• Защита суставов: ортезы для рук, брейсы тибиофеморальные, пателлофеморальные.
• Вспомогательные устройства: трость, костыль, ходок.
Селективность нестероидных противоспалительных препаратов
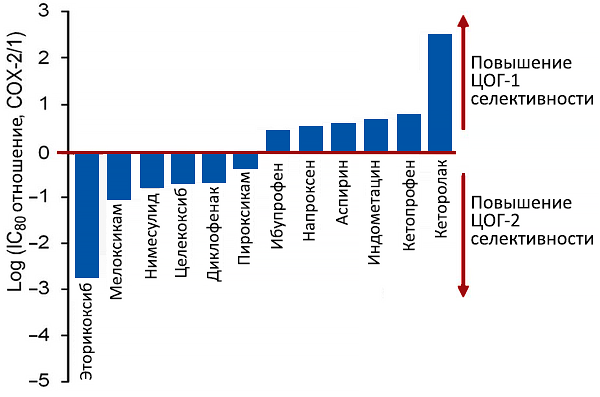
Концентрация подавляющая активность ЦОГ-1 и ЦОГ-2 на 80%. Schmidt M, et al. Eur Heart J. 2016;37:1015–23.
ТАКТИКА ЛЕЧЕНИЯ (ACR)
• НПВП: низкие → полные дозы, диклофенак 50 мг 3 раза.
• Местно: диклофенак/метилсалицилат (колени, руки), крем капсаицина (колени).
• Интраартикулярные инъекции кортикостероидов: гонартроз, коксартроз.
• Дулоксетин 60–120 мг/сут.
• Трамадол: противопоказания к НПВП, неэффективность лечения.
• Преднизолон 10 мг 6 нед при остеоартрозе рук и воспалении (HOPE).
• Хирургическая замена сустава.
• Лечение без доказанного эффекта: парацетамол, глюкозамин, хондроитин, гиалуроновая кислота внутрисуставно, артроскопическая хирургия коленного сустава.
Многодневная динамика боли при коксартрозе
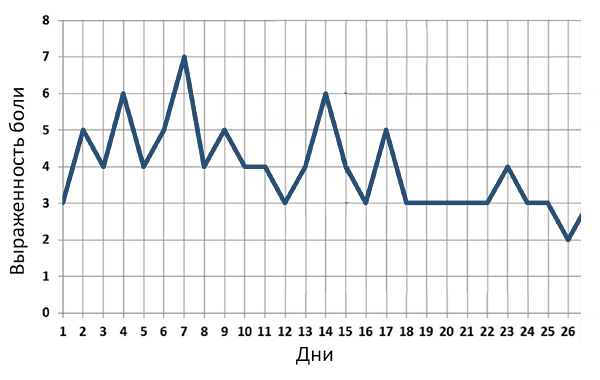
Teirlinck C, et al. Arthritis Care Res. 2019;6:768–76.
ПОКАЗАНИЯ ДЛЯ ЗАМЕНЫ СУСТАВА (NICE, BOA)
Рекомендовано
• Умеренная или выраженная боль неадекватно контролируемая без хирургии в течение ≥3 мес при 3–4 стадии поражения сустава.
Возможно
• Функциональные нарушения при наличии тяжелого поражения сустава (4 стадия).
• Прогрессирующая деформация колена (varus/valgus) с нарушением функции.
Возраст замены тазобедренных суствов
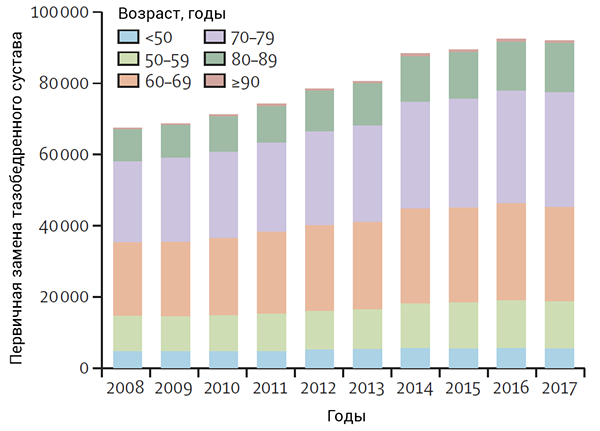
National Joint Registry for England, Wales, Northern Ireland and the Isle of Man. 2018.
ОТНОСИТЕЛЬНЫЕ ПРОТИВОПОКАЗАНИЯ ДЛЯ ЗАМЕНЫ СУСТАВА (AAOS)
• Инфекция.
• Коморбидность: ожирение, курение, диабет, цирроз, психические расстройства (депрессия, тревога), остеопороз.
• Несоблюдение инструкций: деменция, алкоголизм.
• Факторы пациента (возраст, пол, курение, ожирение, коморбидность) не должны быть барьерами для хирургии (NICE).
Эффективность замены коленных суставов
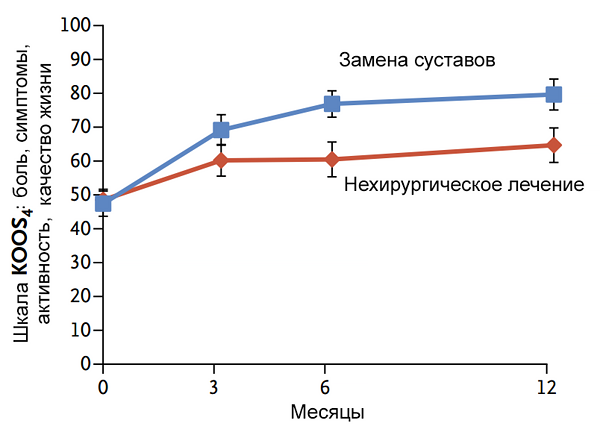
Skou S, al. New Engl J Med. 2015;373:1597–606.
Источник
Остеоартроз первичный, полиостеоартроз с преимущественным поражением коленных и голеностопных суставов, медленно прогрессирующее течение, III Rg-стадия. Реактивный синовит коленных суставов. ФНС II.
Лечение
Целями лечения остеоартроза являются: уменьшение боли, восстановление нарушенного метаболизма суставного хряща (базисная терапия), снижение риска вовлечения новых суставов, предотвращение развития деформации суставов, улучшение качества жизни больных.Возможное устранение причины (в т.ч. оперативная ортопедическая коррекция), ликвидация вторичного синовита.
Лечение ОА должно быть комплексным и включать нефармакологические, фармакологические и хирургические методы.
Нефармакологические методы включают обучение больных и физические методы воздействия. Повышение уровня знаний о заболевании уменьшает боль и улучшает функции суставов. Обучение больных и их супругов навыкам ежедневных тренировок приводит к уменьшению боли. Эти методы обладают невысокой стоимостью затрат. Физические упражнения при ОА снижают боль и сохраняют функцию суставов, особенно при сочетании с образовательными программами. Упражнения для укрепления силы четырёхглавой мышцы бедра достоверно уменьшают боль и сопоставимы по эффективности с НПВП. Необходимо учитывать противопоказания для занятий лечебной физкультурой у больных ОА, как абсолютные (неконтролируемая аритмия, блокада 3 степени, недавние изменения на ЭКГ, нестабильная стенокардия), так и относительные (кардиомиопатия, пороки сердца, плохо контролируемая артериальная гипертензия).
Простейший способ уменьшения нагрузки на сустав – использование трости или костыля. Также назначается локальная я — аппликации парафина, высокочастотную электротерапию, электрофорез с новокаином и анальгином, магнитотерапию и лазеротерапию. Для укрепления мышечно-связочных структур и улучшения двигательной функции суставов показана лечебная гимнастика, кинезотерапия, регулярное санаторное лечение и бальнеотерапия. Следует учитывать, что физиотерапевтические процедуры назначаются вне явлений вторичного синовита.
Медикаментозное лечение
Медикаментозные препараты, используемые в терапии остеоартроза, делятся на две основные группы: симптоматические лекарственные средства быстрого действия и медленного действия. Препараты первой группы направлены на подавление боли и нормализацию функции пораженных суставов. К ним относятся НПВС, анальгетики, миорелаксанты, а также глюкокортикоиды. Среди препаратов второй группы – симптоматических препаратов медленного действия первостепенная роль принадлежит естественным компонентам хрящевого межклеточного вещества – хондроитину и глюкозамину. Препараты второй группы обладают не только симптоммодифицирующим действием, но и замедляют темпы прогрессирования заболевания, препятствуют развитию структурных изменений в гиалиновом хряще и вовлечению в патологический процесс интактных суставов. В связи с этим они рассматриваются как препараты патогенетического (базисного, хондромодулирующего) действия в лечении остеоартроза. Данные препараты характеризуются более медленным развитием симптоммодифицирующего действия, выраженным последействием, когда после прекращения лечения эффект сохраняется еще в течение 4–8 и более недель, и обладают потенциальным структурно-модифицирующим действием.
Базисные препараты – хондропротекторы: хондроитин сульфат (структум) – капсулы по 500 мг 2 р/д в течение 6 мес.; глюкозамин сульфат (дона) – 1500 мг 1 р/д в течение 4-12 недель курсами 2-3 раза в год; артрон 2 мл в/м через день 25-30 инъекций курсами 2 раза в год; хондролон (хондроитин сульфат для инъекций) в/м по 100 мг (1 ампула) через день в/м 25-30 инъекций курсами 2 раза в год; румалон по 1 мл через день в/м 25-30 инъекций курсами 2 раза в год в/м; артепарон по 1 мл через день в/м 25-30 инъекций курсами 2 раза в год в/м. Эти препараты противопоказаны при артритах и опухолевых процессах, а также при аутоиммунных заболеваниях.
Для уменьшения болевого синдрома и при вторичном (реактивном) синовите применяют НПВС в виде местной терапии – гели, кремы – кетопрофен (фастум-гель), диклофенак. При неэффективности местной терапии применяют системное назначение НПВС: возможно применение ксефокама (лорноксикам), диклофенака, ибупрофена. Индометацин противопоказан больным с остеоартрозом, т.к. он разрушает суставной хрящ и приводит к прогрессированию остеоартроза.
Для улучшения переносимости НПВС и профилактики гастропатии одновременно назначают препараты, защищающие слизистую оболочку ЖКТ (омепразол), или используют комбинированные препараты (артротек – диклофенак натрия + мизопростол).
В настоящее время широко применяются селективные ингибиторы ЦОГ-2 (нимесулид, мелоксикам (мовалис), целекоксиб (целебрекс), рофекоксиб), которые значительно реже вызывают побочные эффекты со стороны ЖКТ и аллергические реакции и бронхоспазм (у больных с бронхиальной астмой).
При отсутствии эффекта от терапии возможно назначение внутрисуставных инъекций ГКС (кеналог, депо-медрол). Коррекция рефлекторного спазма – мидокалм.
При тяжелом инвалидизирующем поражении тазобедренного или коленного суставов выполняют эндопротезирование, в случае развития деформирующего остеоартроза голеностопных суставов эффективна операция полного обездвиживания сустава (артродез).
Прогноз и профилактика
Скорость и степень прогрессирования остеоартроза определяется его формой, локализацией, а также возрастом и общим фоном здоровья пациента. Коксартроз может серьезно нарушить функции конечности, стать причиной нетрудоспособности и даже инвалидности. При многих формах остеоартроза достигается устранение болевой реакции, улучшение функционирования сустава, однако полного восстановления хряща у взрослого пациента достичь невозможно. Профилактика остеоартроза состоит в ограничении перегрузок суставов, своевременном лечении травм (растяжений связок, ушибов), заболеваний костного аппарата (дисплазии, плоскостопия, сколиоза), регулярных занятиях гимнастикой, поддержании оптимальной массы тела.
Контрольные вопросы
1. Дайте определение остеоартроза.
2. Охарактеризуйте классификацию остеоартроза.
3. Опишите клинические критерии остеоартроза.
4. Перечислите рентгенологические критерии остеоартроза.
5. Перечислите принципы лечения остеоартроза.
6. Перечислите базисные препараты лечения остеоартроза.
7. Охарактеризуйте принципы профилактики остеоартроза.
Тестовые задания
Дата добавления: 2016-11-18; просмотров: 1738 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org — Контакты — Последнее добавление
Источник
Лабораторные данные при остеоартрозе.
Клинический анализ крови и мочи обычно нормальные. При синовите может быть ускорение СОЭ до 20-25 мм/ч. Биохимические и иммунологические показатели соответствуют норме. Увеличение СРБ, α2-глобулина и фибриногена, обычно отсутствующее при остеоартрозе, может выявляться при наличии синовита, однако повышение обычно незначительное.
При исследовании синовиальной жидкости определяется ее нормальная вязкость с хорошо формирующимся муциновым сгустком, количество клеток нормальное или слегка увеличено (не более 5 • 103). Количество нейтрофилов при развитии реактивного синовита обычно не превышает 50 %.
При морфологическом исследовании биопсированной синовиальной оболочки наблюдается ее фиброзно-жировое перерождение без пролиферации покровных клеток, с атрофией ворсин и наличием небольшого количества сосудов. Увеличение количества сосудов, небольшая очаговая пролиферация покровных клеток, очаги слабо выраженной лимфоидной инфильтрации выявляются только при развитии синовита.
Рентгенография суставов является важным методом диагностики остеоартроза.
Основные рентгенологические признаки остеоартроза:
- остеофиты — костные краевые разрастания, увеличивающие площадь соприкосновения и изменяющие конгруэнтность суставных поверхностей;
- сужение суставной щели, более выраженное в сегментах, испытывающих бульшую нагрузку (в коленных суставах — в медиальных отделах, в тазобедренных суставах — в латеральных отделах);
- субхондралъный склероз (уплотнение костной ткани).
Необязательными рентгенологическими признаками при остеоартрозе являются:
- кисты (обычно расположены по оси наибольшей нагрузки);
- подвывихи и вывихи;
- эрозии.
Для определения рентгенологических изменений и степени выраженности остеоартроза наиболее часто используется классификация). Kellgren и J. Lawrence (1952), оценивающая степень выраженности основных рентгенологических признаков остеоартроза.
Стадии остеоартроза (по J. Kellgren и J. Lawrence, 1952):
- 0 — отсутствие рентгенологических признаков;
- I — сомнительные рентгенологические признаки;
- II — минимальные изменения (небольшое сужение суставной щели, единичные остеофиты;
- III — умеренные проявления (умеренное сужение суставной щели, множественные остеофиты);
- IV — выраженные изменения (суставная щель почти не прослеживается, выявляются грубые остеофиты).
Для более точной оценки рентгенологических изменений при остеоартрозе в 1987 г. A. Larsen предложил усложненную методику, позволяющую количественно оценить степень остеоартроза.
Рентгенологические критерии остеоартроза (Larsen А., 1987):
- 0 — отсутствие рентгенологических признаков;
- I — сужение суставной щели менее чем на 50 %;
- II — сужение суставной щели более чем на 50 %;
- III — слабая ремодуляция;
- IV — средняя ремодуляция;
- V — выраженная ремодуляция.
Следует учитывать, что динамика рентгенологических изменений при остеоартрозе отличается медленным темпом: скорость сужения суставной щели у больных гонартрозом составляет приблизительно 0,3 мм в год, поэтому в целях более точной диагностики, оценки динамики заболевания и эффективности лечения используются компьютерная томография, магнитно-ядерная томография, артросонография, остеосцинтиграфия и артроскопия. С помощью указанных методик можно оценивать толщину хряща и синовиальной оболочки, выявить наличие эрозий в хряще, определить характер и количество жидкости в различных отделах суставов. В последние годы артроскопия рассматривается как метод ранней диагностики остеоартроза, поскольку позволяет выявить отмеченные изменения хряща даже в случае отсутствия рентгенологических признаков болезни.
На рисунках представлены рентгенограммы больных остеоартрозом различной локализации.

Рентгенограмма кистей. Определяется ужение рентгенологических суставных щелей. Субхондральный склероз в ДМФС и ПМФС

Рентгенограмма кистей. Определяется сужение рентгенологических суставных щелей. Субхондральный склероз, остеофиты в ДМФС и ПМФС

Рентгенограмма стоп. Определяется сужение суставных щелей. Субхондральный склероз и краевые остеофиты в ПФС 1-х пальцев стоп.

Рентгенограмма правого коленного сустава. Определяется неравномерное сужение суставной щели. Субхондральный склероз, выраженные краевые остеофиты
Для постановки диагноза остеоартроза можно пользоваться критериями, предложенными различными авторами.
Критерии диагноза остеоартроза (по Л. И. Беневоленской [и др.], 1993):
Клинические критерии:
- боли в суставах, возникающие в конце дня и (или) в первую половину ночи;
- боли в суставах, возникающие после механической нагрузки и уменьшающиеся в покое;
- деформация суставов за счет костных разрастаний (включая узелки Гебердена и Бушара).
Рентгенологические критерии:
- сужение суставной щели;
- остеосклероз;
- остеофитоз.
Для постановки диагноза остеоартроза наличие первых двух клинических и рентгенологических критериев обязательно.
Диагностика остеоартроза в большинстве случаев, особенно в развернутой стадии заболевания, не представляет больших трудностей и основывается на клинико-рентгенологических проявлениях заболевания. Для постановки диагноза остеоартроза целесообразно использовать вышеприведенные критерии заболевания.
Однако в ранней стадии остеоартроза, когда отсутствуют характерные рентгенологические признаки заболевания, диагностика остеоартроза может быть затруднена. В этих случаях должны учитываться клинические особенности болезни, такие как механический характер болей, медленное прогрессирование, локализация болей в тазобедренных или коленных суставах, анамнестические указания на перегрузку сустава.
В некоторых случаях находят рентгенологические изменения суставов, характерные для остеоартроза. У лиц с такими изменениями при отсутствии клинических проявлений заболевания диагноз остеоартроз не ставится.
Течение остеоартроза.
Естественное течение остеоартроза весьма вариабельно. В ряде случаев, несмотря на прогрессирование рентгенологических проявлений заболевания, состояние больных остается стабильным в течение многих лет. Боли усиливаются постепенно на фоне развития деформации и тугоподвижности суставов. Ограничение движений в суставах длительное время остается не столь значительным. Периодически под воздействием провоцирующих факторов (охлаждение, респираторная инфекция) возникает реактивный синовит, рецидивы которого учащаются с длительностью течения болезни. При выраженном остеоартрозе могут возникать «блокады» суставов.
Выделяют остеоартроз с быстрой генерализацией процесса и костно-суставной деструкцией (эрозивный артроз). Такое течение чаще наблюдается при полиостеоартрозе с наличием узелков Гебердена и наследственной предрасположенностью, а также у женщин в период менопаузы.
У мужчин, обладающих более мощным связочно-мышечным аппаратом, отмечается более легкое течение остеоартроза. У них чаще определяется так называемое «малое артрозное состояние» — эпизодические полиартралгии с незначительными и медленно прогрессирующими изменениями на рентгенограммах. Такая клиническая картина развивается при возникновении OA в пожилом возрасте, так как у пожилых людей наблюдается разрежение субхондральной кости и вследствие этого увеличение ее эластичности, что предохраняет хрящ от чрезмерной нагрузки.
Болезни суставов
В.И. Мазуров
Источник
