Если долго не делать операцию на коленном суставе последствия
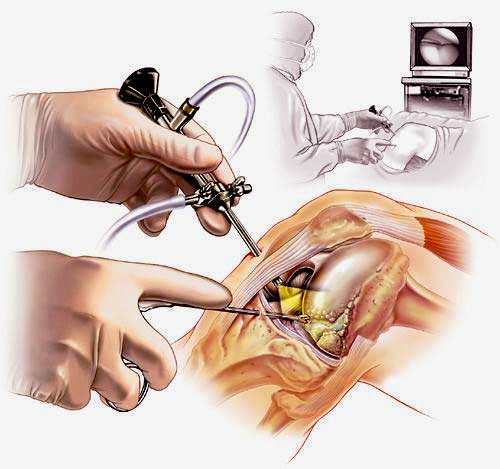
Артроскопия коленного сустава – эндоскопическая операция, применяемая с целью развернутой диагностики и хирургического лечения различных суставных повреждений. Высокоинформативная визуальная методика позволяет высококачественно обследовать и лечить сустав закрытым способом, используя пункционные порталы, что существенно уменьшает степень операционной травмы, минимизирует болезненные ощущения и в значительной мере сокращает сроки восстановительного периода.
Наглядная схема проведения операции.
Как операцию, стали применять еще на рассвете 20 столетия. Но до нашего времени процедура прошла еще множество этапов совершенствования. И сейчас она стала по-настоящему незаменимым направлением в ортопедии, благодаря минимальной травматичности, стопроцентной диагностической достоверности и высокой эффективности.
Понятие и преимущества процедуры
Хирургия проводится с использованием специализированной волоконной оптики современного поколения, встроенной в инновационный прибор под названием артроскоп. Благодаря уникальному прибору процедура и получила свое название. В процессе производится внутреннее изучение костных и хрящевых тканей, менисков, сухожилий, мышц, связок, соединительнотканных элементов, синовиальной жидкости.
Изображение полости сустава.
В целях высокоинформативной диагностики специалист через микропортал вводит рабочую трубку устройства внутрь сустава, в которую вмонтированы система ультрасильных линз, мощный световой источник и видеозаписывающая цифровая техника. Все структуры, что «видит» артроскоп, визуализируются на экране в «живом» виде, причем изображение поступает в многократно увеличенном формате. Врач может найти точное расположение травмы или дегенеративных изменений, установить характер патологии, степень тяжести и принять меры.
Доказано, что артроскопия превосходит любые существующие способы диагностики. Она четко показывает изнутри все структурные единицы костного соединения в самых мельчайших подробностях, позволяет определить даже мелкие скрытые повреждения, которые нельзя выявить при помощи стандартной рентгеноскопии или артрографии, ультразвука, МРТ, КТ и прочих популярных методов визуализации.
Метод используется не только как средство диагностики, но и в качестве лечебно-восстановительной тактики. Обнаружив те или иные нарушения хрящевой поверхности, доктор может сразу же их ликвидировать. Оперативные манипуляции он выполнит через дополнительный разрез (размер около 6 мм) с использованием микрохирургических инструментов, при этом весь процесс он будет совершать, глядя на монитор.
Показания и противопоказания
Сразу отметим, что к негативным последствиям лечение приводит крайне редко. Однако такое не исключается, если ее стали делать вопреки противопоказаниям. Но сначала осветим рекомендации, а уже после ограничения.
Частичный надрыв боковой связки коленного сустава.
Процедура может быть назначена при:
- неясной причине патологических симптомов, когда другие способы бессильны ее установить;
- разрывах связок, поврежденных сухожилиях;
- подозрении на вывих чашечки (надколенника);
- наличии свободных тел в полости;
- воспалении синовиальной оболочки неопределенного генеза;
- асептическом некрозе головки суставной кости;
- травмах, дегенеративно-дистрофических заболеваниях мениска;
- артритной болезни и гонартрозе;
- внутрисуставных переломах и пр.
Она противопоказана при наличии таких недугов, как:
- гипертония;
- сахарный диабет в стадии декомпенсации;
- нарушенный баланс свертываемости крови;
- тяжелая дисфункция легочной или сердечной систем;
- локальные кожные воспаления.
С осторожностью выполняется лечебно-диагностическая артроскопия, последствия могут носить непредсказуемый характер, при аллергии на местный/общий анестетик. Поэтому обязательно сообщите специалисту, если у вас имеется склонность к аллергическим реакциям на любые медикаменты.
Подготовка пациента к операции
Подготовка заключается в тщательном осмотре пациента, сборе анамнеза, проведении основных инструментальных и лабораторных тестов. Пока врач не убедится, что это безопасная операция, не взвесит все за и против, операция невозможна. Поэтому вначале всегда назначают обход некоторых специалистов узкого профиля, например, кроме ортопеда или травматолога, в зависимости от ситуации, еще кардиолога, эндокринолога, пульмонолога, аллерголога и пр.
Предельно важно учесть абсолютно все результаты предварительной диагностики. Они будут влиять на выбор наркоза, особенная роль отводится подбору оптимально подходящего вида анестетика, который не причинит вреда организму.
Кроме врачебного обхода, пациенту выдают направления на ЭКГ и флюорографию, на прохождение лабораторных анализов крови и мочи. Удостоверившись, что за эту операцию браться целесообразно, проводят консультацию по подготовке. На консультации предупреждают, что за 12 часов до начала процедуры потребуется остановить прием пищи, за пару недель до нее прекратить прием антикоагулянтов (аспирина, гепарина и лекарств на их основе).
Пациенты, оставившие отзывы, сообщают о предостерегающих рекомендациях врачей по поводу курения и приема алкоголя. С вредными привычками придется расстаться за 10-14 суток до вмешательства и, конечно, постараться к ним после вообще не возвращаться или хотя бы свести к минимуму дозу. При намерении прибегнуть только к диагностике предоперационная подготовка осуществляется аналогичным правилам.
Описание микрохирургического процесса
В отзывах пациенты рассказывают, как быстро и безболезненно перенесли процедуру, при этом без общего наркоза. Это вполне вероятно, но не забывайте, что клинические случаи не у всех одинаковы, да и физиологический статус у каждого пациента свой. Поэтому было бы правильнее сказать, что боль, благодаря сильной местной анестезии практически невозможна. Однако постоперационные неприятные ощущения в области прооперированного участка немного беспокоить какое-то время, скорее всего, будут.
Разволокнение связок при их разрыве.
Видео позволяет разобраться во всех тонкостях процесса. Их предостаточно на просторах интернета. Но ввиду того, что специфические сюжеты не каждый сможет досмотреть до конца, мы предлагаем о важных моментах просто и спокойно почитать.
Расположение пациента на операционном столе.
Исходя из этиологии и степени патологических изменений, состояния больного и сопутствующих заболеваний, анестезиологическое средство подбирается индивидуально. Чаще всего применяется местный наркоз, то есть анестезия регионарного типа (эпидуральная или проводниковая). Регионарный анестетик содержит лидокаин, ропивакаин или бупивакаин. К основному раствору для усиления анестезирующего эффекта могут добавить в мини-дозе лекарство из категории опиатов. В некоторых ситуациях, все же, уместен общий внутривенный наркоз.
Сначала, вне зависимости от планов хирурга, будет осуществлена диагностическая артроскопия. Она предусматривает введение эндоскопического зонда в виде стержня в полость костного соединения. Когда наркоз вступит в силу, тогда начинается диагност-хирургия. Для этого полусогнутую в колене конечность ближе к бедру жгутируют для уменьшения кровотока, после чего делают прокол (6 мм), через который подается контраст-вещество, чтобы усилить видимость суставных и околосуставных структур. Далее через этот операционный порт вводится трубка. Специалист досконально осматривает каждый миллиметр проблемного органа.
Операционное поле, можно видеть свечение внутри.
Видео в реальном времени транслируется на экране, выявляет любые существующие дефекты в больном сочленении. Если врач посчитает нужным выполнить регенерацию патологических элементов, он создаст дополнительный разрез (6-8 мм), через который нужным инструментом из микрохирургического набора устранит обнаруженный дефект. Он может сделать частичную резекцию костно-хрящевых тканей, пластику связок и сухожилий, сшивание или удаление (частичное, полное) мениска, экспроприировать хондромные тела, извлечь выпот и гной, ввести противовоспалительные лекарства, взять фрагмент тканей или синовии для изучения их состава и др.
По окончании хирургии операционное поле промывается, а весь инструментарий извлекается. Доктор производит обработку дезинфицирующими составами рану, ставит дренаж и делает маленький шов, который закрывает стерильным лейкопластырем. На прооперированное колено, чтобы придать ему максимальную обездвиженность, накладывается плотная фиксирующая повязка от стопы до середины бедра.
На весь сеанс уходит в среднем 1 час, в отдельных случаях – до 3 часов. Восстановительные меры несложные, но их нужно строго соблюдать, чтобы не спровоцировать опасные осложнения. О негативных явлениях, которые способны развиться, речь пойдет дальше.
Осложнения после артроскопии коленного сустава
Как любой хирургический способ, данный метод, даже при всей своей миниинвазивности, может иметь неблагоприятный исход. К осложнениям приводят несоблюдение реабилитационных норм, нарушение принципов асептики и антисептики, врачебные ошибки. Неблагополучная картина возникает нечасто, поэтому паниковать не стоит. Нужно изначально со всей долей ответственности отнестись к выбору клиники.
Реконструкция ПКС.
Отзывы пациентов после артроскопии коленного сустава вместе с данными официальной статистики позволили нам сформировать список самых частых эксцессов. В него входят следующие негативные явления, возникающие в ранний или отдаленный послеоперационный период:
- повышение общей температуры тела;
- ярко выраженный перманентный или периодический болевой синдром в области сустава, нередко иррадирующий в голень, тазобедренный сегмент;
- локальная гиперемия, отечность, гипертермия;
- местные инфекции, абсцессы;
- тромбоэмболия сосудов;
- внутрисуставное кровоизлияние;
- артрит на фоне воспаления, бурсит;
- кровотечение из раны;
- боль и онемения из-за повреждения нервных образований;
- нарушение целостности связок, как следствие некорректных манипуляций хирурга.
Особенности восстановления
Для предупреждения отекания мягких тканей покрывающих колено к ране прикладывают холод. Сухие компрессы со льдом положены каждые 60-90 минут на начальных этапах реабилитации. Человеку необходимо оставаться в стационаре под наблюдением специалистов минимум двое суток. Ему прописываются хорошие болеутоляющие препараты, а также средство из серии антибиотиков для профилактики инфекционного патогенеза. Вставать разрешается уже на 3 день, но ходить позволяется исключительно с ходунками или костылями. Оберегать ногу от полной нагрузки надо не менее одной недели.
Успех артроскопической операции на коленном суставе всецело завит от качества постоперационного ухода. Полное восстановление наступает примерно через 1-1,5 месяца, все это время нужно выполнять в строгом порядке все пункты реабилитационной программы, индивидуально составленной высококомпетентным реабилитологом.
Интенсивными темпами восстановиться помогают массаж, комплекс ЛФК, физиотерапия, упорный труд и терпение. Приблизительно через 7-10 дней возможна отмена поддерживающих средств для передвижения, человеку разрешается передвигаться так, как этого требует природа, а именно, без поддержки на двух ногах с равнозначной нагрузкой, движения при этом плавные и медленные, шаг мелкий. Лечебная гимнастика и ходьба определенный промежуток времени осуществляются в специальном функциональном ортезе, надетом на проблемную ногу.
Шрамы.
Занятия лечебной физкультурой на ранних сроках щадящие. В первую неделю занимаются, как правило, в положении лежа. Основу комплекса составляют напряжение/сокращение тазобедренных мышц, поднятие прямой конечности на 45 градусов с 5-секундным удержанием, разминка голеностопа. К лимфодренажному массажу прибегают с целью снятия послеоперационного отека. Он выполняется профессионально обученным массажистом вручную или посредством микротокового аппарата. В поздний период прописываются велотренировки, плаванье, ходьба и бег в воде.
Заключение
Выявить причину дисфункции суставов зачастую проблематично привычными приемами диагностики, вроде компьютерной или магниторезонансной томографии, рентгена, УЗИ. В этом случае на помощь приходит визуальный «исследователь» суставной полости – артроскоп, применяемый в ортопедической практике с целью получения полных и достоверных сведений о состоянии сочленения.
Процедура очень высоко ценится специалистами, ведь помимо такого высокоинформативного обследования, она позволяет параллельно исправлять обнаруженные недостатки, причем делать это высокотехнологично, без травматического рассечения надсуставных мягких тканей и без обнажения костного соединения.
Предпочтительнее будет обследовать, а если потребуется, прооперировать колено, в одной из высокоспециализированных клиник Европы. Там данной методикой владеют на высшем уровне. Замечательные хирурги-ортопеды по этой части работают в Чехии, об этом значится в европейских научно-медицинских источниках. Да и, как показывают отзывы, артроскопия голеностопного сустава, коленного сочленения в Чехии, пациентов привлекает цена.
Источник
Среди всех ортопедических операций артроскопия считается наименее инвазивной. Тем не менее ее проведение сопряжено с определенным риском. По статистике, артроскопические вмешательства сопровождаются развитием осложнений в 0,6-1,7% случаев. Вероятность появления нежелательных последствий напрямую зависит от сложности операции. Реже всего они возникают при диагностической артроскопии, наиболее часто – при неполной медиальной менискэктомии.
Вскоре после операции.
Любопытно! Риск развития осложнений не зависит от опыта хирурга и пола пациента. Однако определенную роль играет возраст больного. Известно, что у лиц старше 50 лет нежелательные последствия возникают намного чаще, чем у молодых людей.
Таблица 1. Частота развития различных осложнений артроскопии.
Место | Патология | % среди всех осложнений |
| 1 | Гемартроз | 60 |
| 2 | Инфекция | 12 |
| 3 | Тромбоз глубоких вен нижних конечностей | 7 |
| 4 | Осложнения анестезии | 6,5 |
| 5 | Поломка инструментария | 2,9 |
| 6 | Комплексный регионарный болевой синдром (КРБС) | 2,3 |
| 7 | Повреждения связок | 1,2 |
| 8 | Переломы и повреждения нервов | 0,6 |
| 9 | Другое | 7,5 |
Факт! В плане развития осложнений наиболее опасными считаются операции на менисках, синовиальной оболочке, передней и задней крестообразных связках. При этих хирургических вмешательствах у больных чаще всего возникает гемартроз, инфекционные и тромботические осложнения.
Повреждение связок
Чтобы получить доступ к медиальному мениску хирурги искусственно расширяют суставную щель перед артроскопией. Для этого они используют специальные держатели ноги и силовую тягу. Проведение подобных манипуляций может приводить к повреждению связок коленного сустава (0,04% всех артроскопий). Отметим, что у большинства пациентов страдает медиальная коллатеральная связка, которая располагается с внутренней стороны колена.
Сшивание мениска.
Легкие растяжения или надрывы связок вызывают боль в колене и могут сопровождаться лигаментитом. Избавиться от неприятных симптомов помогают обезболивающие средства (Диклофенак, Ибупрофен) и временная иммобилизация колена.
Ишемия мышц нижней конечности
Для профилактики кровотечения во время артроскопии врачи накладывают на ногу больного жгут. К сожалению, его длительная экспозиция может спровоцировать временный паралич нижней конечности. Для патологии характерно непродолжительное нарушение сократительной способности мышц и двигательных функций ноги.
Нога забинтована.
Таблица 2. Риск развития пареза в зависимости от возраста пациентов и времени наложения жгута.
| Низкий | Наблюдается у пациентов моложе 50 лет, которым накладывали жгут менее чем на 40 минут. Прогнозируемая частота осложнений у таких больных составляет 7,6%. |
| Средний | Характерен для лиц моложе 50 лет со временем экспозиции 40-60 минут и лиц старше 50 лет с временем экспозиции менее 40 минут. Среди данной группы больных парезы развиваются в 10-16% случаев. |
| Высокий | Равняется 28% и более. Характерен для всех пациентов, которым жгут накладывали более чем на 60 минут. |
Таким образом вероятность временных парезов гораздо выше среди пожилых людей. Больше рискуют и те пациенты, которым выполняли сложные длительные операции. Избежать появления нежелательных осложнений можно путем сокращения времени наложения жгута.
Факт! Временные парезы обычно неопасны и хорошо поддаются лечению. Для борьбы с ними используют лечебную физкультуру, массаж и физиотерапевтические процедуры.
Компартмент-синдром
Возникает вследствие утечки ирригационной жидкости при наличии дефекта в суставной капсуле. Развитию патологии способствует повышение ирригационного давления и блокада дренажа. Компартмент-синдром сопровождается отеком мягких тканей и резким повышением внутрифасциального давления. Как правило, он приводит к некрозу мышечной ткани и появлению контрактур в послеоперационном периоде.
Компартмент-синдром лечат консервативно. Больным назначают анальгетики (Трамадол, Кеторолак), противоотечные (Фуросемид) и противоишемические средства. Также им вводят препараты, которые улучшают реологические свойства крови и снимают сосудистый спазм. При неэффективности консервативной терапии пациентам делают операцию – декомпрессионную фасциотомию.
Повреждение внутрисуставных структур
Во время артроскопического вмешательства хирург может повредить любую структуру коленного сустава. Чаще всего это происходит при использовании острого троакара, недостаточном расширении суставной щели, плохой видимости или попытках врача выполнить «слепые» манипуляции.
Во время артроскопии могут пострадать:
- мениски;
- суставные хрящи;
- крестообразные связки;
- капсула сустава.
Повреждение интрасиновиальных структур очень опасно и может иметь тяжелые последствия. Оно способно спровоцировать утечку ирригационной жидкости, деформацию менисков или внутрисуставных связок, развитие деформирующего остеоартроза в послеоперационном периоде и т.д. Естественно, в будущем все это приведет к наружению функций коленного сустава.
Если хирург вовремя заметил травму связок, менисков или суставной капсулы – он может сразу же ее устранить. К сожалению, сделать это получается не всегда.
Поломка инструментов
В последние годы происходит все реже благодаря совершенствованию артроскопического оборудования. Если поломка инструмента все же случилась – врачи немедленно останавливают ирригацию и аспирацию. Затем они аккуратно удаляют отломленный фрагмент с помощью специального оборудования. Если кусочек небольшой и труднодоступный – его могут оставить в синовиальной полости.
Инструменты.
Повреждение нервов и сосудов
Возникают очень редко, всего в 0,06-0,08% случаев. Неврологические расстройства могут развиваться из-за применения жгута или на фоне компартмент-синдрома. Причиной повреждения сосудов чаще всего выступает неосторожное обращение хирурга с инструментами. Как известно, подколенная артерия располагается очень близко к задней капсуле коленного сустава. Следовательно, рассечение последней нередко сопровождается нарушением целостности сосуда.
Структура повреждений различных нервов при артроскопии:
- подкожный – 84%;
- малоберцовый – 10%;
- бедренный – 6%;
- седалищный – 6%.
Факт! Ишемические и тракционные повреждения нервов хорошо поддаются лечению. А вот при нарушении их анатомической целостности устранить неврологические расстройства практически невозможно.
Боль после артроскопии коленного сустава
Ярко выраженный болевой синдром возникает после синовэктомии, внутрисуставной реконструкции связок и операций на менисках. В раннем послеоперационном периоде боль купируют с помощью опиоидных анальгетиков или внутримышечных инъекций нестероидных противовоспалительных средств (Кеторолак, Диклофенак). В дальнейшем НПВС могут назначать в виде таблеток.
3-й день после операции.
У некоторых пациентов боли в колене могут появляться через несколько после артроскопии. Этот симптом нередко свидетельствует о развитии деформирующего остеоартроза. Причина этого – интраоперационное повреждение суставных хрящей.
Совет! Если после артроскопии вас длительное время беспокоит боль в колене – сделайте УЗИ или МРТ. Исследование поможет выявить патологические изменения в коленном суставе и поставить диагноз.
Гемартроз — скопление крови в колене
Обычно развивается из-за повреждения восходящей латеральной артерии, огибающей бедренную кость. Гемартроз лечат путем артроскопического промывания синовиальной полости и внутрисуставного введения местного анестетика (Лидокаин, Новокаин) с адреналином. После этого на колено пациента обязательно накладывают давящую повязку.
Скопление крови в капсуле.
Тромбоэмболические осложнения
Встречаются редко благодаря низкой травматичности процедуры и непродолжительной иммобилизации пациента. Примечательно, что тромбозу глубоких вен нижних конечностей больше подвержены лица старше 40 лет. Профилактику и лечение патологии проводят по стандартных медицинских протоколах.
Инфекция
Инфекционные осложнения встречаются редко, всего у 0,1-0,42% пациентов. Возбудителем септического артрита чаще всего выступает золотистый стафилококк. Заболевание протекает остро и обычно не вызывает трудностей в диагностике. В редких случаях оно может иметь подострое, более «коварное» течение.
Классические признаки септического артрита:
- острая боль;
- выраженный отек;
- покраснение кожи;
- лихорадка;
- повышение СОЭ и нейтрофильный лейкоцитоз в крови.
Инфекционное воспаление.
Отметим, что отсутствие типичных симптомов артрита еще не говорит о полном здоровье пациента. Исключить инфекцию можно лишь с помощью бактериологического исследования синовиальной жидкости. Анализ необходимо делать при малейшем подозрении на септический артрит.
При артроскопических вмешательствах врачи могут не назначать пациентам профилактическую антибиотикотерапию. Это, как и внутрисуставное введение кортикостероидов во время артроскопии, повышает риск инфекционных осложнений.
Лечение септического артрита может занять от нескольких дней до 6 недель. В некоторых случаях больным достаточно парентерального введения антибиотиков. Иногда пациентам требуется промывание и дренирование полости сустава. Выбор тактики лечения обычно зависит от тяжести артрита.
Появление выпота и синовит
Скопление выпота в синовиальной полости – это привычное явление, которое редко превращается в проблему. По разным данным, неинфекционный воспалительный процесс в суставе развивается в 2-15% случаев. Его лечат консервативно, с помощью временной иммобилизации конечности, давящей повязки и нестероидных противовоспалительных средств.
Синовиальная фистула
Представляет собой патологическое отверстие в суставной капсуле в месте ее прокола во время артроскопии. По статистике, формируется на третий-шестой день после операции. Не требует специального лечения. Все, что требуется пациенту при появлении фистулы, – временная иммобилизация колена до ее закрытия.
Комплексный регионарный болевой синдром
Может возникать при любых повреждениях колена, в том числе и после артроскопических операций. Предполагается, что синдром имеет рефлекторную природу и возникает из-за повреждения вегетативных нервных волокон подкожного нерва. Синдром может развиваться в любом возрасте у представителей обоих полов, однако чаще всего им страдают женщины 40 лет.
Клинические проявления данной патологии очень вариабельны. Чаще всего синдром проходит три фазы развития (вазодилятации, вазоконстрикции, атрофии) и приводит к артрофическим изменениям кожи, мышц, параартикулярных тканей. Практически у всех больных с КРБС в итоге формируются контрактуры коленного сустава. Отметим, что рентгенологические изменения у пациентов выявляют спустя 2-8 недель после появления первых симптомов.
Нога не разгибается полностью.
Признаки КРБС:
- хроническая боль в нижней конечности;
- выраженный отек мягких тканей;
- изменение цвета кожных покровов;
- повышенная чувствительность кожи в области колена;
- остеопороз, который выявляют с помощью рентгенографии.
Комплексный регионарный болевой синдром лечат консервативно, с помощью психотерапии и медикаментозных средств. Больным назначают противосудорожные средства, антидепрессанты, миорелаксанты, НПВС, бисфосфонаты, кальцитонин, витамины группы В и препараты, улучшающие венозный отток. Пациентам нередко выполняют блокаду звездчатого ганглия или поясничную симпатическую блокаду.
Лечение КРБС эффективно лишь в том случае, если его начали в первые 3 месяца после появления первых симптомов. Если этого не произошло – у больного появляются необратимые изменения в нервах, мышцах и костях.
Синдром инфрапателлярной контрактуры
Обычно развивается после сложных реконструктивных операций. Характеризуется значительным нарушением подвижности надколенника. Причина – патологическое разрастание соединительной ткани в области пателло-феморального сочленения. Заболевание лечат консервативно, с помощью лечебной физкультуры и нестероидных противовоспалительных средств. Если это не помогает – образовавшиеся спайки рассекают хирургическим путем.
Источник
