Двигательные тесты для коленного сустава
Функционально-двигательные тесты применяются для диагностики функции опорно-двигательной системы. Существует определенный набор простых и надежных тестов, позволяющих быстро оценить объем движений, способность к самообслуживанию и состояние функции группы мышц какого-либо отдела двигательного аппарата. Повторное тестирование в процессе восстановительного лечения позволяет оценивать эффективность проводимого лечения. Определенным набором таких тестов должен владеть каждый врач или инструктор ЛФК, их количество и состав зависит от уровня профессиональной подготовки и направления работы специалиста.
Каждый такой тест имеет название, четко сформулированное задание (технику выполнения), методику оценки и диагностическое значение. Приведем примеры некоторых из них (табл.6, 7, 8, 9).
Таблица 6
Тест на гибкость позвоночника
Задание | Оценка | Значение |
выполняется наклон с прямыми ногами из положения сидя. Обследуемый (без обуви) садится со стороны (отметки «-«) так, чтобы его пятки оказались на линии нулевой отметки (расстояние между пятками – 20–30 см, ступни вертикально, руки вперед-внутрь, ладони вниз). Тестирующий прижимает колени к полу, не позволяя сгибать ноги во время наклона. Выполняются три медленных наклона (ладони скользят по размеченной линии). Перед тестом выполняется небольшая разминка мышц задней поверхности бедра и мышц спины | Результат (лучший) засчитывается по кончикам пальцев с точностью до 1,0 см. Если обследуемый не достает нулевой отметки, его гибкость оценивается количеством сантиметров со знаком минус | отражает физическое состояние пояснично-крестцового отдела позвоночника, растянутость связок, мышц спины и задней поверхности бедра |
| ||
При исследовании функции кисти оценивается серия тестов: кулачный захват, пальцевой захват, противопоставление пальцев (1 и остальные), тонкий захват. Существует множество тестов для оценки осанки, выравнивания нижних конечностей, функции позвоночника, стопы. Существуют методы количественной оценки функции на основании сопоставления серии тестов. Например, оценка функции нижней конечности.
Методика оценки тяжести нарушения функции нижних конечностей (М.А. Берглезов, В.И. Угнивенко, 1985).
Таблица 7
Тест Томаса для оценки сгибательной контрактуры тазобедренного сустава
Задание | Оценка | Значение |
Лежа на спине, подтяните колено к грудной клетке руками, другая нога выпрямлена и располагается свободно | При положительном тесте выпрямленная нога соприкасается с полом. При укорочении мышц сгибателей или контрактуры сустава выпрямленная нога приподнимается над полом | Оценивается наличие и степень контрактуры в тазобедренном суставе и укорочение пояснично-подвздошной мышцы |
Положительный тест Томаса Отрицательный тест Томаса | ||
Таблица 8
Тест стоя на одной ноге для оценки функции мышц тазобедренного сустава
Задание | Оценка | Значение |
Стоя поднимите одну ногу, колено вперед | При положительном тесте таз по отношению к опорной ноге не изменяет своего положения (А), при слабости средней ягодичной мышцы на стороне опорной ноги, он опускается, при укорочении сгибателя бедра таз приподнимается, поясничный лордоз увеличивается (Б) | Оценивается наличие и степень контрактуры в тазобедренном суставе и укорочение пояснично-подвздошной мышцы, а также функция средней ягодичной мышцы |
| ||
Таблица 9
Серия тестов для оценки функции плечевого сустава
Задание | Оценка | Значение |
Положить ладонь руки на макушку головы | Тест выполняется без затруднения, рука доходит до уровня подбородка, рука не поднимается выше уровня плечевого сустава | Оценивается наличие приводящей и ротационной Контрактуры. Выполнение бытовых функций: не ограниченно, ограничено, резко затрудненно |
Стоя, завести руку за спину. Удерживать туловище прямо | Рука свободно доходит до угла противоположной лопатки, рука не поднимается выше уровня поясницы, рука не заводится за спину | То же |
Стоя, согнуть руку в локтевом суставе, локти прижать к бокам грудной клетки и удерживать в этой позиции, ладони в нейтральной позиции. Развести предплечья в стороны (за счет ротации плеча) | Разведение (наружная ротация не ограничена, ротация не возможна, плечо находится в положении внутренней ротации | То же |
Источник
Общие сведения
Основное движение: сгибание в коленном суставе в объеме до 120—140°.
Степени 5, 4, 3, 1 и 0 испытываются в положении лежа на животе, степень 2 — в положении на боку. Нижняя конечность при обычном исследовании всегда остается точно в промежуточном положении между внутренней и наружной ротацией в тазобедренном суставе.

Мышцы сгибатели коленного сустава
Эта рекомендация выбора исходного положения связана с различием участия внутренних и наружных ишиокруральных мышц. Если в тазобедренном суставе наружная ротация (голень повернута внутрь) (рис. 1), то, значит, участвует наружная группа мышц (двуглавая мышца бедра), если во внутренней ротации (рис. 2), то участвует внутренняя группа мышц (полусухожильная и полуперепончатая мышцы).

Рис.1. Сгибание коленного сустава — наружная группа мышц
2. Сгибание коленного сустава — внутренняя группа мышц
При этом движении может происходить запрокидывание таза. Ограничение объема движений будет связано с напряжением связки надколенника (сухожилие четырехглавой мышцы бедра), а также растяжением прямой мышцы бедра и передней части суставной сумки. При нормальных условиях движение ограничивается только соприкосновением мягких частей бедра и голени.
Таблица 1.50. Сгибание коленного сустава
Тест

Тест сгибания коленного сустава. 5,4. Исходное положение: лежа на животе, нижние конечности выпрямлены, стопа свешивается за край опоры. Фиксация: таз фиксируется всей рукой. Движение: полное сгибание в коленном суставе. Сопротивление: рукой против нижней трети голени выше пяточного сухожилия, против направления движения

Тест сгибания коленного сустава. 3. Исходное положение: лежа на животе, нижние конечности выпрямлены, стопа свешивается за край опоры. Фиксация такая же. Движение: сгибание в полном объеме.
Тест сгибания коленного сустава. Исходное положение: лежа на боку на стороне испытываемой нижней конечности. Неиспытываемая нижняя конечность разогнута в тазобедренном суставе и слегка абдуцирована. Фиксация: с легким давлением рукой на внутреннюю поверхность нижней трети бедра. Движение: сгибание коленного сустава в полном объеме.

Тест сгибания коленного сустава. 1,0. Исходное положение: лежа на животе, неиспытываемая нижняя конечность выпрямлена, испытываемая нижняя конечность слегка согнута в коленном суставе и поддерживается за нижнюю треть голени. При испытании движения пациента определяется натяжение мышц по ходу волокон или сухожилий.
Ошибки и указания
1. В спорных случаях необходимо отличать наружную и внутреннюю установку коленного сустава.
2. В начале движения пациент на испытываемой стороне начинает запрокидывать таз, вследствие чего он достигает легкого сгибания в коленном суставе и улучшает условия для применения сгибающих мышц. Это предотвращается фиксацией таза.
3. Замещение портняжной мышцей при одновременном сгибании и наружной ротации в тазобедренном суставе. Из этого положения трудно тестировать движение, так как оно происходит не вертикально к силе тяжести нижней конечности.
Контрактура
Происходит часто. При небольших изменениях формы сгибания в тазобедренном суставе возможно разогнуть ногу в коленном суставе только до 80° (псевдопаралич). В тяжелых случаях разгибание в коленном суставе невозможно, с этим связано изменение положения таза в сагиттальной плоскости и изменение поясничного лордоза.
Во всех остальных случаях коленный сустав остается в положении сильного сгибания. При контрактуре двуглавой мышцы бедра это приводит, кроме того, еще и к Х-образной установке нижней конечности.
В. Янда
Опубликовал Константин Моканов
Источник
Специалистам / Практика / Практика (статья)
Статья |
14-07-2019, 14:47
|
 Коленный суставКоленный сустав (articulatio genus) – мыщелковый сустав, объединяющий эпифизы большеберцовой кости, бедренной кости и надколенника. Между мыщелками большеберцовой и бедренной костей расположены мениски – хрящевые пластинки полулунной формы (рисунок 1).
Коленный суставКоленный сустав (articulatio genus) – мыщелковый сустав, объединяющий эпифизы большеберцовой кости, бедренной кости и надколенника. Между мыщелками большеберцовой и бедренной костей расположены мениски – хрящевые пластинки полулунной формы (рисунок 1).
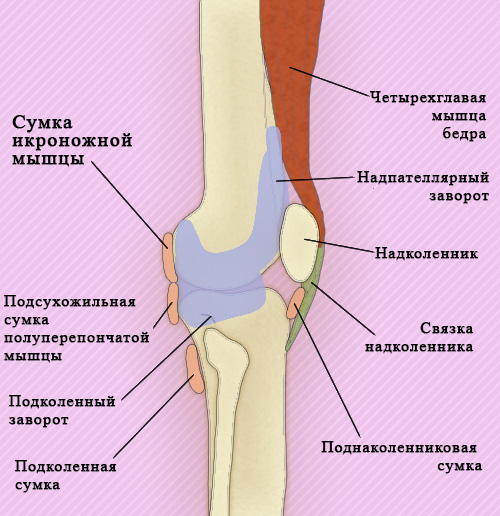
Капсула коленного сустава спереди укрепляется надколенником и сухожилием четырехглавой мышцы бедра, по бокам – латеральной и медиальной коллатеральными связками. Передняя и задняя крестообразные связки находятся внутри коленного сустава, они проходят от большой большеберцовой кости к латеральному и медиальному мыщелками бедренной кости. Крестообразные связки разделяются полость коленного сустава на передний и задние отделы, тем самым в определенной степени при патологии препятствуют распространению гноя из одного отдела в другой.
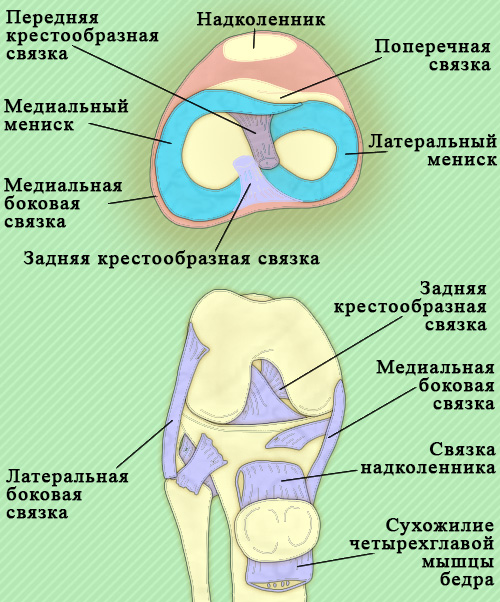
Рисунок 1. Связки коленного сустава
Поверхность суставной капсулы внутри выравнивается синовиальной оболочкой, которая также покрывает крестообразные связки. Синовиальная оболочка коленного сустава является самой большой (объем коленного сустава достигает в среднем 100 мл). Она состоит из подколенного (заднего) и надпателлярного (верхнего) заворотов, а также нескольких синовиальных сумок (рисунок 2).

Рисунок 2. Коленный сустав – Синовиальные сумки
Коленный сустав выполняет следующие виды движений (рисунок 3):
- Сгибание: угол сгибания коленного сустава в норме составляет 125-135°
- Разгибание: незначительное переразгибание коленного сустава в норме составляет до 10-15°
- Ротация: в согнутом положении коленного сустава угол ротации может составлять 45°
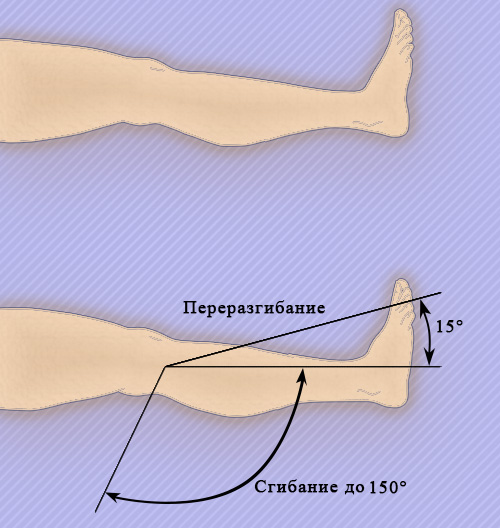
Рисунок 3. Движения коленного сустава
Таким образом, полная амплитуда движения коленного сустава в норме составляет примерно 135-150°.
К основным мышцам-сгибателям, ограничивающих подколенную ямку, относятся:
- Musculus semimembranosus (полуперепончатая мышца) с медиальной стороны сустава
- Musculus semitendinosus (полусухожильная мышца) с медиальной стороны сустава
- Musculus biceps femoris (двуглавая мышца бедра) с латеральной стороны сустава
Мощный разгибательный аппарат коленного сустава образован компонентами musculus quadriceps femoris (четырехглавой мышцей бедра).
В отличие от тазобедренного сустава (см статью «Обследование Тазобедренных суставов»), коленный сустав располагается поверхностно, поэтому он более доступен для обследования (также см статью «Общие принципы обследования суставов и мышц»). Осмотр коленного сустава позволяет обнаружить варусную (внутренний угол, образуемый бедром и голенью) и вальгусную (наружный угол, образуемый бедром и голенью) деформацию. У некоторых пациентов отмечается вогнутое колено (genu recurvatum – рекутивация или гиперэкстензия коленного сустава) вследствие гемартроза (кровоизлияния в полость сустава, например, при гемофилии).
Дальнейший осмотр коленных суставов продолжают в положении пациента лежа. Состояние четырехглавой мышцы бедра позволяет получить косвенную информацию о патологии сустава (например, гипотрофия). В этом случае врач должен сравнить объемы бедер на симметричных участках конечностей (например, на расстоянии 10 см выше коленного сустава). В случае образования выпота при осмотре отмечается припухлость (отечность) в углублении с внутренней стороны надколенника (по мере прогрессирования патологии, припухлость появляется на супрапателлярном завороте, образуя форму сустава «седло лошади).
Незначительное количество выпота в коленном суставе определяется только с помощью пальпации. В этом случае применяю тест баллотирования надколенника (patella natans): одной рукой врач выдавливает жидкость из верхнего заворота, а II и III пальцем другой руки вдавливает надколенник в бедренную кость. Значительный выпот в коленном суставе при этом тесте сопровождается своеобразной амортизацией надколенника и его обратным движением к пальцам врача (рисунок 4А). Малые объемы скопления жидкости характеризуются наличием симптома выпячивания: одной рукой врач выдавливает жидкость из верхнего заворота, фиксируя надколенник указательным пальцем, и осторожным толчком другой руки между мыщелком бедренной кости и надколенником смещают жидкость сначала в одну, потом в другую сторону. Если в суставе присутствует жидкость, во время толчка возникает характерное выпячивание с противоположной стороны надколенника (рисунок 4Б).
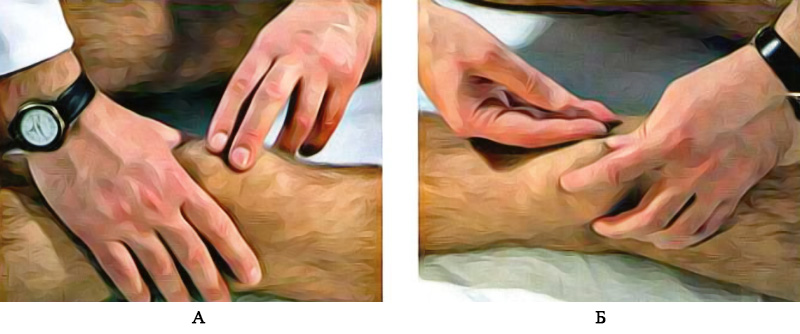
Рисунок 4. Выпот в коленном суставе. А – баллотирование надколенника; Б – выпячивание
Значительные выпоты в коленных суставах могут осложняться синовиальным разрывом (например, разрыв кисты Бейкера), симптоматическая картина которого напоминает тромбофлебит глубоких вен голени.
Для обнаружения локальной боли в коленном суставе и окружающих тканях также проводят пальпацию: определяют суставную щель большеберцово-бедренного сочленения (при этом колено должно быть немного согнуто) – находят бугорок большеберцовой кости (у подростков, страдающих болезнью Осгуда-Шляттера [Osgood–Schlatter disease] этот бугорок может быть болезненным), пальпирующий палец перемещают немного выше, где сбоку от сухожилия надколенника определяется суставная щель.
Для определения крепитации выполняют пальпацию коленного сустава во время его движения. Болезненность, возникающая при надколенно-бедренном остеоартрозе, определяется при медиальном и латеральном смещении надколенника относительно мыщелков бедренной кости.
Оценка подвижности коленного сустава проводится в положении пациента лежа на спине. Амплитуда сгибания коленного сустава в норме составляет примерно 150°, также в норме может отмечаться незначительное переразгибание сустава.
Чтобы выявить повреждение крестообразных и коллатеральных связок применяют несколько скрининговых тестов. Исследование стабильности суставов проводится в состоянии умеренного сгибания. Для оценки состояния коллатеральных связок врач одной рукой проводит медиальное смещение бедра, другой рукой – латеральное смещение голени. При нестабильной медиальной коллатеральной связке отмечается чрезмерное смещение голени. Исследование латеральной связки проводится, соответственно, путем медиального смещения голени и латерального смещения бедра (рисунок 5).
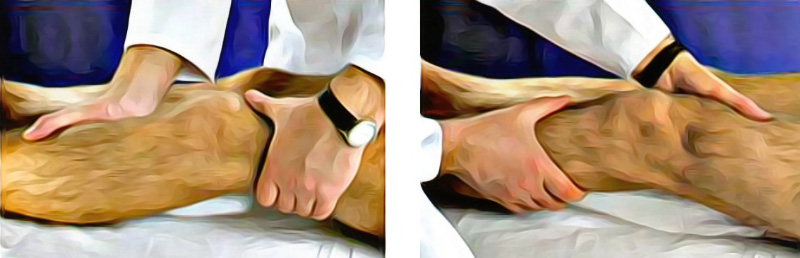
Рисунок 5. Диагностика боковых связок коленного сустава
Оценка крестообразных связок проводится при согнутом под небольшим углом коленом: нижнюю часть голени врач фиксирует одной рукой, другой рукой – пытается сместить верхнюю часть голени в передне-заднем направлении. Некоторые специалисты фиксируют стопу пациента, приседая на нее, что обеспечивает более лучшую фиксацию нижнего отдела голени (рисунок 6).
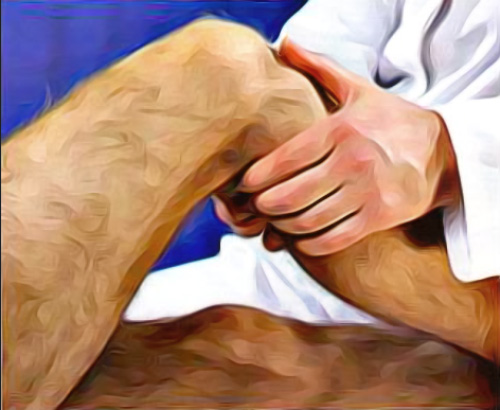
Рисунок 6. Диагностика крестообразных связок коленного сустава
При нестабильности передней крестообразной связки, общей гипермобильности суставов или разрушении хряща, у больного отмечается чрезмерная подвижности голени (симптом «выдвижного ящика»). Чрезмерное смещение голени назад свидетельствует о нестабильности задней крестообразной связки (часто обусловленной травмой). Разрыв связок часто вызывает геморрагический выпот в полость сустава.
Повреждение менисков (semilunar cartilage – полулунных хрящей) – частая патология. Для оценки их целостности пациента размещают в положение лежа на спине, нога сгибается на 90° в коленном и тазобедренных суставах, врач захватывает пятку одной рукой, другой рукой пальпирует область полулунных хрящей. После этого (пациент находится в том же положении) врач осторожно ротирует голень наружу и внутрь, при этом немного сгибает коленный сустав (рисунок 7). Если полулунный хрящ поврежден, при этих манипуляциях в момент соприкосновения бедренной и большеберцовой костей у больного возникает сильная боль, щелчки, а также может возникать блок коленного сустава (тест Мак-Марри).
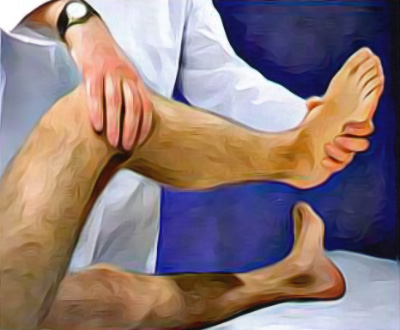
Рисунок 8. Диагностика мениска коленного сустава
Остеоартроз характеризуется важным симптомом – боль в местах фиксации капсулы и боковых (коллатеральных) связок. На более поздних стадиях заболевания при пальпации могут определяться остеофиты (костные утолщения), которые часто сочетаются с гипотрофией четырехглавой мышцы бедра.
При обследовании коленного сустава нельзя забывать о подколенной ямке, где могут выявляться синовиальные выпячивания (например, подколенная киста Бейкера, обусловленная растяжением полуперепончатой сумки, которое часто возникает при ревматоидном артрите или остеоартрозе).
Заканчивают обследование коленного сустава оценкой силы мышц, участвующих в сгибании и разгибании:
- Сила четырехглавой мышцы бедра (разгибателя коленного сустава), иннервируемой nervus femoralis (бедренным нервом) L2-L4, оценивается при разгибании голени, предварительно согнутой ноги в коленном и тазобедренном суставах, с сопротивлением движению и пальпацией мышцы в момент сокращения (рисунок 8А)
- Сила двуглавой мышцы бедра, полуперепончатой и полусухожильной мышц (разгибателей коленного сустава), иннервируемых nervus tibialis (большеберцовым нервом) L4-S1, исследуется в положении пациента лежа на животе: голень сгибается в пределах 15-160°, с вращением внутрь, при этом врач оказывает сопротивление движению (рисунок 8Б)
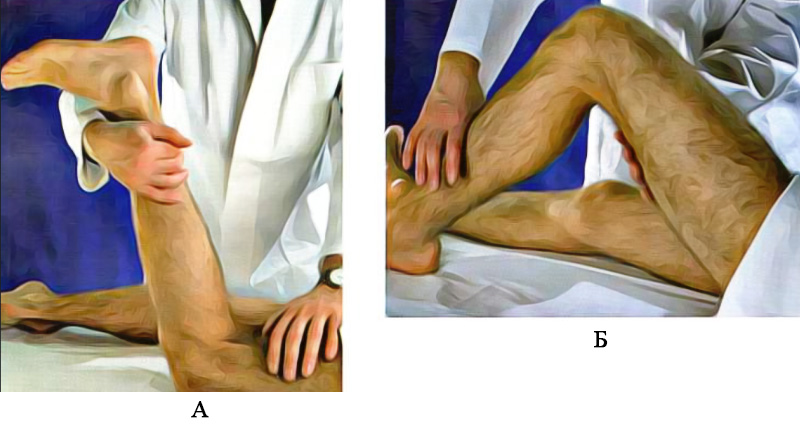
Рисунок 8. Оценка силы мышц, отвечающих за сгибание (А) и разгибание (Б) коленного сустава
Источник
Заболевания суставов не начинаются в одночасье – появившиеся боли говорят о том, что болезнь уже достигла определенной стадии. Как следить за состоянием суставов, чтобы вовремя обнаружить отклонение от нормы и сразу же приступить к лечению? Давайте в этом разберемся.
Грамотная диагностика болезней суставов – залог эффективности лечения
Боли в суставах могут быть сигналом артрита, в том числе ревматоидного, артроза, остеоартроза, бурсита, хондрокальциноза, болезни Бехтерева и других заболеваний. О возникших проблемах обычно говорят нижеперечисленные симптомы.
Появление болей в коленях во время подъема или спуска по лестнице может сигнализировать об остеоартрозе. Это заболевание иногда затрагивает и пальцы рук – в таком случае происходит уплотнение верхних фаланг. Неожиданная острая боль в пальце большой ноги – типичный сигнал артрита. Эта болезнь нередко поражает тазобедренные суставы и дает о себе знать сильными болями в верхней части ноги. Ревматоидный артирит может проявляться в нарушении мелкой моторики рук, когда становится трудно вставить ключ в замок или нитку в иголку.
К сожалению, сегодня заболеваниями суставов страдают 30% населения планеты, и в их числе не только люди солидного возраста. Болезни суставов развиваются стремительно, поэтому очень важно вовремя их диагностировать и начать лечить. Это поможет сохранить подвижность, легкость движений и избавит от сильных болей.
Для справки
Какие функции выполняют суставы?
-
Передвижение в пространстве – именно суставы позволяют нам ходить, бегать, прыгать.
-
Подвижность – с помощью суставов мы закидываем ногу на ногу, приседаем, поднимаем и опускаем руки, сжимаем кулаки.
-
Сохранение положения тела – суставы позволяют сидеть на корточках или на стуле, подавшись вперед, стоять, опираясь на что-либо.
Общий осмотр и метод пальпации
Первый визит к врачу начинается с общего осмотра, который позволяет увидеть внешние отклонения от нормы. Это может быть, например, отечность в зоне сустава. При общем осмотре доктор может попросить пациента произвести те или иные движения, чтобы понять характер боли и зону ее распространения. Осанка и походка также могут свидетельствовать о заболеваниях суставов.
Еще один самый распространенный и самый простой метод обследования – ощупывание, или пальпация. С помощью прикосновений врач обнаруживает внешние признаки болезней суставов. Так, например, можно найти ревматические и ревматоидные узелки, обнаружить место, где происходит дискомфорт во время движений, определить состояние суставной капсулы, изменение температуры и влажности кожи в зоне суставов.
Общий осмотр и пальпация – самые доступные методы обследования, но они происходят без применения технических средств, поэтому не дают полного представления о клинической картине заболевания.
Гониометрия
Это способ обследования с помощью гониометра – приспособления, позволяющего определить амплитуду подвижности суставов. Гониометр напоминает транспортир и позволяет определить угол подвижности. Пациент делает ряд необходимых движений (сгибания, разгибания, подъем и опускание конечностей), а доктор производит замеры, фиксирует показатели и соотносит их с нормой.
Лабораторные методы диагностики
Более точные сведения о состоянии пациента и его заболевании можно получить, узнав результаты анализов.
Анализ крови
Многие показатели анализа крови говорят о болезни суставов. Так, при биохимическом анализе, доктор обязательно обратит внимание на содержание С-реактивного белка в сыворотке крови, на содержание общего белка, на дефиниламиновую реакцию и другие показатели. Тревожным сигналом следует считать увеличение РОЭ (реакция оседания эритроцитов), поскольку это отражает уровень воспалительного процесса. При ревматических воспалительных патологиях иммунологический анализ крови показывает антинуклеарные антитела (АНА). При артрите и других болезнях суставов в сыворотке крови резко повышается уровень мочевой кислоты. Кроме того, у пациентов, страдающих ревматизмом, псориатическим полиартритом, болезнью Бехтерева и другими заболеваниями суставов, наблюдается изменение содержания лизосомальных ферментов (кислой протеиназы, кислой фосфатазф, дезоксирибонуклеазы, катепсины) в сыворотке крови и синовиальной жидкости.
Анализ мочи
Стоит отметить, что значительные отклонения от нормы в анализе мочи наблюдаются только при тяжелых формах заболеваний суставов. Однако следует помнить, что у здоровых людей белок и кровь в моче не должны присутствовать. Их появление указывает на наличие заболеваний.
Лучевая диагностика суставов
В деталях изучить состояние суставов и их структуру позволяют методы лучевой диагностики. Предварительной подготовки эти процедуры не требуют.
Рентгенологическое исследование
. Показанием к его проведению могут стать боли в области суставов, затруднительная подвижность, отечность и изменение цвета кожи в области суставов. При обследовании изображение суставов проецируется на особую пленку с помощью рентгеновских лучей. Специальный аппарат направляет лучи на обследуемую область, в целях безопасности все жизненно важные органы человека закрываются защитным свинцовым фартуком. Пациент при этом либо сидит, либо лежит. Рентген позволяет увидеть деформацию суставов и их патологию. Процедура занимает не более трех минут, результаты могут быть представлены минут через 15 в виде снимка. Даже при использовании самой современной аппаратуры минимальное излучение имеет место, поэтому рентген, как и другие лучевые методы исследования, не рекомендуется делать беременным женщинам.
Артрография
– более точный метод по сравнению с обычным рентгеном. Его используют при повреждении менисков, связок, подозрении на разрыв суставной капсулы. Перед артрографией суставы искусственно контрастируют. Для этого в полость сустава вводят специальное вещество, затем просят пациента сделать несколько движений и фиксируют изображение прицельной рентгенографией. Результат, в зависимости от аппаратуры, может быть получен на мониторе или на пленке. Процедура длится около 10 минут и не представляет опасности. Однако если у пациента есть аллергическая реакция на йодированные контрастные вещества, это является противопоказанием для данного обследования.
Компьютерная томография (КТ)
– самый современный и наиболее информативный метод рентгенологии. КТ позволяет оценить структуру суставных тканей с точностью до миллиметра и сделать «срез» в любой плоскости. Это во многом облегчает лечащему врачу постановку диагноза. КТ может показать изменения в тканях, остеофиты и хрящевые разрастания. В ходе проведения процедуры пациент ложится на кушетку, которая во время обследования начинает двигаться, а специальная трубка передает и улавливает рентгеновские лучи в определенной последовательности. Это длится 2-3 минуты. Степень облучения минимальна. Результат можно получить как в цифровом формате, так и на снимке.
Радионуклеидные методы
исследования позволяют распознавать патологии с помощью радиофармпрепаратов. Самый популярный метод радионуклеидной диагностики – сцинтиграфия. В организм вводятся радиоактивные изотопы, а получение качественного изображения достигается за счет испускаемого ими излучения. Процедура происходит с использованием однофотонного эмиссионного компьютерного томографа. Визуализация осуществляется на клеточном уровне и не дублирует результаты других лучевых исследований. Это позволяет видеть функциональные изменения, которые происходят в организме раньше анатомических. Процедура является безопасной, так как используются гамма-изулучающие радионуклеиды с коротким периодом полураспада, лучевая нагрузка не выше, чем при обычном рентгене. Противопоказания к проведению обследования: беременность и кормление грудью. Результаты пациент может узнать сразу по ее окончании.
МРТ суставов
Магнитно-резонансная томография суставов (МРТ) осуществляется при помощи радиоволн и сильного магнитного излучения, которые дают возможность получить четкое изображение ткани. Пациент ложится внутрь «тубы» аппарата МРТ. Зона обследования обозначается лечащим врачом. Главное требование к пациенту – лежать неподвижно, так как от этого зависит качество снимков.
МРТ позволяет увидеть во всех деталях клиническую картину при травмах и дегенеративных заболеваниях суставов, например, при хроническом артрите. Также МРТ дает возможность диагностировать остеоартрит, септический артрит, остеомиелит и другие заболевания. Процедура длится 10-20 минут, а заключение в виде протокола обследования и снимков пациент может получить уже через 20-30 минут.
Данное обследование суставов не является опасным, так как используемое магнитное поле не представляет угроз для человеческого организма, поэтому практически никаких ограничений здесь не существует. Однако МРТ противопоказана людям, имеющим кардиостимулятор, кровоостанавливающие клипсы сосудов, электронные или ферромагнитные имплантаты среднего уха.
Ультразвуковое исследование суставов
Этот метод диагностики суставов основан на использовании ультразвуковых волн. Специальный аппарат излучает волны определенной частоты, они взаимодействуют с мягкими тканями и проникают в зону исследования. УЗИ суставов назначают при травмах, ревматологических патологиях, сопровождаемых воспалительными процессами.
Акустические колебания фиксирует специальный сканер, изображение сразу появляется на мониторе, при необходимости его можно распечатать, то есть, результат пациент узнает фактически сразу. Во время процедуры, чтобы между сканером и зоной обследования не было воздуха, поверхность тела смазывают специальным гелем. Доктор водит по телу датчиком, что не доставляет пациенту ни малейшего дискомфорта. УЗИ является наиболее безопасной процедурой, возможной даже во время беременности.
Какой метод исследования выбрать?
Наиболее оптимальный метод для диагностики суставов в каждом конкретном случае подбирает лечащий врач с учетом жалоб пациента, состояния его организма и необходимости детализировать исследуемую зону. Порой для диагностики неосложненного артроза тазобедренного сустава на начальной стадии достаточно обычного рентгена. При жалобах на периодические умеренные боли, как правило, практикуют именно это обследование, и его бывает достаточно. А вот, например, при запущенной форме болезни Бехтерева лучше прибегнуть к компьютерной томографии.
Разумеется, чтобы получить наиболее точный результат, лучше использовать современные методы диагностики суставов: КТ, МРТ, УЗИ. Обратиться в клинику, где проводят такие обследования, можно без предварительной консультации. Специалист, проводящий диагностику, озвучит вашу клиническую картину и даст соответствующую рекомендацию, посоветует, к какому врачу обратиться: остеопату, ортопеду или травматологу.
Источник




