Другие бурситы коленного сустава
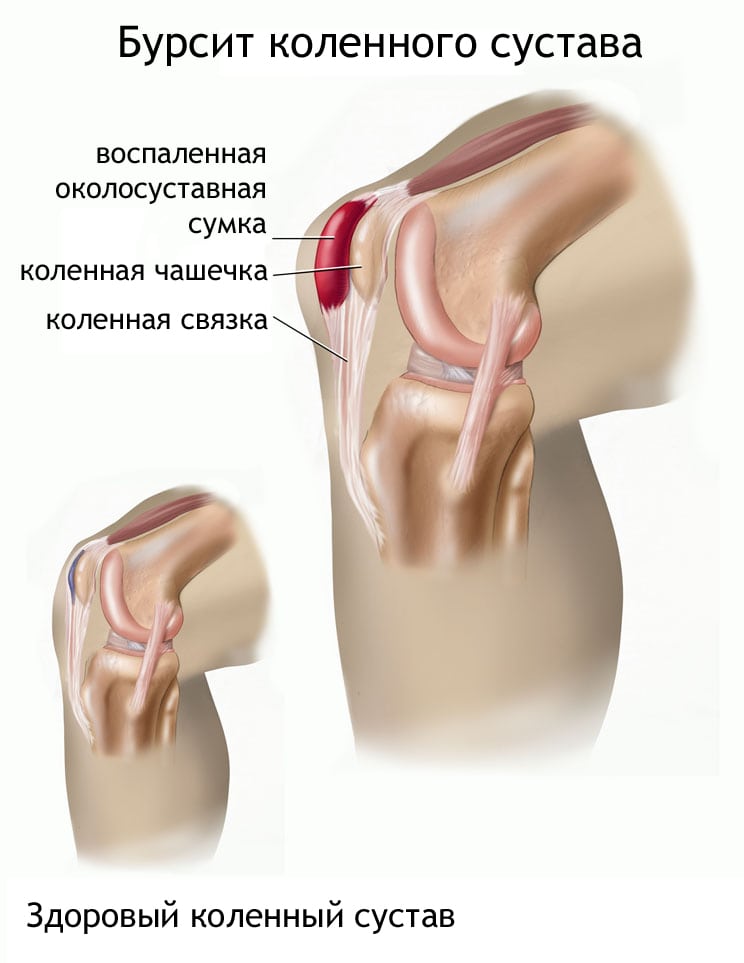
Бурсит коленного сустава — острая или хроническая патология, поражающая синовиальные сумки. В их полости образуется и накапливается экссудат, что приводит к резкому снижению функциональной активности сочленения. Причинами развития бурсита становятся травмы, постоянное механическое раздражение, воспалительные и дегенеративно-дистрофические суставные заболевания, инфекционные процессы любой локализации. Ведущие клинические проявления патологии — боль в колене, усиливающаяся при ходьбе, отек, покраснение кожи, ограничение объема движений.

Диагноз выставляется на основании внешнего осмотра и жалоб пациента, результатов инструментальных и бактериологических исследований. Лечение острого бурсита — консервативное, с помощью фармакологических препаратов, физиотерапевтических и массажных процедур, ЛФК, ношения ортопедических приспособлений. Хроническое заболевание в большинстве случаев требует проведения хирургической операции.
Характерные особенности патологии
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
Синовиальная оболочка — внутренний слой щелевидной суставной сумки, выстилающий всю ее поверхность, а также расположенные в сочленении связки. В сумке в небольшом количестве содержится синовиальная жидкость. Ее основные функции — предохранение периартикулярных тканей (мышц, сухожилий, фасций) от трения и сдавливания, обеспечение хрящевых тканей питательными веществами и кислородом. Сумки бывают подмышечными, подфасциальными и подкожными в зависимости от их расположения в коленном суставе. Если под действием внешних или внутренних негативных факторов в них развивается воспалительный процесс, то в него постепенно могут вовлекаться все соединительнотканные структуры.
Избыточное скопление синовиальной жидкости наблюдается при инфицировании человека патогенными микроорганизмами. В процессе жизнедеятельности они выделяют в окружающее пространство токсичные вещества, раздражающие ткани. Нередко причиной этого тяжелого заболевания становятся травмы: ушибы, падения, прямые удары, длительное сдавливание, растяжение связок коленного сустава, разрывы мышечных и сухожильных волокон. Даже обычная гематома может привести к проникновению в синовиальную сумку болезнетворных бактерий. Наиболее часто бурсит колена развивается в результате следующих заболеваний:
- пролежни;
- трофические язвы;
- рожистое воспаление;
- сухие и мокнущие экземы;
- фурункулез;
- остеомиелит;
- карбункул.
Сначала бактерии размножаются в эпидермисе, а затем с потоком лимфы переносятся в сумку, запуская воспалительный процесс. Чаще всего бурсит диагностируется после травмирования колена с нарушением целостности кожи, например, при глубоком порезе или проколе кожи и инфицировании тканей эпидермальными или золотистыми стафилококками. Бактерии, вирусы, патогенные грибки могут проникнуть в суставную полость и из других областей тела. Первичные воспалительные очаги обычно сформированы в дыхательных путях, желудочно-кишечном тракте, органах мочеполовой системы.
В роли провоцирующих развитие бурсита колена факторов выступают аутоиммунные заболевания соединительной ткани — склеродермия, подагрический и ревматоидный полиартрит. В этих случаях синовиальная оболочка воспаляется в результате отложения солей на ее поверхности. Вероятность проникновения патогенных микробов в коленный сустав повышается при резком снижении сопротивляемости к ним организма. К этому предрасполагают некоторые почечные патологии, эндокринные расстройства (тиреотоксикоз, сахарный диабет), прием гормональных препаратов, алкоголизм.
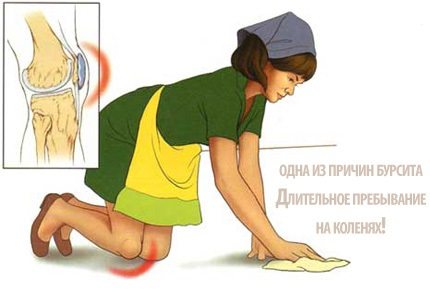
Хроническое заболевание обычно выявляется у пациентов, чья профессиональная или спортивная деятельность подразумевает совершение частых, монотонных движений или воздействие избыточных нагрузок на сустав. Вследствие постоянного механического раздражения синовиальная оболочка микротравмируется и воспаляется. В группе риска находятся домработницы, грузчики, штангисты, прыгуны.
Бурсит коленного сустава в зависимости от анатомического месторасположения имеет следующую классификацию:
- Препателлярный – располагается впереди коленной чашечки, наиболее распространенный вид болезни коленного сустава, чаще всего возникает после травм.
- Инфрапателярный – поражается оболочка ниже коленной чашечки и зачастую происходит от падений на колено.
- Супрапателлярный – образовывается выше коленной чашечки.
Клиническая картина
Клинические картины острого и хронического бурсита коленного сустава несколько разнятся. При острой форме под кожей в области расположения сумки образуется четко локализованное, упругое уплотнение. При надавливании на него возникает болезненность и флюктуация — симптом наличия экссудата в полости сумки. Если немного надавить на сформировавшуюся припухлость, то в ней ощущается перемещение, перетекание жидкости. Кожные покровы краснеют, становятся немного горячими на ощупь. Объем движений снижается, но не из-за развития контрактуры или спазмированности мышц. Человек намеренно избегает сгибания и разгибания сустава, чтобы снизить интенсивность болей.
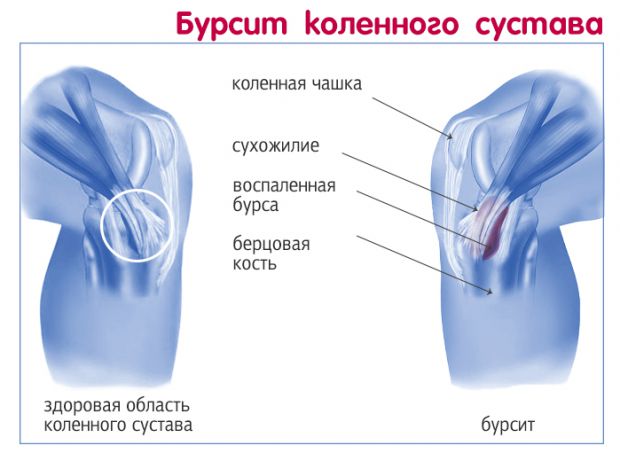
При отсутствии врачебного вмешательства вскоре течение бурсита осложняется симптомами общей интоксикации:
- температура тела превышает субфебрильные значения, поднимается до 40°C;
- появляются озноб, лихорадочное состояние, увеличивается потоотделение;
- возникают неврологические расстройства — головные боли, головокружения, слабость, сонливость, быстрая утомляемость;
- выраженность болевого синдрома нарастает не только при движении, но и в состоянии покоя.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
У детей и взрослых с ослабленным здоровьем бурсит может проявляться диспепсическими нарушениями — тошнотой, рвотой, отсутствием аппетита. Особенно опасным осложнением воспаления становится развитие флегмоны, или гнойного процесса в жировой клетчатке, не имеющего четких границ, склонного к распространению на окружающие ткани. Но проведение антибиотикотерапии позволит быстро купировать патологию.
Если же больной не обращается за медицинской помощью, то бурсит принимает хроническую форму. Ее симптомы выражены не ярко. Припухлость на колене становится менее плотной, а при надавливании на нее не возникает дискомфортных ощущений. Объем движений сохранен, боли появляются только при избыточных нагрузках, переохлаждении, обострении других хронических патологий.
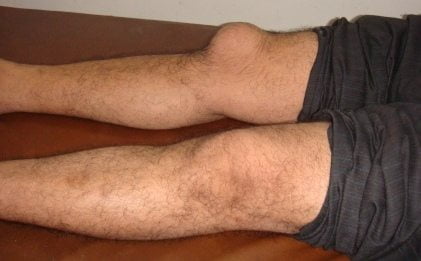
Запущенный бурсит.
Диагностика
Клинические проявления бурсита схожи с симптомами других патологий опорно-двигательной системы. Поэтому проводится дифференциальная диагностика для исключения ревматоидного, подагрического, реактивного, инфекционного артрита, синовита, артроза, разрыва сухожилий, тендовагинита. Для этого используются инструментальные исследования:
- УЗИ коленного сустава. Позволяет оценить состояние синовиальной сумки, количество находящегося в ней патологического экссудата. С помощью этой диагностической методики устанавливается качественный состав жидкости — наличие в ней гноя, крови, кальцинатов;
- компьютерная или магнитно-резонансная томография. Обычно проводят для выявления воспаления синовиальных оболочек, которые располагаются глубоко в мышцах. Методы наиболее информативны для оценки степени патологии, вовлечения в него других соединительнотканных структур.
Обязательно осуществляется пункция коленного сустава для забора биологического образца. При необходимости одновременно обследуется полость сустава с использованием артроскопических инструментов. Рентгенография проводится только в качестве вспомогательного исследования. Полученные изображения помогают обнаружить участки обызвествления, наличие которых характерно для хронических суставных патологий. В некоторых случаях это диагностическое мероприятие позволяет своевременно обнаружить гонартроз и начать его лечение.
| Лабораторные анализы, проводимые в процессе диагностики бурсита коленного сустава | Основные цели исследования |
| Бактериологическое исследование пунктата | Применяется для установления вида патогенных микроорганизмов, их чувствительности к антибактериальным препаратам. По количеству сформировавшихся в питательных средах колоний можно судить о степени воспалительного процесса |
| Общий анализ крови | Повышенная скорость оседания эритроцитов указывает на протекающий в организме воспалительный процесс. Определение уровня С-реактивного белка позволяет исключить ревматоидные суставные патологии |
| Серологические исследования | Проводятся для выявления антигенов инфекционных агентов и антител, продуцируемых иммунной системой в ответ на их проникновение в организм. Используются в основном при подозрении на развитие специфических патологий — сифилиса, гонореи, уреаплазмоза, бруцеллеза, туберкулеза |
| Иммунологические исследования | Задачей исследований становится обнаружение аутоиммунных заболеваний, спровоцировавших возникновение бурсита |
Основные методы терапии
В большинстве случаев в начале терапии бурсита с помощью пункции из синовиальной сумки извлекается воспалительный экссудат. Затем ее полость промывается антисептическими растворами, а при необходимости — глюкокортикостероидами. Пациент может быть госпитализирован только при остром течении патологии, сопровождающемся сильными болями. Но в основном пациент сразу выписывается из больницы для лечения в домашних условиях.
Фармакологические препараты
Антибиотикотерапия проводится для купирования воспалительного процесса, спровоцированного патогенными микроорганизмами. При выборе лекарственных средств учитывается резистентность инфекционных агентов, стадия бурсита, возраст пациента и его состояние здоровья. Чаще всего в терапевтические схемы включаются препараты из следующих клинико-фармакологических групп:
- макролиды — Азитромицин, Кларитромицин, Эритромицин;
- цефалоспорины — Цефтриаксон, Цефазолин, Цефотаксим;
- полусинтетические, защищенные клавулановой кислотой пенициллины — Амоксиклав, Флемоклав, Аугментин.

Антибиотики могут комбинироваться с противомикробными средствами, обычно сульфаниламидами. Во время или после проведения антибиотикотерапии назначаются эубиотики с лакто- и бифидобактериями для профилактики нарушения биоценоза кишечника, влагалища. Острые, пронизывающие боли быстро устраняют гормональные средства (Триамцинолон, Флостерон, Дипроспан), которые вводятся в полость сустава. При наличии у пациента противопоказаний к применению глюкокортикостероидов используются нестероидные противовоспалительные препараты (НПВП):
- растворы для внутримышечного введения — Диклофенак, Кеторолак, Мовалис, Ортофен;
- таблетки — Нурофен, Ибупрофен, Найз, Кетопрофен, Мелоксикам, Целекоксиб, Индометацин.
После снижения выраженности болей используются НПВП в виде гелей и мазей. Это Вольтарен, Фастум, Артрозилен, Долгит. При сопутствующем повреждении кожных покровов целесообразно применять Долобене.
Немедикаментозное лечение
В первые дни терапии ортопеды и травматологи рекомендуют прикладывать к воспаленному колену пакет, наполненный льдом и обернутый толстой тканью. Наложение холодового компресса на 10 минут каждый час способствует не только снижению интенсивности боли, но и рассасыванию отеков, гематом. Для ускорения восстановления поврежденных воспалением суставных структур назначаются 5-10 сеансов физиотерапевтических процедур:
- лазерная терапия;
- магнитотерапия;
- УВЧ-терапия;
- аппликации с озокеритом и парафином;
- бальнеолечение.
После купирования воспаления вместо холода используется сухое прогревание больного колена грелкой с горячей водой или мешочком с морской солью. Это стимулирует регенерацию тканей за счет улучшения микроциркуляции и кровообращения в суставе.
Обращаться к врачу следует при первых симптомах бурсита. Иначе неизбежна хронизация патологии, при которой вялотекущий воспалительный процесс повреждает структуры коленного сустава, провоцирует их деструктивно-дегенеративные изменения. Наличие в синовиальной сумке изолированных участков поврежденных тканей приводит к частым рецидивам и постепенному необратимому снижению функциональной активности сустава. В дальнейшем устранить возникшие осложнения возможно только с помощью хирургического вмешательства.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник
Воспалительный процесс в области синовиальной сумки называют бурситом. Частой считается локализация патологии в зоне коленного соединения. Из-за воспаления синовиальной жидкости продуцируется больше, чем в норме. Подобная патология провоцирует болезненный синдром, ограниченность функциональности соединения. Важно знать особенности такой болезни, как бурсит коленного сустава, симптомы и лечение этой патологии. Она в хронической форме способствует развитию артроза сочленения.
Коленное соединение намного крупнее других суставов. На него оказывается наибольшая нагрузка при повседневной активности. Есть высокий риск травмирования, развития патологий каждого элемента сложного сочленения.

Это соединение включает 3 бурсы:
- Надколенная. Присутствует поверх колена;
- анзериновая. Локализована в зоне изгиба под коленом;
- инфрапателлярная. Фиксируется под надколенным мешочком.
Анзериновое воспаление. Эту патологию именуют бурсит гусиной лапки коленного сустава. В мед. практике болезнь фиксируется редко. Согласно МКБ-10 ей присвоено 2 кода:
- М70.4.
- М70.5.
Возникает воспаление данной зоны из-за расположения указанной бурсы, где соединены сухожилия 3-х мышечных волокон (тонкое, полусухожильное, портняжное). Эти мышцы крепятся к большеберцовой кости. Соединение указанных мышц подобно лапке гуся. Сумка подвергается из-за своей формы постоянному трению. Поэтому начинается воспаление. Когда процесс затрагивает сухожилия, патологию называют уже тендобурситом.
Бурсит гусиной лапки коленного сустава сопровождается скоплением внутри полости жидкости, содержащей примесь крови, гноя. Развитие патологии сопровождается микротравмами тканей. Возникает припухлость, из-за которой движения становятся болезненными.
Дальше рассмотрим причины, симптомы болезни. Узнаем, как лечить бурсит коленного сустава в домашних условиях.
Причины
Бурсит гусиной лапки может развиваться в виде сопутствующей болезни разных заболеваний. Его могут спровоцировать деформации, проявляющиеся при коленном остеоартрозе. Также болезнь может быть следствием травмирования колена.
Причин развития бурсита несколько. Укажем семь основных:
- Травмирование. Это могут быть переломы внутрисуставных поверхностей костей, растяжения, разрывы связок, повреждения мениска, ушибы чашечки;
- травмирование эпидермиса в зоне колена, последующее инфицирование раны;
- повышенные нагрузки на колено, которые вызваны профессиональной деятельностью, спортом;
- сепсис;
- проникновение внутрь сочленения болезнетворной микрофлоры. Такими могут оказаться стафилококки, кишечная палочка, стрептококки. Инфекция способна проникать и с других очагов инфекции (пиелонефрит, тонзиллит, холецистит);
- аутоиммунная патология. К подобным нарушениям включены: псориаз, артрит реактивной, ревматоидной природы;
- сбои обмена веществ. Подобными патологиями считаются ожирение, подагра, диабет.
Симптомы
Рассматриваемая болезнь имеет признаки, которые отличаются по локализации, виду патологии. Из общих проявлений врачи отмечают нижеприведенные:
- Отечность пораженной зоны;
- рост температуры местный;
- сбои двигательной активности сочленением;
- покраснение эпидермиса поверх зоны сустава.
Теперь укажем симптомы патологии разных типов болезни. Начнем с препателлярного вида. Ему свойственны:
- Наличие болезненного овального образования, мягкого на ощупь. Оно определяется при прощупывании зоны поражения;
- припухлость надколенника;
- краснота дермы колена, рост температуры;
- болевой синдром;
- скованность движений после длительного пребывания в позе сидя.
Инфрапателлярная форма проявляется такими признаками:
- Краснота эпидермиса воспаленного участка;
- увеличение сочленения. Оно наблюдается в зоне надколенника;
- усиленные боли колена;
- скованность сочленения, которая проявляется после длительного пребывания на ногах.
Кисту Бейкера отличают следующие признаки:
- Наличие образования, которое мягкое на ощупь;
- внутри подколенной ямки появляется выпячивание. Его форма округлая;
- скованность, болезненность при ходьбе по лестнице.
Врачи отмечают некоторые отличия в проявлении патологии, которые зависят от выпота:
- Гнойный процесс сопровождается ростом температуры тела, сонливостью, понижением работоспособности.
- Серозный процесс не вызывает нарушений общего самочувствия.
- Геморрагический выпот вызывает сильные боли, что ограничивает существенно движения больным соединением.
Виды бурсита
Локализация бурс разная. Поэтому врачи выделили несколько разновидностей бурсита. Всего выделили 3:
- Препателлярный. Развивается процесс внутри надколенной бурсы. Это верхняя часть колена. Провокатором воспаления считаются травмы, усиленные нагрузки;
- супрапателлярный бурсит коленного сустава. Особенность патологии в припухлости верхней зоны колена. Опухоль не болит, мягкая. Супрапателлярный бурсит коленного сустава редко сопровождается болью колена, общим недомоганием;
- инфрапателлярный. Локализован процесс под надколенником. Это зона крепления сухожилий четырехглавого мышечного волокна бедра. Провоцируют воспаление артриты колена, вызванные профессиональным спортом.
Отдельно рассматривают кисту Бейкера. При этой патологии воспаление фиксируют внутри подколенной ямки. Чаще диагностируют у людей с ожирением, лишним весом.
Степени бурсита
Рассматриваемая патология развивается в несколько этапов. Всего степеней болезни 4, они идут одна за другой:
- Острая. Обычно именно с нее начинается болезнь. Воспаление бурсы сопровождается ростом температуры (местной), болевым синдромом, деформацией.
- Подострая. Этот этап сопровождается понижением температуры, уменьшением выраженности внешних проявлений патологии. Болезненность перестает быть интенсивной. Она носит тупой, ноющий характер.
- Хроническая. Развитию указанного этапа способствует длительное раздражение бурсы. Обычно оно начинается из-за непролеченного острого воспаления. Болевой синдром дополняет ограниченность подвижности. Ухудшается качество жизни.
- Рецидивирующая. Наблюдается смена острого воспаления стадией стихания обострения. Новое обострение может возникать из-за понижения иммунитета, травмирования.
Классификация
Есть классификация рассматриваемой болезни с учетом характера течения. По этому признаку различают 2 типа:
- Острый. Отличительной особенностью считаются яркие клинические проявления;
- хронический. Наблюдаются чередования периодов обострения с периодами затихания патологии.
Также есть отличие бурситов с учетом характера выпота. На основе этого показателя различают следующие типы болезни:
- Гнойный. Причиной такого процесса считается проникновение патогенной микрофлоры внутрь сочленения;
- серозный. Развивается этот вид воспаления без вирусов, бактерий;
- геморрагический. Причиной такого воспаления считается разрыв сосудов из-за травмирования.
Диагностика
Для постановки точного диагноза врачу изначально понадобятся:
- Сбор анамнеза;
- опрос пациента.
Затем он направляет больного на сдачу анализов. Обязательными считаются:
- Общий анализ крови. Спец. маркеры указывают на возможные воспалительные процессы;
- рентгенография;
- УЗИ;
- МРТ;
- пункция синовиальной жидкости. Она дает возможность определить возбудителя воспаления, устанавливает резистентность к антибиотикам;
- эндоскопия коленного соединения.
Лечение
Чтобы знать, как лечить бурсит колена, врачу нужно определить вид патологии. Когда болезнь носит инфекционный характер, без антибиотиков не обойтись. В таком случае необходимыми процедурами считаются: пункция, дренаж сочленения колена. Когда серозная жидкость в коленном суставе, лечение проводится с использованием обезболивающих медпрепаратов, лекарств с противовоспалительным эффектом. Обязательным этапом лечения считается физиотерапия.



Есть много способов, как лечить бурсит в домашних условиях. Но проводить процедуры стоит после консультации с врачом.
Первая помощь
При обнаружении такой патологии, как бурсит колена, понадобится лечение бурсита коленного сустава в домашних условиях до оказания квалифицированной помощи:
- Воспаленному соединению обязательно стоит обеспечить покой.
- Рекомендовано расположить ногу в возвышенном положении.
- Требуется ограничение объема движений.
- Наложение фиксирующей повязки, применение специального ортеза на колено обязательно.
Медикаментозное лечение
Чем лечить бурсит? Тактику терапии врачи определяют после уточнения причины развития болезни. изучения характера выпота из бурсы. Медикаментозное лечение предполагает следующие действия:
- Наличие открытых ран, повреждений эпидермиса, гнойного выпота, сепсиса требует выполнения пункции. Затем выполняют дренирование соединения. Пациенту назначают антибиотики. Обычно используют Амоксиклав, Цефтриаксон, Линкомицин, Доксициклин. Длительность терапевтического курса около 10 – 14 дн.
- Когда наблюдается геморрагический выпот, спровоцированный закрытой травмой колена, выписывают кровоостанавливающие медпрепараты. Самыми распространенными считают Контрикал, Викасол, Дицинон. Желательно прикладывать холод к пораженному участку 4 раза за день. Выдерживать компресс следует 20 мин.
- Применение нестероидных противовоспалительных медпрепаратов показано при асептических воспалениях. Такие воспаления возникают при аутоиммунных процессах, растяжении связок, сбоях метаболизма. Из лекарств назначают Кеторолак, Диклофенак, Мовалис.
- Наличие больших объемов выпота, сильного болевого синдрома требует введения внутрь полости соединения глюкокортикоидов. Из этой группы используют Дипроспан, Кеналог.
Народные способы лечения
При патологии бурсит коленного сустава, лечение народными средствами тоже используют. Лечение коленного сустава в домашних условиях выполняют такими средствами:
- Кора ивы белой;
- почки березы;
- семена льна;
- черная смородина (листья).
Лечение бурсита коленного сустава в домашних условиях предполагает использование:
- Ванны с сенной трухой;
- компрессов с медом, листьями березы, сырым картофелем, листьями капусты;
- ванны с цветами, плодами можжевельника;
- растирания настойкой почек березы.
Лечение в домашних условиях должно контролироваться врачом. Даже зная, как лечить бурсит коленного сустава в домашних условиях, можно нанести вред. В любом случае нужна консультация специалиста.
Физиотерапия
Физиотерапевтические процедуры показаны при затихании острого воспаления:
- УВЧ.
- Электрофорез с гиброкортизоном.
- Магнитотерапия.
- Парафинолечение.
Хирургия
Лечение бурсита в домашних условиях возможно, если нет осложнений, показаний к операции. В наиболее сложных случаях нарушается функционирование сустава. Обычно это наблюдается при хронической форме болезни. Происходит формирование утолщений, отложений солей кальция внутри бурсы. Полностью восстановить движения соединением может оперативное вмешательство. Операция предполагает удаление патологических образований.
Реабилитация после операции
После проведенной операции обязательно требуется реабилитационный период. Это время следует выполнять все указания реабилитолога. Только так можно полностью восстановить функциональность больной конечности. Даже правильно спланированная, проведенная операция не окажет должного эффекта без реабилитации.
Запрещается нарушать реабилитационные сроки. В это время стоит придерживаться конкретного двигательного режима. От соблюдения правил, указания лечащего врача зависит качество жизни пациента.
После операции скапливается выпот внутри тканей, отекает ткани вокруг надколенника. Это последствие операции идет на спад после 3-х суток после процедуры. Чтобы убрать отечность, боль в ранний период выполняют дренирование, асептическую обработку. Также назначают:
- Иммобилизацию конечности;
- обеспечение приподнятости конечности;
- сухие компрессы (холодные);
- антибактериальные медпрепараты;
- противовоспалительные средства;
- обезболивающее.
После оперативного вмешательства высокий риск формирование грубых спаек, рубцов. Чтобы предотвратить спаечный процесс на второй день после процедуры начинают комплекс специальной лечебной физкультуры. Упражнения направлены на профилактику контрактур, мышечной атрофии. Они не мешают заживлению колена.
Физиотерапия и ЛФК необходимы для достижения нижеуказанных целей:
- Активация микроциркуляции, кровотока ноги;
- устранение спазмов мышц;
- купирование боли;
- повышение тонуса атрофированных мышечных волокон;
- стимуляция метаболизма структур соединения;
- купирование отеков.
Комплекс упражнений
Нормализовать двигательно-опорный потенциал ноги можно благодаря ЛФК, другим оздоровительным процедурам, назначенным пациенту лечащим врачом. Весь курс реабилитации займет примерно 2 – 6 мес. Каждый случай индивидуален.
Для разработки колена после оперативной терапии (по прошествии 12 – 24 часов) рекомендованы облегченные упражнения. Их выполняют из положения лежа. Частоту тренировок, суточное количество определяет тренер. Наиболее эффективными упражнениями считаются нижеприведенные:
- Подъемы ноги от постели (выполняют их осторожно) на 20 см. Здоровую конечность стоит согнуть в колене. Принятое положение удерживать 5 сек. Потом выполняйте возврат в исходную позу.
- Напряжение мышечных волокон бедра. Ноги согнуты (обе). Опора на пятки. Досчитав до 10-ти, расслабьтесь.
- Сокращение мышц ягодицы (изометрическое). Удерживать напряжение нужно около 5 – 8 сек.
- Выполнение движений стопами к себе, от себя. Из положения лежа, пятки не отрывайте. Ноги следует раздвигать в разные стороны.
Затем уже назначается комплекс более сложных упражнений из положения стоя:
- Подъем выпрямленной конечности вперед (угол 45 град.). Задержка на 5 сек., расслабление.
- То же самое. Только стопа обращена кнаружи.
- Отведение конечности в сторону (плавно) на небольшое расстояние.
- Полуприседы возле стула.
Массаж
Этот вид манипуляций довольно эффективен в терапии бурситов. При поражении колена массаж выполняют в положении лежа. Пациент должен лежать на животе. Специалисты изначально массируют мышечные волокна задней поверхности бедра. После этого переходят на переднюю.
Обязательно выполняют попеременные, комбинированные движения:
- Поглаживания;
- выжимания ребром ладони;
- растирания.
Питание
При диагностировании бурсит колена, пациенту стоит пересмотреть образ жизни. Это необходимо для уменьшения влияния негативных факторов на организм. Таким образом предотвращается прогрессирование болезни.
Питание требует определенных изменений. Важно включить в рацион больше витамин, белков. Белки незаменимы в этот период. Их организм использует в качестве строительного материала, восстанавливающего поврежденные ткани.
Выводы
Прогноз благоприятный. Своевременное обращение к специалистам, адекватная терапия гарантируют быстрое выздоровление.
Если же не провести правильное лечение, возможны осложнения. Острая форма патологии может осложняться нижеприведенными состояниями:
- Генерализация инфекции;
- артрит;
- формирование стойких контрактур. Это сопровождается потерей подвижности колена;
- остеомиелит. Эта патология довольно опасна и представлена воспалением костномозгового канала.
Поэтому стоит своевременно обращать внимание на признаки бурсита. Также необходимо соблюдать все предписания лечащего врача.
Источник



