Дифференциальная диагностика болей коленного сустава

Дифференциальная диагностика повреждений и заболеваний коленного сустава к. м. н. доцент Щепкина Е. А. 2012 г.

ПОВРЕЖДЕНИЯ КОЛЕННОГО СУСТАВА • Повреждения менисков • Повреждения коллатеральных связок • Повреждения крестообразных связок • Повреждения разгибательного аппарата голени (переломы надколенника, разрывы собственной связки надколенника и четырехглавой мышцы) • Переломы мыщелков бедренной и большеберцовой костей • Хондральные переломы

СИМПТОМЫ ПОВРЕЖДЕНИЯ МЕНИСКОВ • Симптомы Байкова, Гориневской и др. • Симптом блокады коленного сустава • Симптом щелчка, хруст при движениях • Симптом лестницы • Атрофия четырехглавой мышцы бедра • Симптом Перельмана (симптом «калоши» ) • Боль при ротации, приведении и отведении • Симптом Турнера (гипостезия в проекции внутреннего мыщелка большеберцовой кости) • Компрессионно-дистракционный тест Aplay

ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА С ДРУГИМИ ПОВРЕЖДЕНИЯМИ И ЗАБОЛЕВАНИЯМИ • Повреждения передней крестообразной связки • Хондральные переломы и хондромаляция • Свободные внутрисуставные тела (суставные «мыши» ) • Болезнь Гоффа • Болезнь Кенига (рассекающий остеохондрит) • Деформирующий артроз с преимущественным поражением внутренних отделов сустава • Хондроматоз

ПРИЧИНЫ ОБРАЗОВАНИЯ ВНУТРИСУСТАВНЫХ ТЕЛ • Инородные тела • Хондральные переломы • Болезнь Кенига (рассекающий остеохондрит) • Деформирующий артроз • Хондроматоз • Образование сгустков при гемартрозе • Отрывы фрагментов жирового тела • Отрывы фрагментов менисков • Краевые переломы
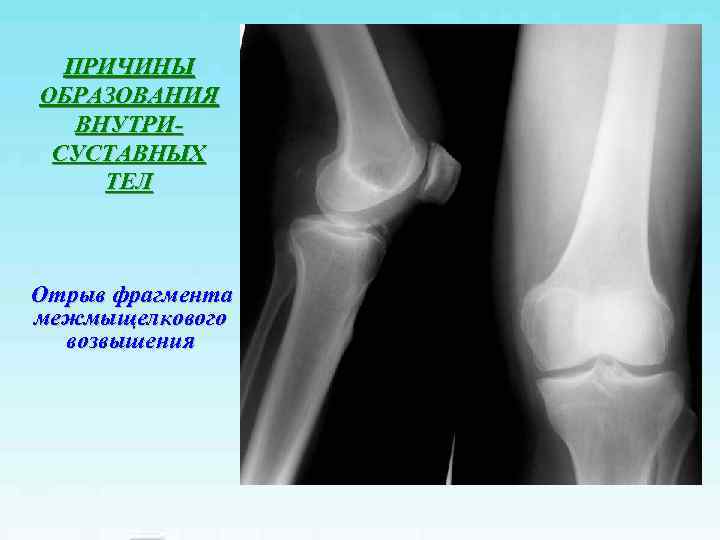
ПРИЧИНЫ ОБРАЗОВАНИЯ ВНУТРИ- СУСТАВНЫХ ТЕЛ Отрыв фрагмента межмыщелкового возвышения
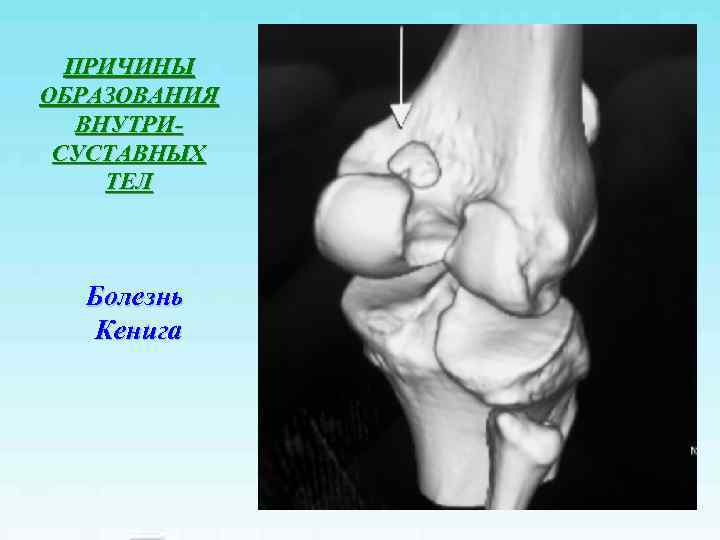
ПРИЧИНЫ ОБРАЗОВАНИЯ ВНУТРИ- СУСТАВНЫХ ТЕЛ Болезнь Кенига
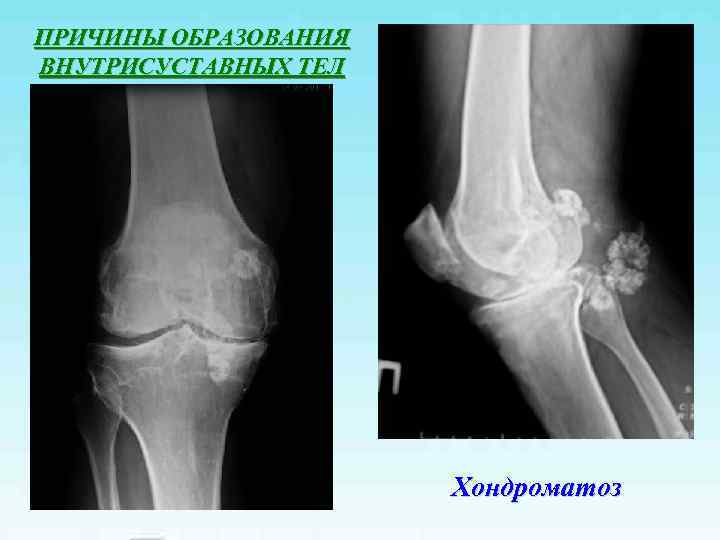
ПРИЧИНЫ ОБРАЗОВАНИЯ ВНУТРИСУСТАВНЫХ ТЕЛ Хондроматоз
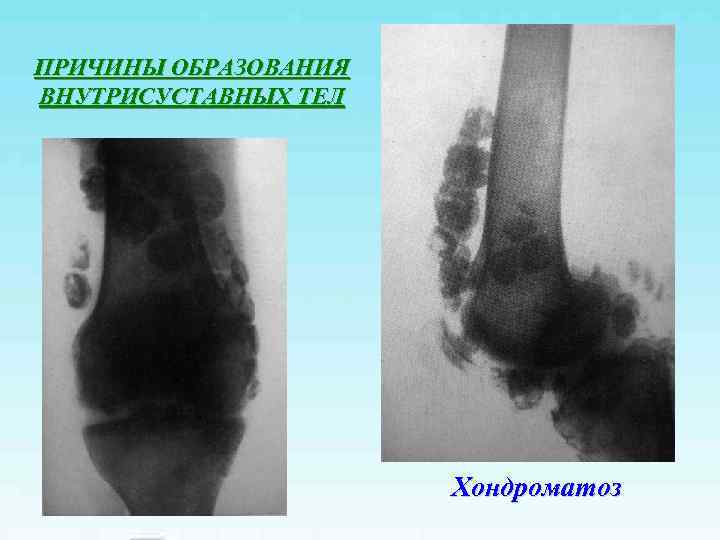
ПРИЧИНЫ ОБРАЗОВАНИЯ ВНУТРИСУСТАВНЫХ ТЕЛ Хондроматоз

ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ • Рентгенография в 2 -х или 3 -х проекциях • Пневмоартрография • УЗИ • МРТ или КТ • Артроскопия (возможно расширение от диагностической до лечебной – резекция менисков или поврежденного хряща, резекция культи крестообразной связки или пластика связок под контролем артроскопии, удаление внутрисуставных тел, туннелизация при начальных стадиях болезни Кенига, при дефектах хряща)
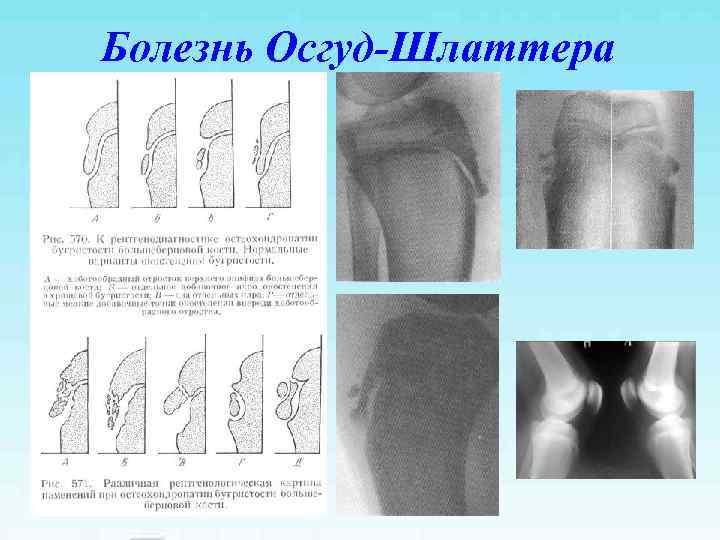
Болезнь Осгуд-Шлаттера
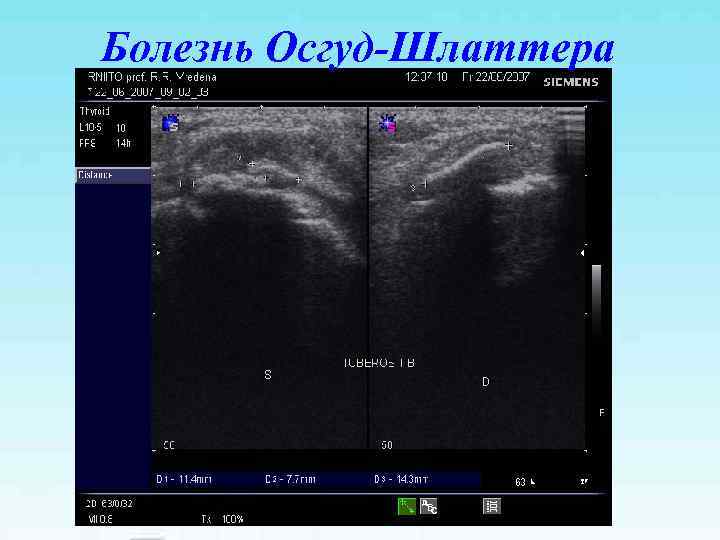
Болезнь Осгуд-Шлаттера
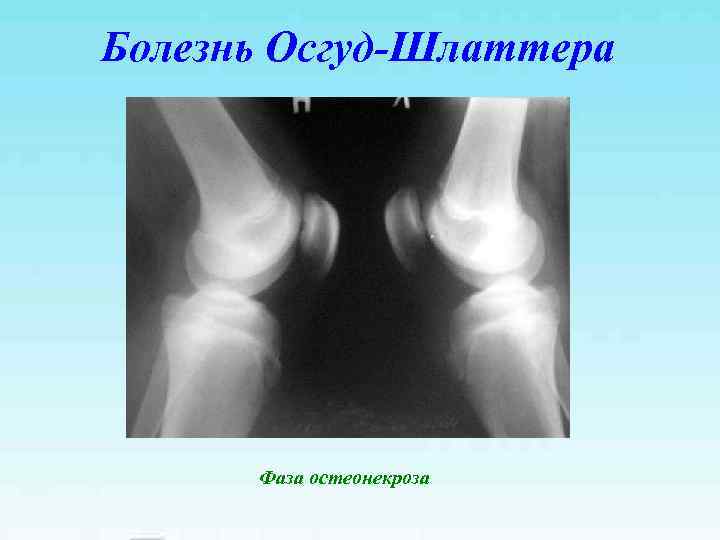
Болезнь Осгуд-Шлаттера Фаза остеонекроза
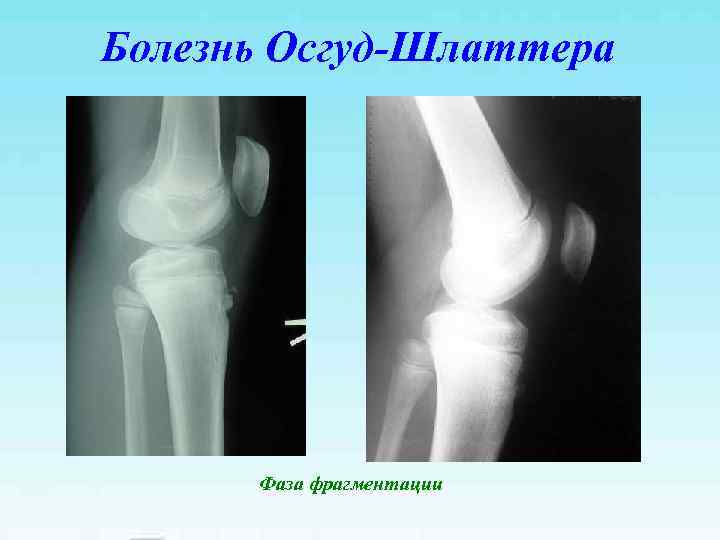
Болезнь Осгуд-Шлаттера Фаза фрагментации
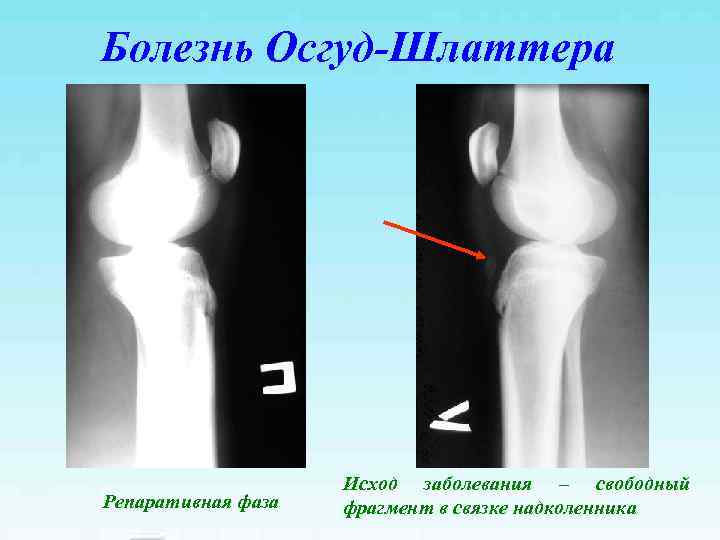
Болезнь Осгуд-Шлаттера Исход заболевания – свободный Репаративная фаза фрагмент в связке надколенника
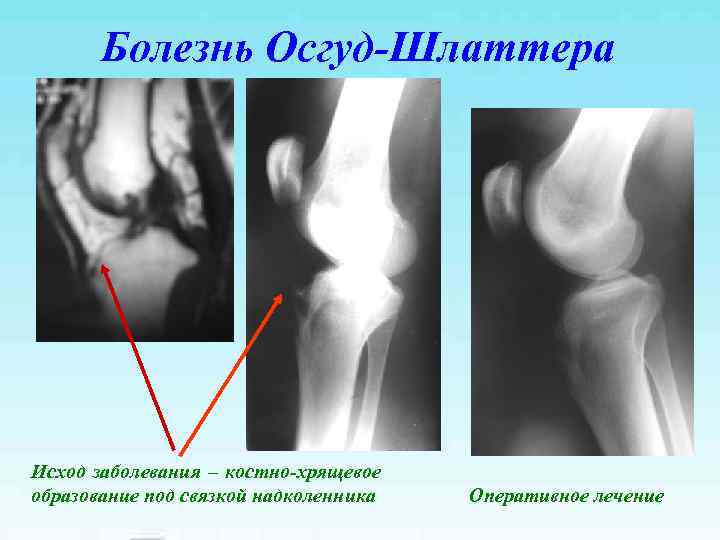
Болезнь Осгуд-Шлаттера Исход заболевания – костно-хрящевое образование под связкой надколенника Оперативное лечение
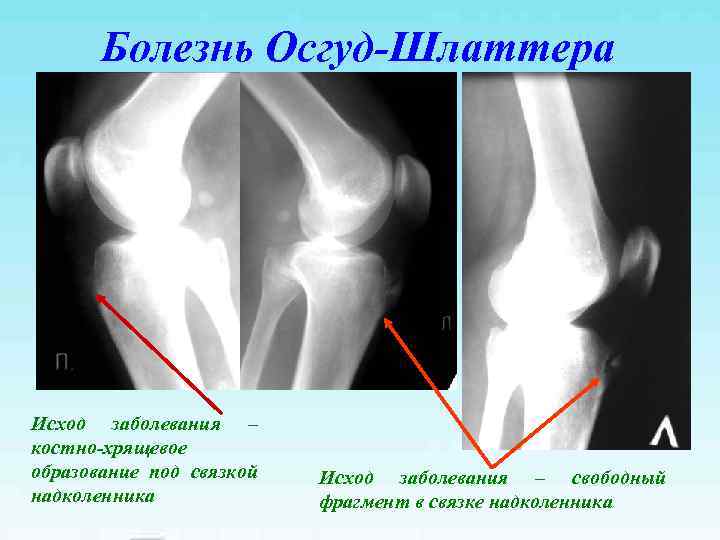
Болезнь Осгуд-Шлаттера Исход заболевания – костно-хрящевое образование под связкой Исход заболевания – свободный надколенника фрагмент в связке надколенника
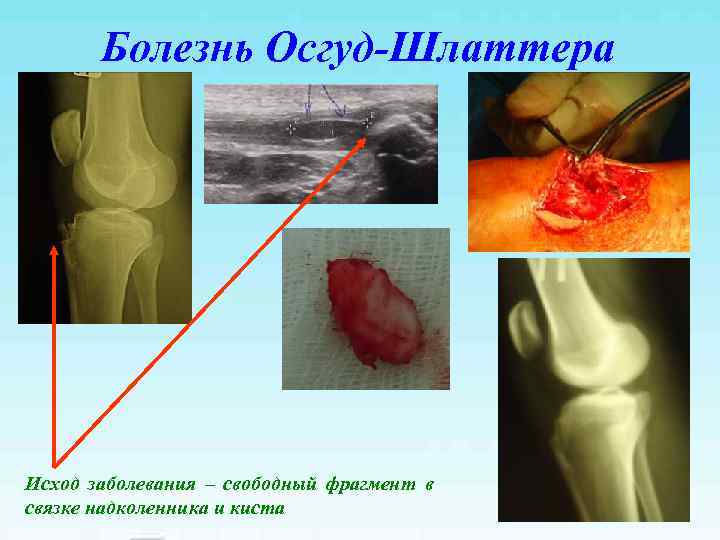
Болезнь Осгуд-Шлаттера Исход заболевания – свободный фрагмент в связке надколенника и киста
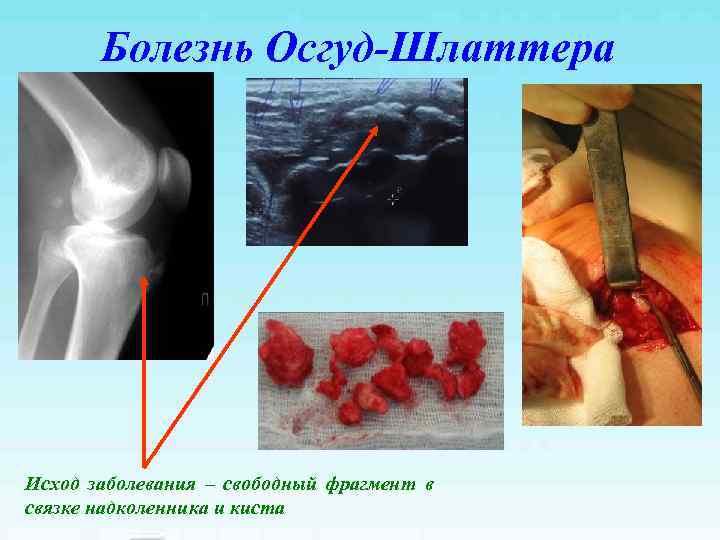
Болезнь Осгуд-Шлаттера Исход заболевания – свободный фрагмент в связке надколенника и киста
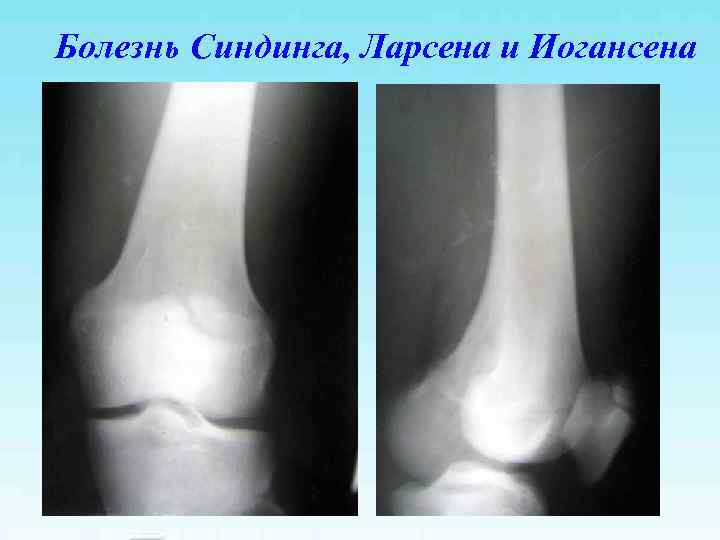
Болезнь Синдинга, Ларсена и Иогансена
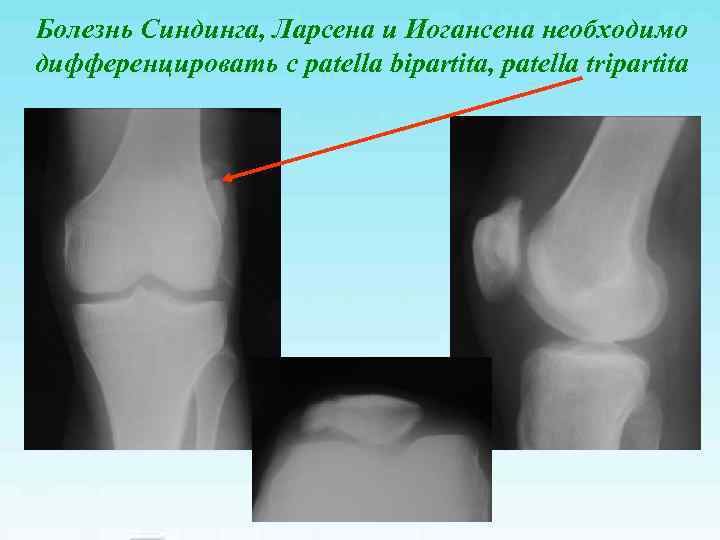
Болезнь Синдинга, Ларсена и Иогансена необходимо дифференцировать с patella bipartita, patella tripartita
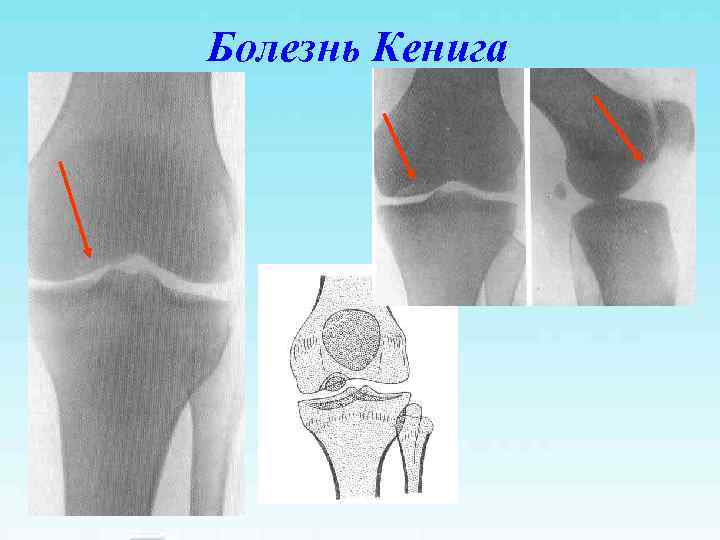
Болезнь Кенига
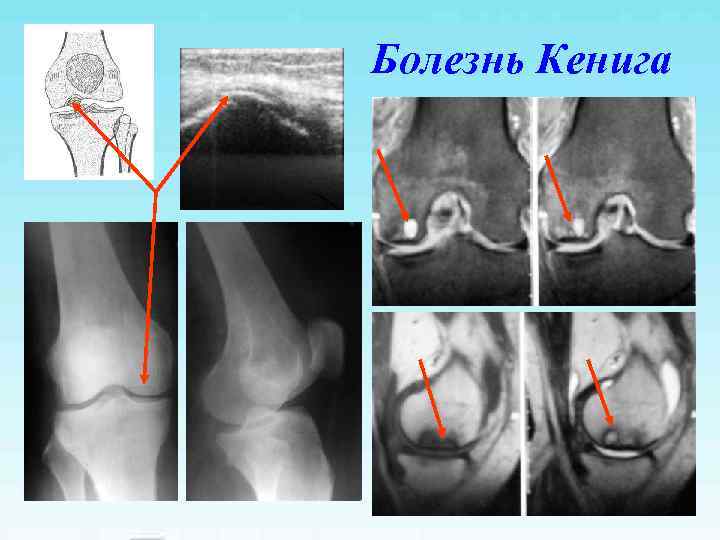
Болезнь Кенига
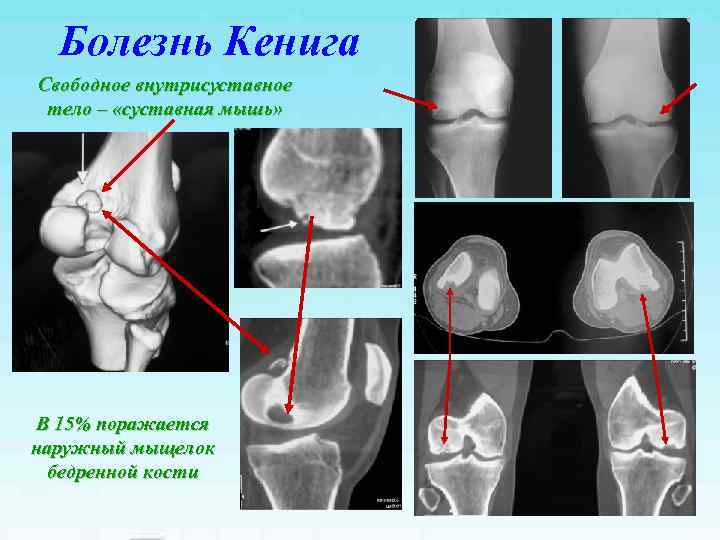
Болезнь Кенига Свободное внутрисуставное тело – «суставная мышь» В 15% поражается наружный мыщелок бедренной кости

Болезнь Кенига – тактика лечения • Начальная стадия до образования свободного тела – туннелизация, разгрузка сустава • При образовании суставного тела – удаление, обработка ниши, туннелизация • При значительном дефекте мозаичная хондропластика
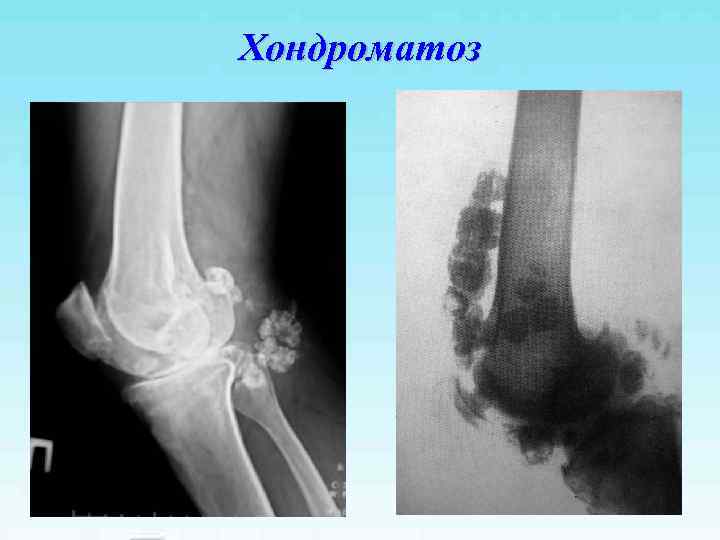
Хондроматоз
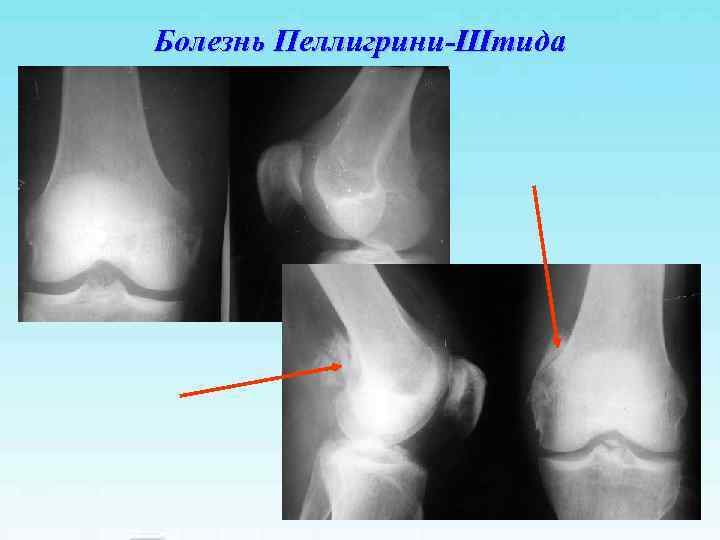
Болезнь Пеллигрини-Штида
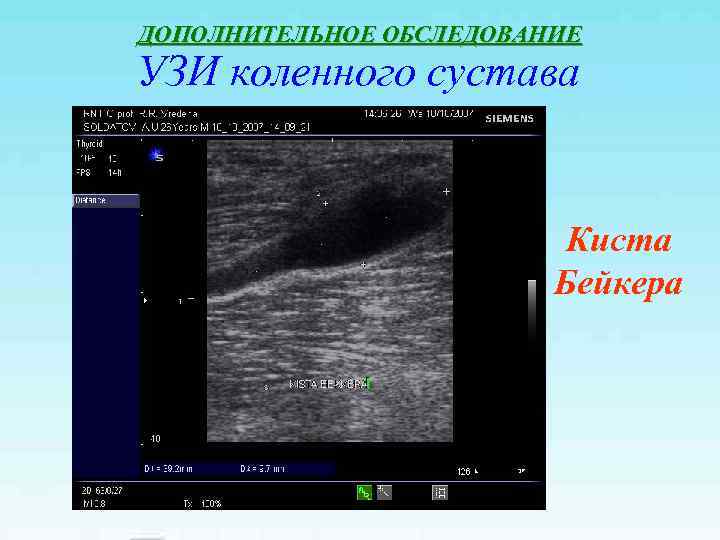
ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ УЗИ коленного сустава Киста Бейкера
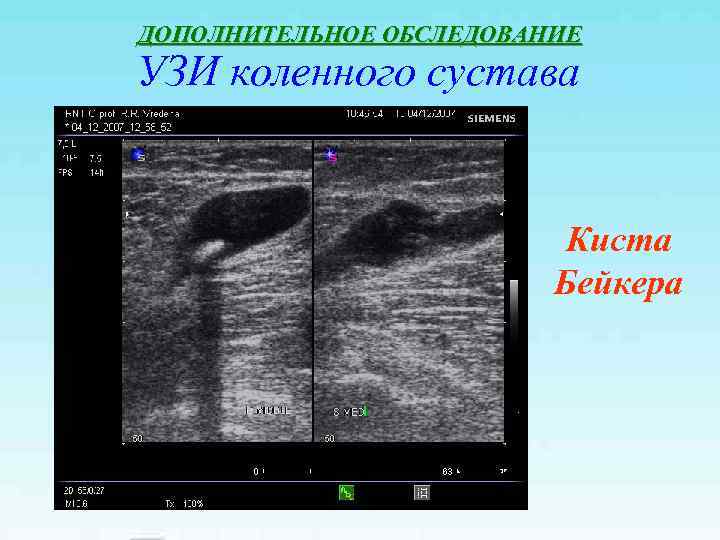
ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ УЗИ коленного сустава Киста Бейкера
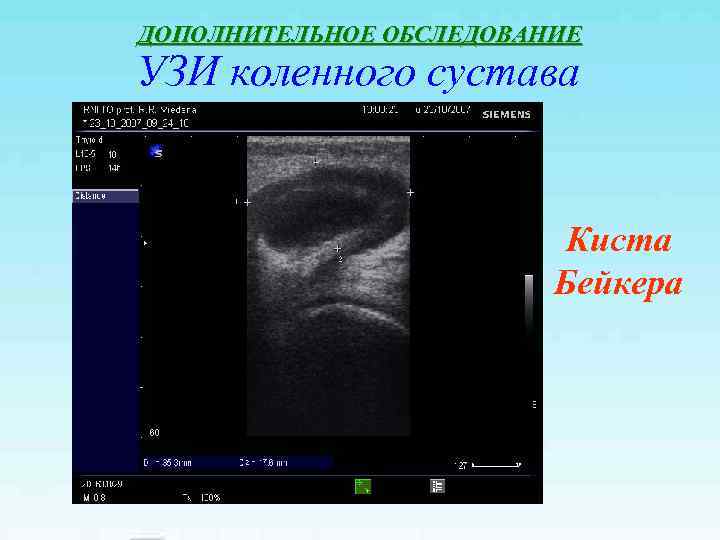
ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ УЗИ коленного сустава Киста Бейкера
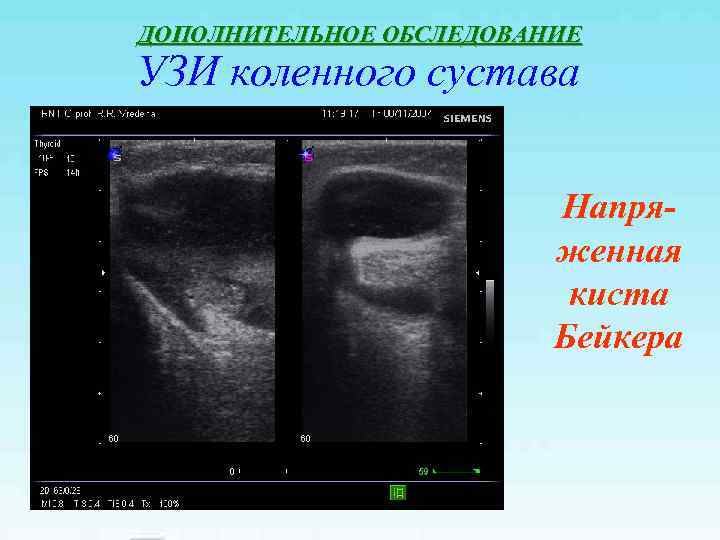
ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ УЗИ коленного сустава Напря- женная киста Бейкера
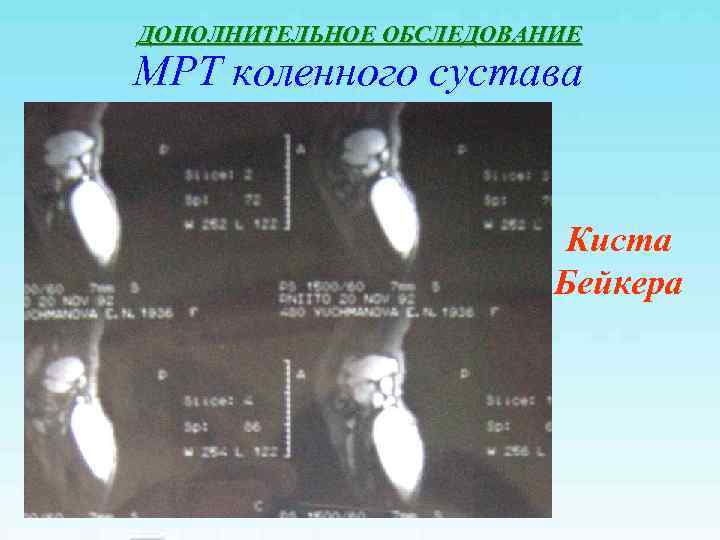
ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ МРТ коленного сустава Киста Бейкера
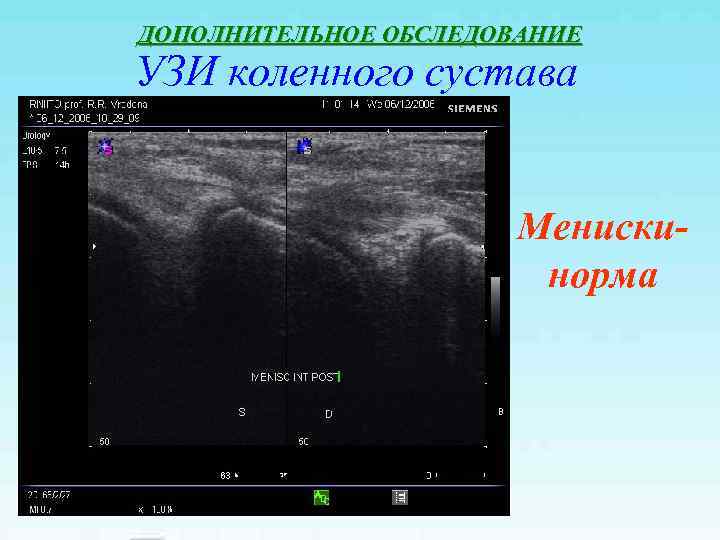
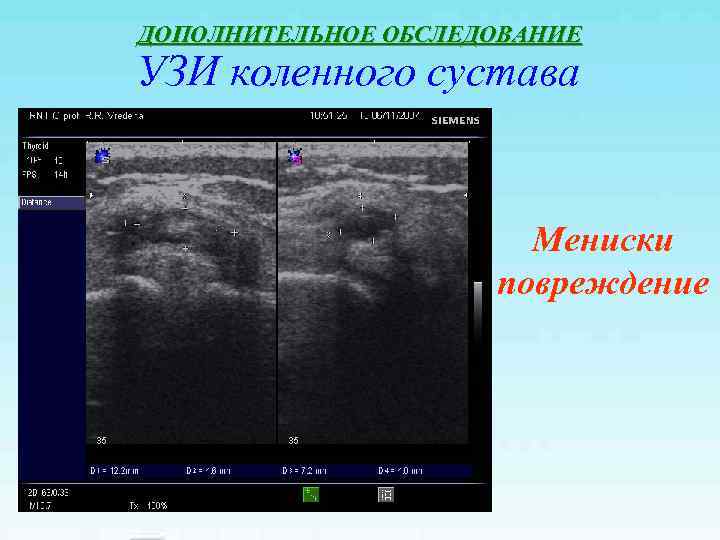
ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ УЗИ коленного сустава Мениски- норма

ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ УЗИ коленного сустава Мениски повреждение
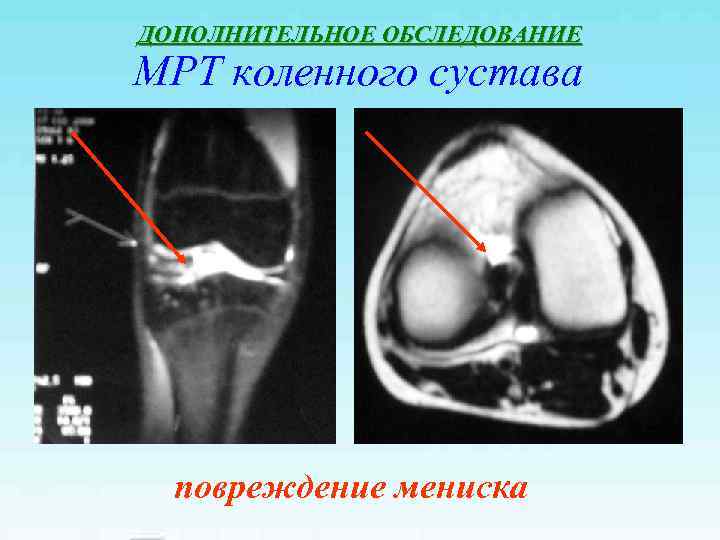
ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ МРТ коленного сустава повреждение мениска
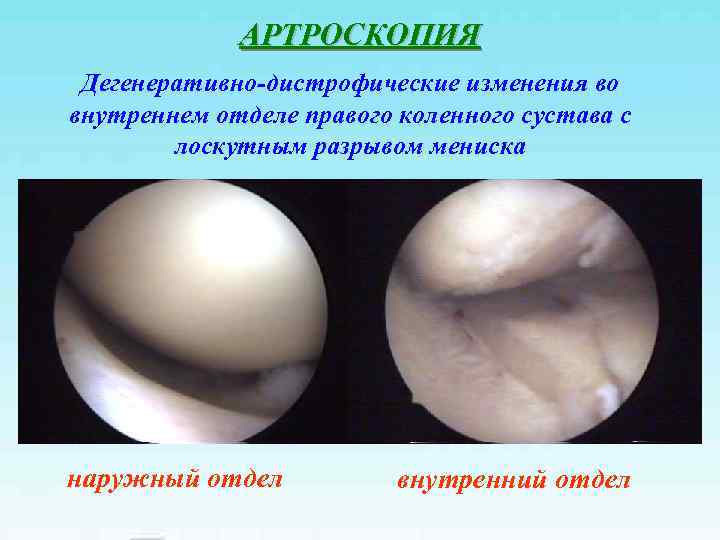
АРТРОСКОПИЯ Дегенеративно-дистрофические изменения во внутреннем отделе правого коленного сустава с лоскутным разрывом мениска наружный отдел внутренний отдел
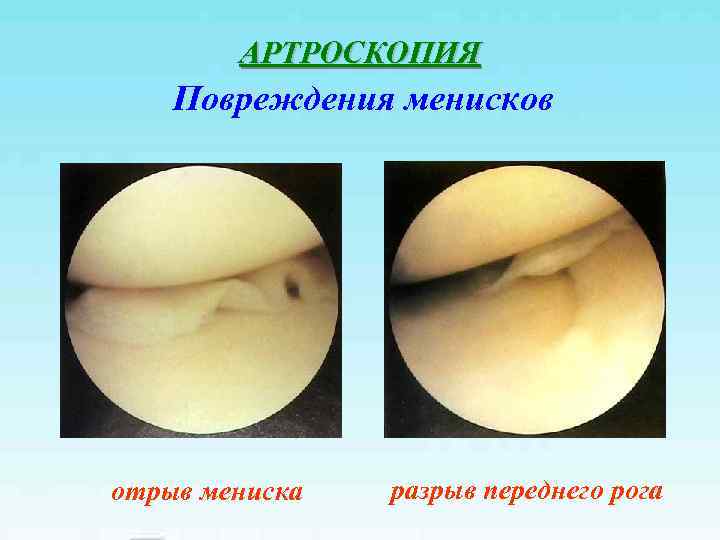
АРТРОСКОПИЯ Повреждения менисков отрыв мениска разрыв переднего рога
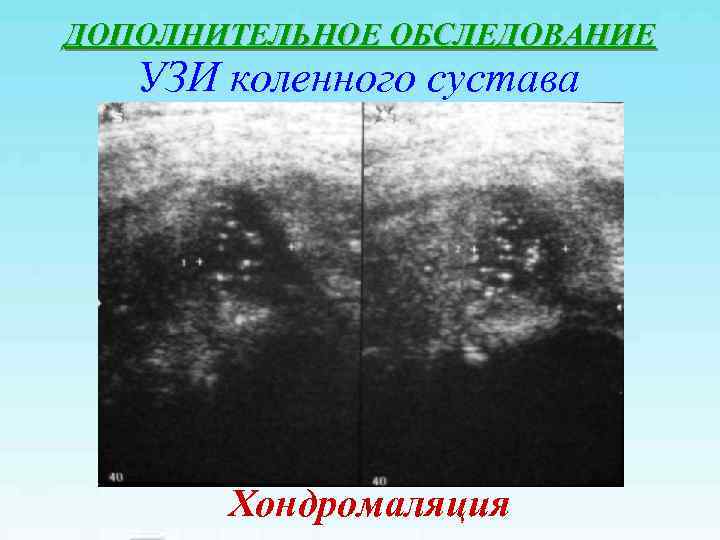
ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ УЗИ коленного сустава Хондромаляция
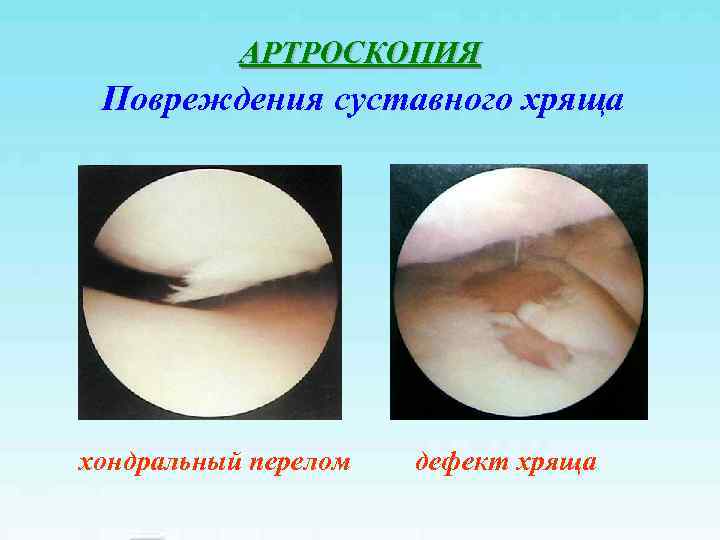
АРТРОСКОПИЯ Повреждения суставного хряща хондральный перелом дефект хряща
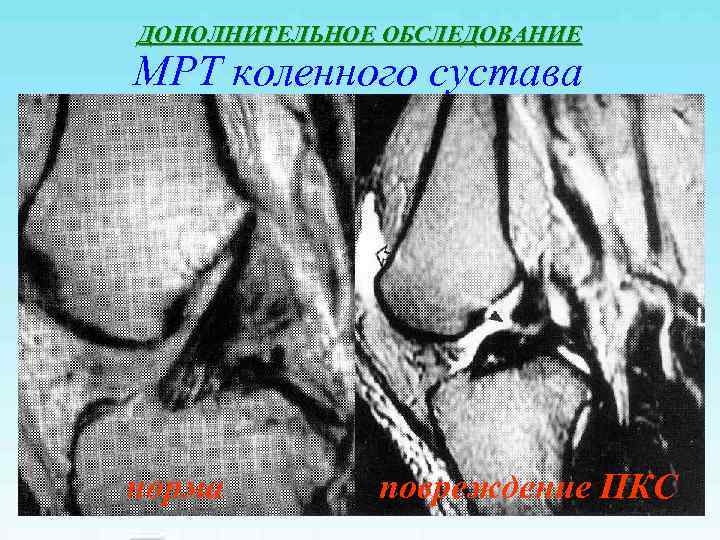
ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ МРТ коленного сустава норма повреждение ПКС
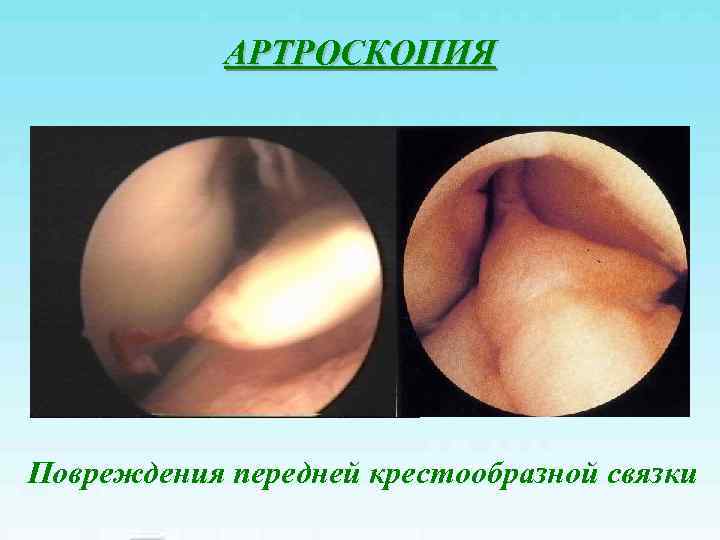
АРТРОСКОПИЯ Повреждения передней крестообразной связки
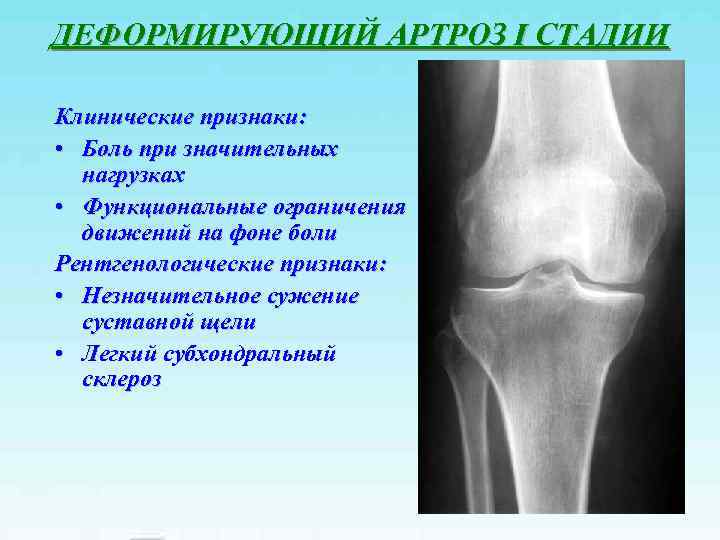
ДЕФОРМИРУЮЩИЙ АРТРОЗ I СТАДИИ Клинические признаки: • Боль при значительных нагрузках • Функциональные ограничения движений на фоне боли Рентгенологические признаки: • Незначительное сужение суставной щели • Легкий субхондральный склероз
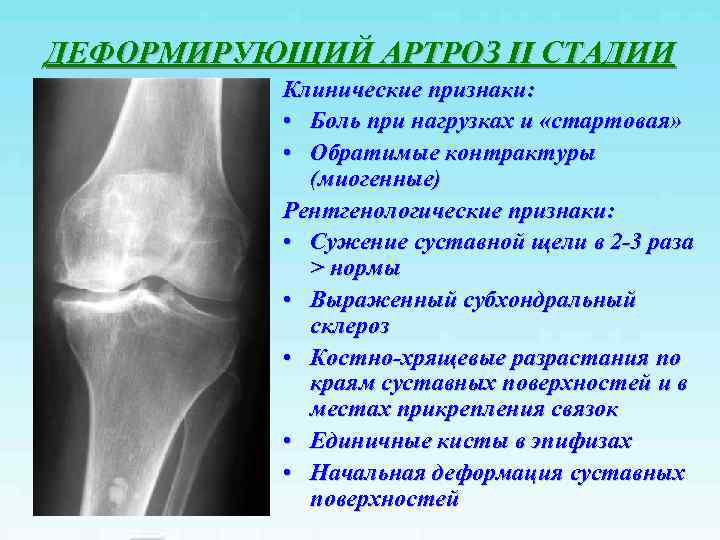
ДЕФОРМИРУЮЩИЙ АРТРОЗ II СТАДИИ Клинические признаки: • Боль при нагрузках и «стартовая» • Обратимые контрактуры (миогенные) Рентгенологические признаки: • Сужение суставной щели в 2 -3 раза > нормы • Выраженный субхондральный склероз • Костно-хрящевые разрастания по краям суставных поверхностей и в местах прикрепления связок • Единичные кисты в эпифизах • Начальная деформация суставных поверхностей
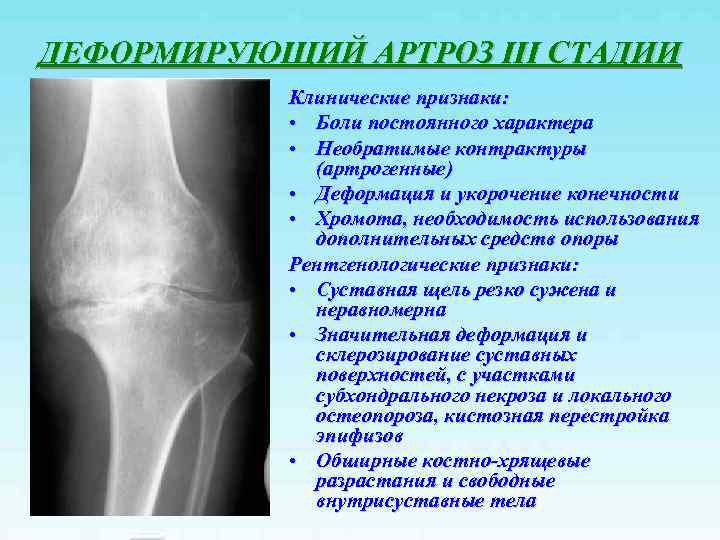
ДЕФОРМИРУЮЩИЙ АРТРОЗ III СТАДИИ Клинические признаки: • Боли постоянного характера • Необратимые контрактуры (артрогенные) • Деформация и укорочение конечности • Хромота, необходимость использования дополнительных средств опоры Рентгенологические признаки: • Суставная щель резко сужена и неравномерна • Значительная деформация и склерозирование суставных поверхностей, с участками субхондрального некроза и локального остеопороза, кистозная перестройка эпифизов • Обширные костно-хрящевые разрастания и свободные внутрисуставные тела

КОНСЕРВАТИВНОЕ ЛЕЧЕНИЕ ДЕФОРМИРУЮЩЕГО АРТРОЗА • Разгрузка конечности • НПВП, анальгетики • Местные анестетики (блокады, ф/форез, э/форез) • Хондропротекторы • Препараты, улучшающие микроциркуляцию (трентал, актовегин), дезагреганты • Витамины группы В • Физиотепария (ф/форез, магнитная и магнито-лазерная терапия, э/форез, азокерит, парафин) • Массаж и гидромассаж • ЛФК в зале и бассейне • Сухое и подводное вытяжение • Санаторно-курортное лечение

Местное применение стероидных препаратов – симптоматическое лечение • Снижает эффективность применяемых в последствии НПВП • Риск инфекционных осложнений • Способствует прогрессированию дегенеративно -дистрофических процессов

Местное применение стероидных препаратов — правила • Покой, снижение нагрузок за 6 недель до инъекции • Перитендинозная ткань • До 3 -х инъекций • Покой 2 -6 недель • Избегать механических нагрузок (тренировка, экипировка)
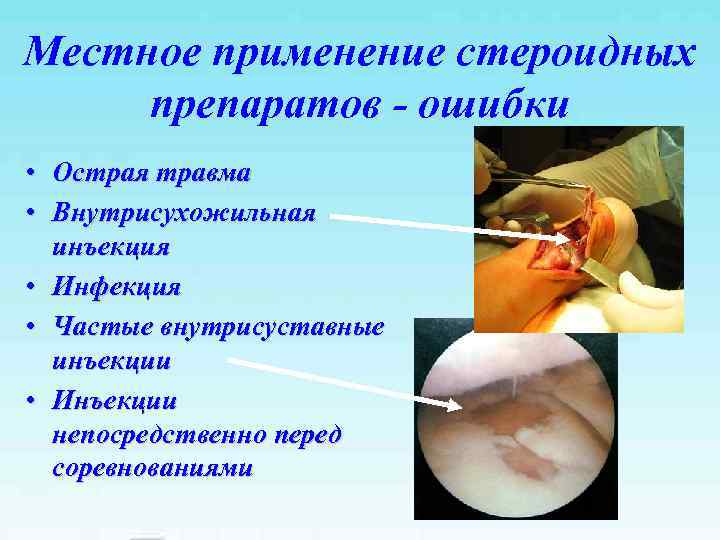
Местное применение стероидных препаратов — ошибки • Острая травма • Внутрисухожильная инъекция • Инфекция • Частые внутрисуставные инъекции • Инъекции непосредственно перед соревнованиями

Базовая терапия остеоартроза: нестероидные противовоспалительные препараты и хондропротекторы патогенетическое лечение
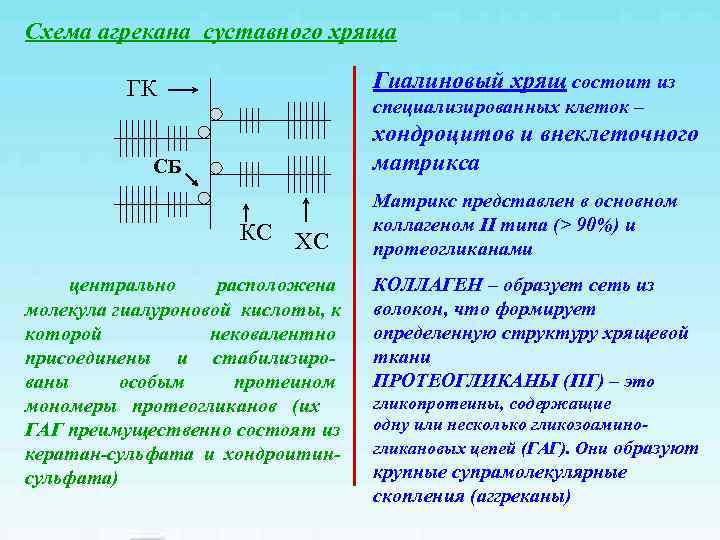
Схема агрекана суставного хряща ГК Гиалиновый хрящ состоит из специализированных клеток – хондроцитов и внеклеточного СБ матрикса Матрикс представлен в основном КС ХС коллагеном II типа (> 90%) и протеогликанами центрально расположена КОЛЛАГЕН – образует сеть из молекула гиалуроновой кислоты, к волокон, что формирует которой нековалентно определенную структуру хрящевой присоединены и стабилизиро- ткани ваны особым протеином ПРОТЕОГЛИКАНЫ (ПГ) – это мономеры протеогликанов (их гликопротеины, содержащие ГАГ преимущественно состоят из одну или несколько гликозоамино- кератан-сульфата и хондроитин- гликановых цепей (ГАГ). Они образуют сульфата) крупные супрамолекулярные скопления (аггреканы)

ГАГ подразделяют на 5 типов: • Хондроитин сульфат • Дерматан сульфат • Кератан сульфат • Гепарин ГАГ, ПГ и коллаген синтезируются хондроцитами

Роль гиалуроновой кислоты • Служит осью для агрегатов протеогликанов, которые наряду с коллагеном являются главными компонентами основного вещества хряща • В высоких концентрациях усиливает синтез протеогликанов и тормозит активность МП • В синовиальной жидкости выполняет роль любриканта • При достаточно высокой концентрации в суставной полости способна уменьшать проявления вторичного синовита за счет адсорбции на своих крупных молекулах ряда медиаторов воспаления

Хондропротекторы • Глюкозамина сульфат (Дона, Стопартроз) • Хондроитин сульфат (Структум, Структувит) • Глюкозамина сульфат + Хондроитин сульфат (Терафлекс, Артра, Кондро, Хондро) • Неомыляемые соединения авокадо и сои (пиаскледин) • Хондроитин-сульфат+пептиды (румалон, артепарон) • Экстракты животного происхождения (Цель Т) • Гиалуроновая кислота ( так называемые протезы синовиальной жидкости — ферматрон, синокрон, нолтрекс) • Многокомпонентные препараты (алфлутоп): гиалуроновая кислота, хондроитин– 6 -сульфат, хондроитин-4 -сульфат, дерматансульфат, кератансульфат, пептиды, аминокислоты, микроэлементы.
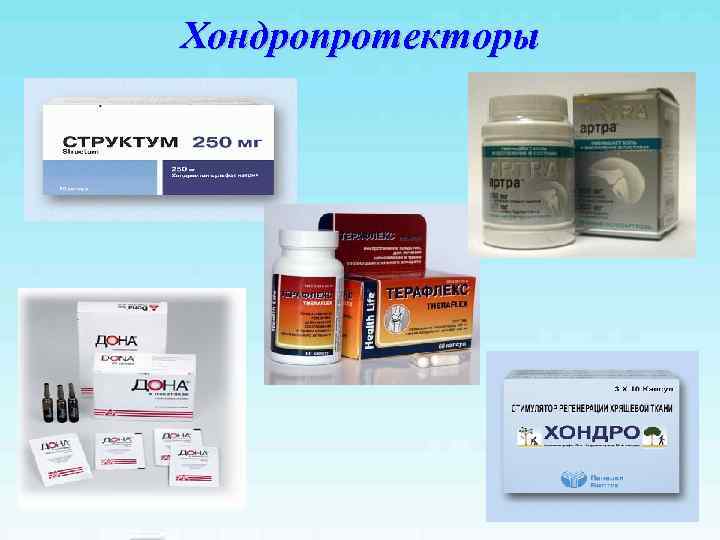
Хондропротекторы

ü при полиостеоартрозе: глубоко в/м по 10 мг (1 мл) Курс лечения — 20 инъекций ü При преимущественном поражении крупных суставов в/суставно по 1 — 2 мл. с интервалом в 3 -4 дня 5 -6 инъекций. Далее лечение продолжается в/м инъекциями в количестве – 20. Возможно параллельное назначение в/суставных и в/м инъекций ü При остеохондрозе: по 1 мл с каждой стороны ПДС, в/м паравертебрально 5 -6 введений на курс с интервалом в 3 -4 дня. Возможно сочетанное применение в/м и паравертебральных инъекций. Рекомендуется повторять курсы лечения 2 раза в год. ü Максимальная доза одномоментного введения 4 мл.
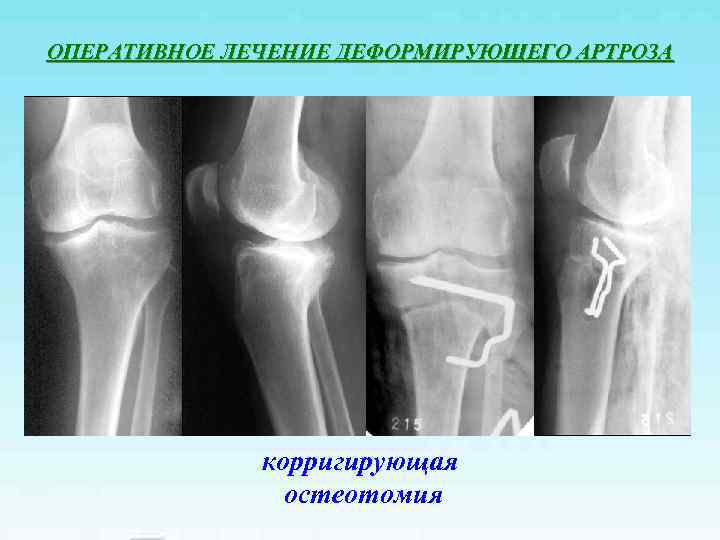
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ ДЕФОРМИРУЮЩЕГО АРТРОЗА корригирующая остеотомия
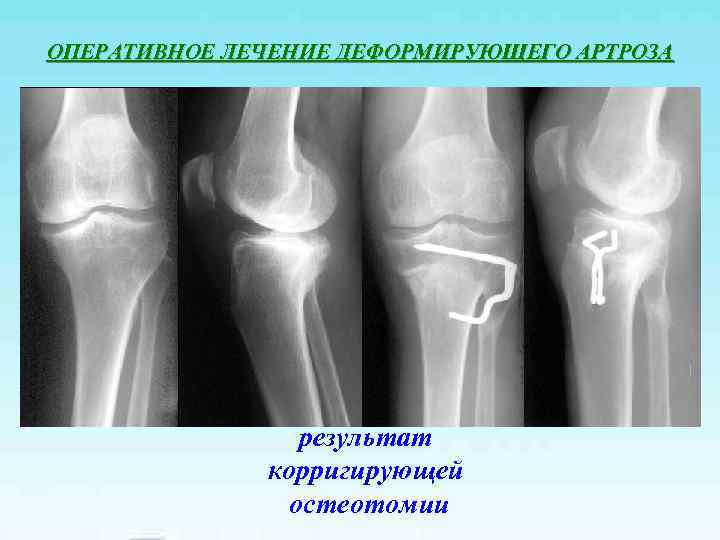
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ ДЕФОРМИРУЮЩЕГО АРТРОЗА результат корригирующей остеотомии
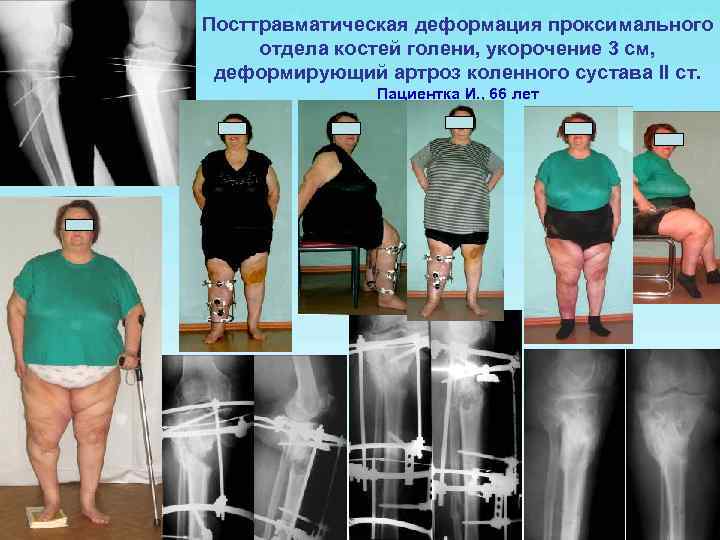
Посттравматическая деформация проксимального отдела костей голени, укорочение 3 см, деформирующий артроз коленного сустава II ст. Пациентка И. , 66 лет

ОДНОМЫЩЕЛКОВОЕ ЭНДОПРОТЕЗИРОВАНИЕ

ТОТАЛЬНОЕ ЭНДОПРОТЕЗИРОВАНИЕ
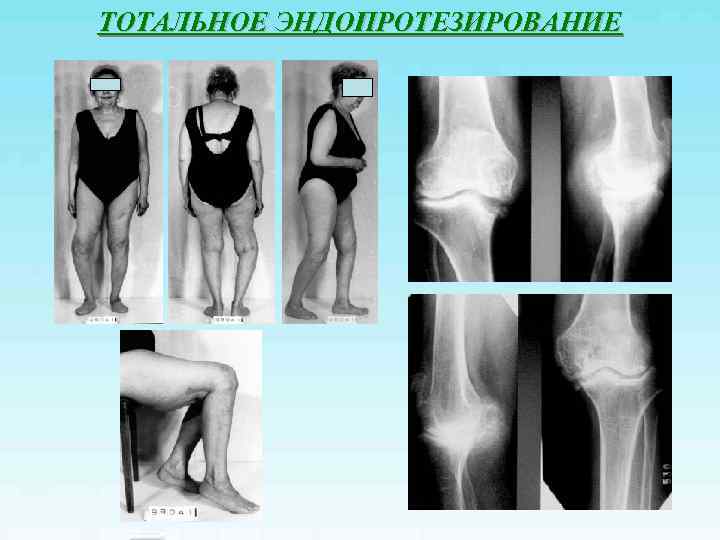
ТОТАЛЬНОЕ ЭНДОПРОТЕЗИРОВАНИЕ
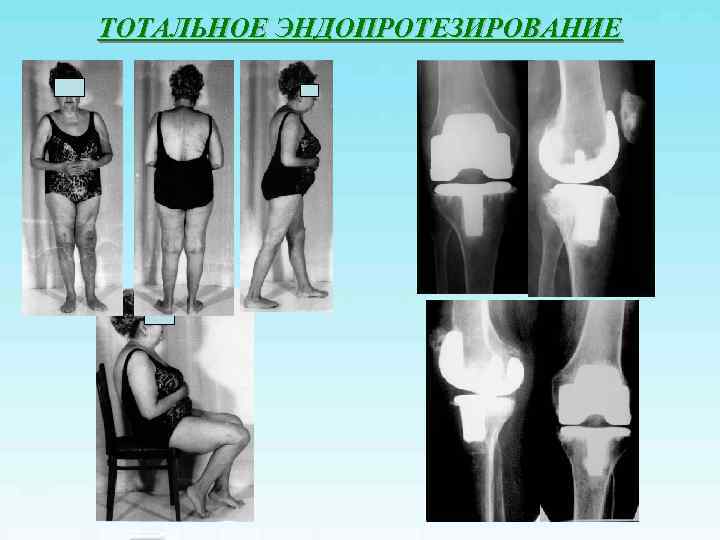
ТОТАЛЬНОЕ ЭНДОПРОТЕЗИРОВАНИЕ

БЛАГОДАРЮ ЗА ВНИМАНИЕ
Источник
Боль в переднем отделе коленного сустава
Под болью в переднем отделе коленного сустава подразумевают
боль, которая локализуется в переднем или центральном отделах коленного
сустава. В качестве причин можно рассматривать следующие состояния:
- Пателлофеморальный болевой синдром.
- Хондромаляция надколенника.
- Болезнь Осгуда-Шлаттера.
- Синдром Синдинга-Ларсена-Иогансона.
- Синдром синовиальной складки.
- Болезнь Гоффа.
- Повреждение суставного хряща.
- Онкология. Большинство пациентов будут
испытывать боль в области локализации опухоли. Боль может усиливаться во время
физической активности и часто дает о себе знать ночью. Костная масса вокруг
опухоли становится слабее, и в результате может произойти перелом кости. - Рассекающий остеохондрит.
- Пателлофеморальная нестабильность/подвывих.
- Стрессовый перелом надколенника. Стрессовый перелом
надколенника вызван либо усталостью в результате субмаксимальных стрессовых
нагрузок, либо недостаточностью, когда кость была ранее ослаблена из-за
физиологического стресса. Уменьшение амортизационной способности вследствие
повторяющихся нагрузок приводит к возникновению стрессового перелома. - Тендинит надколенника.
- Пателлофеморальный остеоартрит.
- Анзериновый бурсит коленного сустава. Анзериновая
сумка – это одна из множества сумок, окружающих коленный сустав, которая
располагается под гусиной лапкой. Пациенты анзериновым бурситом часто жалуются
на спонтанные боли и болезненность при пальпации нижнемедиальной поверхности
коленного сустава. - Тендинопатия четырехглавой мышцы бедра.
- Препателлярный бурсит.
- Синдром илиотибиального тракта.
Друзья, этот и другие вопросы будут подробно разбираться на семинаре «Диагностика и терапия проблем суставов нижних конечностей». Узнать подробнее…
Эпидемиология/Этиология
Этиология боли в переднем отделе коленного сустава (БПАКС) является
многофакторной и не вполне определенной из-за разнообразия симптомов,
локализации боли и уровня боли, испытываемой пациентом. Основными факторами
могут быть аномалии надколенника, мышечный дисбаланс или слабость, приводящие к
неправильному расположению надколенника при сгибании и разгибании коленного
сустава. Сюда также относится фактор чрезмерного использования и связанные с
ним состояния: тендинопатия, инсерционная тендинопатия, нестабильность
надколенника, хондральные и остеохондральные повреждения.
Характеристика/Клиническая картина
Нет четкого определения боли в передней части коленного
сустава, поскольку пациенты могут предъявлять различные симптомы. Возможны функциональный
дефицит, крепитация и/или нестабильность. В повседневной жизнедеятельности боль
часто возникает или усиливается при спуске по лестнице, приседании, нажатии
педали сцепления в автомобиле, ношении обуви на высоком каблуке или длительном
сидении с согнутыми коленями. Пациенты также могут ощущать нестабильность,
особенно при ходьбе вверх и вниз по лестнице или через пандусы. Люди с травмами
вследствие чрезмерного использования могут сообщать о чувстве нестабильности
или податливости, что вероятно связано с нейромышечной ингибицией,
обусловленной болью, мышечной слабостью, нестабильностью надколенника или
сустава.
Дифференциальная диагностика
- Отраженная боль из тазобедренного сустава,
например, поражение головки эпифиза бедренной кости. - Отраженная боль от подкожного нерва.
Методы диагностики
Тестирование коленного сустава (фото с семинара по лечению коленного сустава)
Оценка боли в переднем отделе коленного сустава является
сложной задачей, поскольку боль может быть неспецифической, а дифференциальная
диагностика довольно обширна. Это требует тщательного обследования, анализа
симптомов, глубокого знания связанных структур и типичных травм. Оценка роста и
развития молодых людей также имеет важное значение для установления диагноза.
Заболевания тазобедренного сустава и поясничного отдела позвоночника
могут провоцировать боль в колене и должны быть исключены.
Некоторые ключевые факторы, которые необходимо учитывать при
постановке диагноза:
- локализация боли, ее характер, начало и
продолжительность, как она себя проявляет при движении и в покое (по ночам),
факторы, усиливающие и уменьшающие боль; - травма (острая макротравма, повторяющаяся
микротравма, недавняя/отдаленная); - механические симптомы (блокирование,
нестабильность, ухудшение во время физической активности или после ее окончания); - симптомы воспаления, такие как утренняя
скованность, припухлость; - эффективность предыдущего лечения и текущий
уровень функциональной активности пациента: есть ли в анамнезе указания на подагру,
псевдоподагру, ревматоидный артрит или другие дегенеративные болезни суставов.
Применение методов инструментальной диагностики, таких как
ультразвук и магнитно-резонансная терапия, являются отличными способами
дифференциальной диагностики и выявления внутрисуставных патологий.
Таким образом, диагностика и выбор тактики лечения являются
достаточно трудоемкими процедурами. Европейская Реабилитационная Коллегия
разработала руководство, которое должно привести к упрощению выбора терапии и,
в конечном счете, улучшению результатов лечения.
Они предлагают следующие параметры оценки:
- Симптомы: (1) боль (расположение и тип) или (2) проблемы
нестабильности. - Конфигурация нижней конечности: (1) асимметричное
расположение надколенника, (2) высокий угол Q, (3) вальгусное колено, (4) рекурвация
коленного сустава, (5) пронация подтаранного сустава. - Положение надколенника: (1) высокое стояние
надколенника, (2) низкое стояние надколенника, (3) смещение надколенника, (4) наклон
надколенника, (5) ротация надколенника. - Мышцы и мягкие ткани: (1) гипотрофия медиальной
широкой мышцы бедра, (2) дисбаланс между медиальной и латеральной широкими
мышцами бедра, (3) слабость разгибателей коленного сустава, а также сгибателей
и абдукторов бедра, (4) натяжение медиального удерживателя надколенника, (5)
натяжение боковых мышечных структур, хамстрингов и/или прямой мышцы бедра. - Функция коленного сустава (боль и/или изменение
траектории движения надколенника): во время различных видов физической
активности, например, ходьба по лестнице, упражнения на степ-платформе и
приседания на одной ноге.
Для выявления пателлофеморальной боли у подростков и молодых
людей может быть использован опросник Kujala ((Anterior Knee Pain Scale (AKPS)),
который был разработан для пациентов с болью в переднем отделе коленного
сустава. Ittenbach и соавт. предполагают, что данный опросник является
высоконадежным (он показал хорошую ретестовую надежность), но все же он не без
ограничений, и необходимы дальнейшие исследования его применения вне
клинической среды и в общей популяции.
Функциональная шкала нижней конечности (Lower Extremity
Functional Scale (LEFS)) является дополнительным тестом для самооценки с целью анализа
трудностей, которые пациент испытывает во время физической активности. Эта шкала
менее специфична для пациентов с БПАКС, чем вышеописанный опросник AKPS,
однако, она также имеет высокую ретестовую надежность.
Оценка исходов
Функциональная шкала нижней конечности и опросник по боли в
передней части колена могут использоваться как для первоначального скрининга,
так и для обнаружения изменений в процессе лечения и даже после его окончания.
Выбор тактики лечения
При наличии костной аномалии или дисфункции удерживателя надколенника консервативное лечение может быть менее успешным. Тем не менее, оперативное лечение необходимо рассматривать лишь в том случае, когда лица с исправимыми анатомическими аномалиями потерпели неудачу при проведении консервативной терапии.
Физическая терапия
Техника мобилизации коленного сустава
Для достижения долгосрочных результатов сперва необходимо
корректировать постуральные нарушения и измененные двигательные паттерны, а уже
потом переходить к укрепляющей программе. При оценке функциональных нарушений и
компенсаторных паттернов следует тестировать всю нижнюю конечность. Значительные
расхождения в длине ног должны быть устранены, поскольку это является
провоцирующим фактором. Eng и соавт. считают, что для пациентов с БПАКС ортезирование
наряду с упражнениями дает лучшие результаты по сравнению с одними
упражнениями. Вместе с тем, любая программа упражнений и/или растяжек должна
быть индивидуализирована в зависимости от имеющихся симптомов и двигательных
дисфункций.
Если удерживатель надколенника напряжен и негативно влияет
на пателлофеморальный сустав, можно применять мануальные техники и тейпирование
колена по McConnell. Есть доказательства того, что тейпирование колена в
сочетании с упражнениями обеспечивает превосходное снижение боли по сравнению с
одними упражнениями. Такие методы лечения, как проприоцептивная тренировка, тейпирование
и ортезирование, лучше всего использовать в качестве дополнения к традиционной
физиотерапии – исследования показывают, что они не столь эффективны, когда
применяются в качестве монотерапии.
Улучшение эксцентрического мышечного контроля более
эффективно, чем концентрические упражнения. Причем упражнения в условиях
замкнутой кинематической цепи более функциональны и минимизируют нагрузку на пателлофеморальный
сустав. У пациентов с БПАКС наблюдается снижение силы разгибателей колена, а
также силы медиальной широкой мышцы бедра, хотя Witvrouw и соавт. пришли к
выводу, что медиальная широкая мышца бедра не может работать изолированно. Считается,
что причиной слабости медиальной широкой мышцы бедра является нервно-мышечная
дисфункция.
Длина хамстрингов, икроножной мышцы и прямой мышцы бедра, влияет
на пателлофеморальную механику. Тугие хамстринги приводят к повышению силы
реакции на уровне пателлофеморального сустава, поскольку в этом случае
четырехглавая мышца работает с большим усилием. Поэтому рекомендуется
регулярное растяжение хамстрингов.
Однако, согласно Mason и соавт, которые сравнили
эффективность упражнений на растяжку, упражнений на укрепление квадрицепсов и тейпирование
(изолированно и в комбинации), изолированная растяжка и укрепление квадрицепсов
привели к лучшим результатам, чем тейпирование. Они также пришли к выводу, что
сочетание этих методов рекомендуется в качестве первоначального подхода к
лечению пателлофеморальной боли, но дальнейшее индивидуализированное лечение
является более функциональным. Глобальное лечение также имеет важное значение.
