Дегенеративные болезни коленных суставов
Активные действия человека в окружающем мире обеспечиваются благодаря слаженной работе костно-суставного аппарата. Большую роль в этом играют коленные суставы. Их основная функция заключается в поддержании опоры и ходьбы, что предоставляет человеку свободу передвижения, возможность заниматься спортом, трудовой и повседневной деятельностью.
Коленный сустав ежедневно испытывает нагрузки, нередко превышающие прочность его структур. Травмы колена – частое явление в спорте и быту, они возникают как результат пренебрежения правилами безопасности или несчастного случая. Кроме того, многие люди страдают от хронических повреждений и заболеваний, которые приводят к дегенеративно-дистрофическим изменениям в тканях коленного сустава.
Анатомия
По своему строению коленный сустав относится к сложным сочленениям – в его формировании принимают участие суставные поверхности бедренной, большеберцовой кости и надколенника, окруженные общей капсулой. Стабильность и устойчивость соединению придают связки, образующие развитую сеть волокон, которые удерживают колено в анатомически правильном положении, предотвращая его смещение.
Важным компонентом сустава являются мениски, которые представляют собой эластичные хрящевые пластинки, расположенные между поверхностями соединяющихся костей. Присутствие медиального (внутреннего) и латерального (наружного) менисков позволяет правильно распределять нагрузку на большеберцовую кость. Такие хрящевые пластинки имеют полукруглую форму, состоят из тела, переднего и заднего рога. Благодаря им обеспечивается плотное прилегание суставных поверхностей, амортизация движений и дополнительная стабилизация колена.
Колено обладает достаточной прочностью и защищенностью от влияния внешних факторов, однако сильное или длительное механическое воздействие способно вызвать различные повреждения компонентов сустава.
Причины
Дегенеративно-дистрофические заболевания суставов являются распространенным явлением в среднем и пожилом возрасте. Однако, подобные изменения нередко встречаются и у молодых людей, активно занимающихся спортом (футболом, хоккеем, лыжами, легкой и тяжелой атлетикой). Этому способствует воздействие на коленный сустав следующих факторов:
- Травмы – ушибы, растяжения связок, переломы.
- Повышенная нагрузка на сустав (статическая и динамическая).
- Длительные неудобные позы (на корточках, с согнутыми коленями).
- Постоянная вибрация или сотрясение (при работе с движущимися механизмами).
- Избыточный вес.
- Воспалительные заболевания суставов (артриты).
- Обменно-метаболическая патология (подагра, гипотиреоз).
- Врожденные аномалии строения соединительной ткани (дисплазии).
При длительном воздействии повреждающего фактора развиваются дистрофические изменения в тканях – разволокнение, образование кист, размягчение, некроз и обызвествление. В дальнейшем это провоцирует вторичные нарушения в виде разрывов, ущемления менисков, что приводит к существенному ограничению двигательной функции сустава.
Разнообразие причин дегенеративной патологии колена требует профилактики травматизма и предупреждения суставного поражения при общих заболеваниях. Устранение факторов риска поможет не только провести более эффективное лечение патологии, но и вовсе избежать ее возникновения.
Симптомы
Дегенеративно-дистрофические болезни коленного сустава имеют схожее происхождение, но могут проявляться различными клиническими формами. В основном это зависит от вовлечения в патологический процесс определенных структур: менисков, суставных поверхностей и подлежащей костной ткани. Различают такие виды дегенеративной патологии колена:
- Менископатия.
- Остеоартроз.
- Кистозная перестройка.
- Асептический остеонекроз.
Заболевания имеют общие черты в симптоматике, однако характеризуются специфическими изменениями в тканях, определяемыми при дополнительном обследовании. Многое в развитии той или иной патологии может сказать механизм повреждения, ставшего толчком к развитию дистрофических процессов. Это можно выяснить при расспросе пациента о тех обстоятельствах, которые предшествовали заболеванию.
К общим признакам дегенеративной патологии коленного сустава относят:
- Боли в колене, усиливающиеся при нагрузке.
- Ограничение движений.
- Деформация сустава.
Поскольку такие изменения имеют хронический характер, они развиваться постепенно, сопровождаясь поначалу стертой клинической картиной. Появление слабых симптомов может не обращать на себя внимание, создавая у пациента ложное впечатление о незначительности патологии или ее преходящем характере. Однако по мере прогрессирования болезни проявления становятся все более выраженными, появляются осложнения.
Чтобы избежать опасных последствий и вовремя начать терапию, нужно при первых же симптомах обратиться к врачу.
Менископатия
Хроническая менископатия развивается при частых травмах коленного сустава и постоянной нагрузке, что распространено среди бегунов, футболистов и тяжелоатлетов. В большинстве случаев характерно повреждение медиального мениска. Дистрофические процессы снижают эластичность хрящевой ткани, из-за чего повышается риск разрывов тела, переднего или заднего рога.
После стихания реактивного воспаления, вызванного травмой, боль становится периодической, приобретает тупой ноющий характер. В области медиального или латерального мениска формируется уплотнение, которое можно прощупать соответственно с наружной или внутренней стороны суставной щели. Наблюдается ограничение движений, особенно ротационных, возникает болезненность при боковой нагрузке на голень.
При разрывах заднего рога происходит нарушение сгибания конечности, а в случае повреждения переднего – разгибания, что обусловлено их смещением в полость сустава и блокировкой движений. Наблюдается боль при попытке стать на ногу, ощущаются щелчки в колене. Дегенеративное повреждение внутреннего мениска нередко сопровождается скоплением жидкости в полости сустава, что приводит к увеличению его в размерах, усилению боли и значительному ухудшению подвижности.
Дегенеративные повреждения менисков – серьезная патология, которая требует своевременного лечения. Это позволит избежать потери функции сустава и развития контрактур.
Остеоартроз
Деформирующий артроз коленного сустава часто рассматривается как спутник старения, а также следствие травм и обменных нарушений. Патология распространена среди женщин постменопаузального возраста, в организме которых наблюдается недостаток эстрогенов.
В патологический процесс при стеоартрозе вовлекается не только хрящ, но и подлежащая костная ткань, связки, синовиальная капсула, сухожилия и мышцы. При этом наиболее характерными симптомами будут:
- Утренняя скованность.
- «Стартовые» боли, возникающие в начале движения, а затем и в покое, усиливаясь при нагрузке.
- Ощущение хруста и трения в коленях.
- Деформация суставов.
- Затруднения при ходьбе, подъеме по лестнице, вставании с кровати.
Нередко остеоартроз сопровождается синовиитом – воспалением суставной капсулы. В этом случае наблюдается усиление боли, скованности, отечность колена. Может формироваться так называемый симптом «суставной мыши», когда участок синовиальной оболочки ущемляется между хрящевыми поверхностями. В свою очередь, это провоцирует сильную боль и блокировку сустава.
Остеоартроз является частой причиной инвалидности, приводя к значительной утрате функциональных возможностей и снижению качества жизни человека.
Кистозная перестройка
В результате локального воздействия выраженных нагрузок происходит образование в подхрящевой костной ткани кист – полостей, заполненных жидкостью. Наиболее часто это происходит в области медиального мыщелка бедренной кости. Нередко патология скрывается под маской деформирующего артроза, что создает трудности в диагностике.
Начало заболевания, как правило, незаметное. Возникает незначительная боль, которая может усиливаться при нагрузке. Со временем наблюдается нерезкое ограничение подвижности. Процесс может осложняться некрозом костной ткани, патологическими переломами, прорывами кист в полость сустава и гемартрозом. При этом происходит усиление болевого синдрома, возникают явления артрита, повышается температура тела. Ограничения движений в колене становятся выраженными, наблюдаются атрофии мышц.
Асептический остеонекроз
Заболеванию подвержены не только взрослые, но и дети. В последнем случае асептический остеонекроз известен под названием остеохондропатии, при которой хрящевая и костная ткань имеет способность к восстановлению.
На ранних стадиях заболевание сопровождается нерезкими болями и небольшими функциональными ограничениями. Со временем костная ткань разрушается, формируются патологические переломы, выраженные деформации коленного сустава. У взрослых не происходит регенерации поврежденных участков, формируются дегенеративные изменения хряща, а поэтому патология протекает гораздо тяжелее, чем остеохондропатия. Это приводит к значительным функциональным нарушениям.
Учитывая различные варианты дегенеративной патологии коленного сустава и схожесть их симптоматики, необходимо проводить тщательное дифференцирование указанных нарушений.
Диагностика
Для подтверждения диагноза используют инструментальные методы обследования. Они позволят выявить характерные для каждого заболевания признаки и наглядно оценить степень развития патологии. Наиболее часто пользуются возможностями таких методов:
- Рентгенографии.
- Магнитно-резонансной томографии.
- УЗИ суставов.
- Артроскопии.
При менископатиях наилучший результат получают с использованием томографии, УЗИ и артроскопии. Рентгенография имеет широкое распространение при выявлении нарушений в костных структурах.
Лечение
Дистрофически-дегенеративные процессы в тканях требуют упорного и длительного лечения. Для достижения максимальной эффективности необходимо использовать весь комплекс традиционных средств. Характер патологии и степень ее развития определяют возможность применения консервативных или хирургических методов. Таким образом, при указанных заболеваниях рекомендуют:
- Прием медикаментов.
- Физиотерапию.
- ЛФК и массаж.
- Операцию.
Во всех случаях нужно уменьшить нагрузку на пораженные суставы – снизить вес, ходить с тростью или на костылях. При менископатиях с отрывами переднего или заднего рога, тяжелых формах кистозной перестройки и асептического некроза существует необходимость иммобилизации конечности гипсовой повязкой или ортезом. Кроме того, в случае ущемления мениска проводят вытягивание конечности (аппаратную тракцию) для устранения блокировки. Если в полости сустава скопилась жидкость или кровь, то рекомендуют лечебную пункцию с удалением патологического содержимого и одновременным промыванием антисептиками.
Каждый из методов имеет свои преимущества при различных заболеваниях, однако наилучшие результаты показывает комбинированное лечение. Назначение конкретных средств производится в строгом соответствии с показаниями.
Медикаментозное лечение
Использование лекарственных средств при дегенеративной патологии колена призвано уменьшить выраженность симптомов, ликвидировать воспаление, создать условия для восстановления нормальной структуры костной и хрящевой ткани. Это становится особенно актуальным при обострении процесса, когда необходимо быстро купировать боль, снять мышечный спазм и отечность тканей. Применяют такие лекарственные средства:
- Противовоспалительные и обезболивающие (диклофенак, мелоксикам, нимесулид).
- Противоотечные (L-лизина эсцинат).
- Гормоны (дипроспан, гидрокортизон).
- Миорелаксанты (мидокалм).
- Хондропротекторы (хондроитина и глюкозамина сульфат, гиалуроновая кислота).
- Препараты кальция и витамина D.
Наиболее выраженный эффект оказывает внутрисуставные инъекции, когда медикаменты сразу поступают в патологический очаг и не оказывают общих побочных эффектов на организм. Рекомендуют введение дипроспана, препаратов гиалуроновой кислоты. В последующем можно принимать таблетированные формы, втирать в колено лекарства в виде мази или геля.
Принимать препараты в домашних условиях необходимо в строгом соответствии с рекомендациями лечащего врача. Самостоятельно менять дозы и курс приема недопустимо.
Физиотерапия
Назначение физиопроцедур при менископатиях возможно только после устранения ущемления или заклинивания в колене. Некоторые из методик можно применять еще на этапе иммобилизации, когда сустав покрыт гипсовой повязкой, что ускорит восстановление поврежденных тканей. Наилучший эффект наблюдается при использовании таких методик физиотерапии:
- Электрофорез.
- Ультразвуковое и лазерное лечение.
- Магнитотерапия.
- Волновая терапия.
- Парафино- и грязелечение.
- Бальнеотерапия.
Физические методы воздействия помогают снизить боль, улучшить циркуляцию крови в пораженных участках, а также стимулировать их заживление. Необходимо пройти несколько курсов для того, чтобы закрепить эффект и сделать его более стойким.
Лечебная гимнастика и массаж
Большое значение в лечении дегенеративных заболеваний коленного сустава отводится лечебным упражнениям и массажу. Это основано на том, что восстановление хрящевой и костной ткани происходит быстрее под воздействием адекватной нагрузки. Кроме того, выполнение гимнастики позволяет предупредить контрактуры и вернуть утраченный объем движений.
На этапе иммобилизации выполняют упражнения для неповрежденных отделов конечности, а после снятия гипсовой повязки – и для больного сустава. Постепенно наращивая нагрузку, переходят к гимнастике с утяжелением и тренажерами.
Оптимальный комплекс упражнений подберет врач ЛФК. Их необходимо выполнять регулярно в домашних условиях.
Операция
Хирургическое вмешательство требуется при тяжелых менископатиях, выраженном остеонекрозе, больших кистозных образованиях или развитии осложнений. В основном используют артроскопические методики, когда операция проводится под видеоконтролем с использованием микроинструментов.
Если произошел отрыв рога медиального или латерального мениска, выполняют резекцию указанного участка. В случае разрыва фиксирующих связок их сшивают, а при полностью нежизнеспособном мениске его удаляют с возможностью замены искусственным имплантом.
Лечение дегенеративной патологии колена необходимо проводить как можно раньше, пока не сформировались стойкие нарушения. Четкое выполнение врачебных рекомендаций позволит достичь максимального результата.
Мениск, мениск коленного сустава — СпортКлиника
Источник
Боль в коленях — проблема, с которой сталкиваются многие люди. Часто пациенты покидают врачебный кабинет с диагнозом «гонартроз». Что это такое? Недуг связан с дегенеративными изменениями коленных суставов, а при отсутствии лечения может закончиться инвалидностью. Именно поэтому стоит разобраться с основными причинами и симптомами заболевания.
На какие признаки нужно обратить внимание? Когда необходима помощь врача? Какие методы лечения предлагает современная медицина? Существуют ли эффективные профилактические мероприятия? Ответы на эти вопросы интересуют многих пациентов, столкнувшихся с подобной проблемой.
Гонартроз — что это такое?
Многие пациенты обращаются к врачу с жалобами на постоянные боли в коленях. Существует множество причин появления дискомфорта, включая и гонартроз. Что это такое? Это заболевание дегенеративно-дистрофического характера, которое поражает коленные суставы. Кстати, его возникновение не связано с воспалительным процессом. Другое название патологии — остеоартроз коленей.
Согласно статистике, гонартроз по распространению занимает первое место среди всех заболеваний коленных суставов (в 53% случаев диагностируют именно эту патологию).
Дистрофический процесс, как правило, развивается на фоне нарушений кровообращения. Ухудшается трофика хрящевых тканей сустава, что и провоцирует деструктивные изменения. Хрящевое покрытие суставных поверхностей истончается, стирается, растрескивается, а затем и вовсе исчезает. Кости внутри сустава обнажаются (частично или полностью). Разумеется, это не может не сказаться на самочувствии человека. Костные поверхности трутся во время ходьбы, что сопровождается болью — сустав постепенно теряет свои основные функции.
Наряду с этим, наблюдается усиленный синтез костного вещества и образование остеофитов на суставных поверхностях. Нередко костные осколки попадают внутрь суставной полости, полностью обездвиживая колено. Синовиальная оболочка постоянно подвергается раздражению, а это может спровоцировать воспалительный процесс.
Первичный гонартроз и его причины
Подобное дегенеративно-дистрофическое заболевание коленного сустава может быть первичным. В таких случаях определить причины не всегда возможно. Согласно статистике, патология чаще всего диагностируется у пожилых людей. Подобное явление медики связывают с возрастными изменениями соединительных тканей.
К факторам риска относят и метаболические расстройства. Замечено, что гонартроз чаще развивается у пациентов, страдающих от ожирения. Некоторые ученые утверждают, что заболевание связано с наследственностью. К факторам риска относят длительный прием гормональных лекарств, заболевания эндокринной системы, врожденные анатомические особенности. На сегодняшний день ни одна из этих гипотез не имеет официального подтверждения.
Заболевание, как правило, начинается с поражения одного колена, но процесс всегда переходит на другое. Таким образом, врожденный гонартроз практически всегда является двухсторонним. Спровоцировать начало дегенеративного процесса могут повышенные физические нагрузки (это профессиональная болезнь футболистов, теннисистов, гимнастов, легкоатлетов).
Вторичные формы заболевания
У многих пациентов диагностируется вторичный гонартроз. Что это такое и в чем его особенность? Подобная форма заболевания не является самостоятельной, а развивается на фоне других патологий. Врач практически всегда может определить причину появления дегенеративного процесса. К факторам риска относят:
- Воспалительные заболевания суставов (включая артриты), образование опухолей в суставной полости.
- Неправильно проведенная или поздно начатая терапия при воспалительных поражениях коленных суставов.
- Травмы, включая разрывы связок, переломы, повреждение мениска, вывихи, кровоизлияние в суставную полость.
- Гонартроз может быть результатом ранее проведенной операции на колене.
В большинстве случаев патология поражает сустав лишь одной конечности (правосторонний или левосторонний гонартроз).
Основные симптомы

Можно ли самостоятельно диагностировать гонартроз? Симптомы заболевания зависят в первую очередь от стадии его развития. К сожалению, на начальных этапах заподозрить наличие проблемы практически невозможно.
Патология прогрессирует медленно. Сначала появляется лишь легкий дискомфорт, который многими больными воспринимается как обычная усталость. В дальнейшем появляются боли. Сначала они легкие, практически незаметные. По мере развития недуга болезненность становится более выраженной — она возникает во время длительных прогулок, на фоне физической активности.
Многие пациенты отмечают скованность в коленном суставе — конечность трудно полностью согнуть или разогнуть. Характерным симптомом остеоартроза является так называемая стартовая боль: для того, чтобы избавиться от дискомфорта, человеку нужно «расходиться».
Есть и другие признаки гонартроза, на которые стоит обратить внимание. Многие пациенты отмечают спазмы в икроножных мышцах, возникающие в ночное время. Это, конечно, сказывается на качестве сна.
Иногда в полости сустава начинает скапливаться жидкость, в результате чего колено отекает, значительно увеличивается в объеме. К осложнениям недуга можно отнести и воспаление синовиальной оболочки, которое сопровождается повышением локальной температуры, покраснением кожи.
Из-за боли изменяется походка человека. Сначала появляется хромота, но по мере развития болезни пациент и вовсе теряет способность передвигаться самостоятельно. На последней стадии развития недуга боль присутствует постоянно, даже в состоянии полного покоя.
Степени гонартроза
Недуг развивается постепенно. В современной медицине принято выделять три стадии:
- Гонартроз 1 степени. На начальных стадиях заболевание проявляется лишь небольшим дискомфортом. Пациенты отмечают быструю утомляемость конечности, а также периодическое появление характерного хрустящего звука при сгибании и разгибании (крепитации). Гонартроз 1 степени трудно заметить во время рентгенологического обследования: на снимке видно лишь небольшое сужение суставной щели. Серьезные ухудшения и внешние симптомы отсутствуют, поэтому больные редко обращаются за помощью на этом этапе.
- Гонартроз 2 степени. Изменения становятся более выраженными. Пациенты жалуются на боли, которые возникают после физических нагрузок, длительной ходьбы. Хрустящие звуки появляются все чаще, больной не способен полностью согнуть или разогнуть ногу. Гонартроз 2 степени сопровождается значительным сужением щели сустава и ростом остеофитов, что можно обнаружить с помощью рентгена. Часто на фоне недуга наблюдается постепенная атрофия четырехглавой мышцы бедра.
- Гонартроз 3 степени. На этой стадии наблюдаются серьезные нарушения. Болезненность усиливается и присутствует не только во время физической активности, но и в состоянии покоя. Нередко в области пораженного колена образуется отек, а кожа вокруг него становится горячей на ощупь. Гонартроз 3 степени сопровождается активным ростом остеофитов. Кусочки костных наростов нередко откалываются и попадают в суставную полость, таким образом «заклинивая» сустав, что сопровождается резкой болью. На этом этапе пациент может вовсе потерять возможность самостоятельно передвигаться. На рентгеновском снимке четко просматривается изменение оси сустава, сужение щели, наличие остеофитов.
Диагностические мероприятия
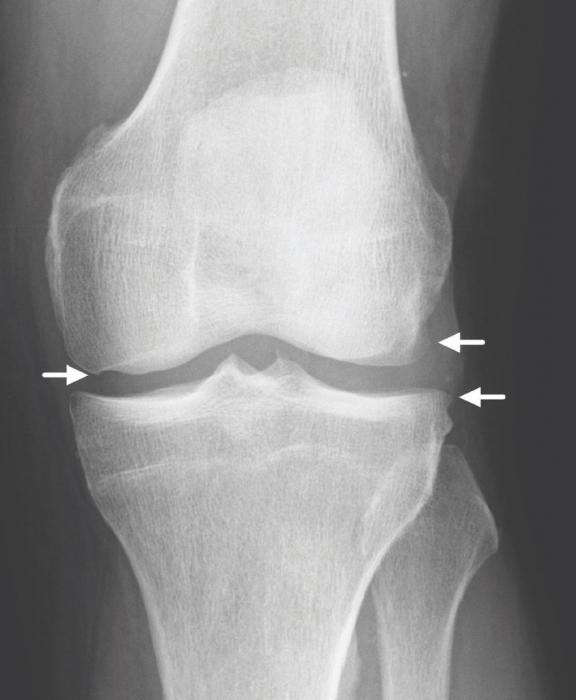
Только после тщательного осмотра и обследований врач может поставить подобный диагноз. Гонартроз — недуг, который требует комплексной диагностики. Для начала специалист осматривает пораженный сустав и собирает анамнез. Проводиться углометрия — процедура, которая дает возможность определить подвижность конечности под различными углами.
Пациент обязательно сдает кровь на анализ. Во время лабораторного исследования определяется скорость оседания эритроцитов и формула крови больного (это дает информацию о наличии воспалительного процесса и других изменений в организме). Проводится и биохимический анализ крови.
На сегодняшний день основным диагностическим методом является рентгенологическое исследование. На снимках можно увидеть сужение суставной щели и определить наличие костных наростов. К сожалению, на начальных этапах развития недуга увидеть изменения удается не всегда. Поэтому пациентам дополнительно назначают УЗИ коленного сустава.
Наиболее информативным методом является магнитно-резонансная томография. Такая процедура дает возможность тщательно изучить строение сустава и заметить любые, даже малейшие изменения в структуре хрящевых тканей. К сожалению, это дорогостоящее обследование, да и оборудование для его проведения есть не везде.
Гонартроз коленного сустава: лечение
После диагностики врач составит схему терапии. Лечение зависит от степени развития гонартроза и наличия осложнений. Чаще всего используются следующие виды медикаментов:
- Нестероидные противовоспалительные препараты («Ибупром», «Нурофен») снимают отек, обеспечивают быстрое обезболивание, замедляют развитие воспалительного процесса.
- Гормональные стероидные лекарства используются при выраженном воспалении. Их, как правило, вводят внутрь суставной полости. Средства обладают выраженными обезболивающими свойствами, но и побочные реакции на фоне их применения наблюдаются часто.
- Антиферментные лекарства, которые помогают предотвратить дальнейшее разрушение суставов («Гордокс», «Контрикал»).
- Хондропротекторы — натуральные средства, которые содержат вещества, необходимые для синтеза хрящевых тканей.
- Согревающие и противовоспалительные мази помогают унять боль, устранить отек. К перечню эффективных лекарств относят «Фелоран», «Финалгон», «Никофлекс», «Фастум-гель».
- Сосудорасширяющие лекарства («Трентал», «Кавинтон») улучшают кровообращение, нормализуют трофику околосуставных тканей.
- Необходим прием специальных средств для укрепления сосудистых стенок («Аскорутин»).
- Недуг часто сопровождается спазмами мышц. Для устранения излишнего напряжения могут быть применены спазмолитики, в частности, «Тизалуд», «Но-шпа», «Мидокалм».
- Введение гиалуроновой кислоты в полость сустава на сегодняшний день является одной из самых прогрессивных методик. Это вещество является компонентом синовиальной жидкости и хрящевого покрытия, поэтому его использование не сопряжено с отторжением или побочными реакциями. Такая процедура помогает снять боль, устранить трение суставных поверхностей, смягчить движения конечности.
Эффективные физиотерапевтические процедуры
Медикаментозное лечение обязательно дополняется физиотерапией. Перечень эффективных процедур во многом зависит от степени и формы заболевания. Но стоит понимать, что подобная терапия уместна только во время ремиссии. При обширном воспалении процедуры противопоказаны.
Неплохие результаты дает электрофорез с лекарственными препаратами («Бишофит», «Димексид»). Терапия положительно сказывается на состоянии мышц, снимает спазмы, ускоряет процесс рассасывания спаек и контрактур. В большинстве случаев курс включает в себя 20 процедур.
К эффективным методам относят ультразвуковое лечение, магнитотерапию, воздействие микроволн на пораженный сустав, парафиновые аппликации. Пациентам с гонартрозом показано санаторно-курортное лечение, которое обязательно должно включать в себя грязевые процедуры, прием радоновых и сероводородных ванн. Неплохие результаты дает массаж и мануальная терапия.
Лечебная гимнастика при поражении коленного сустава
Упражнения при гонартрозе крайне важны, ведь помогают сохранить подвижность суставов. Кроме того, лечебная физкультура укрепляет мышцы и связки, улучшает кровообращение и питание сустава.

Сразу же стоит сказать, что подбирать упражнения может только специалист. Вот некоторые из самых эффективных:
- Стоя, слегка наклонитесь и положите руки на колени. Слегка согните ноги и начинайте выполнять небольшие круговые движения коленными суставами (сначала в одну, затем в другую сторону). Нужно сделать не менее 20 повторений.
- Лягте на пол и постарайтесь полностью выпрямить ноги. Теперь поднимите ногу вверх (старайтесь не сгибать) и сразу же опустите вниз. Повторите по 10 раз для каждой конечности.
- Сядьте на пол, согните ноги и подтяните колени к груди. Теперь постарайтесь полностью выпрямить ноги, не открывая пятки от пола. Теперь снова медленно подтяните их к груди.
Помните, что во время занятий нужно избегать упражнений, которые предусматриваю слишком сильную нагрузку на пораженный сустав. Откажитесь от прыжков, бега, резких махов ногами. Движения не должны делаться через силу. Если какое-то упражнение сопровождается болью, от него стоит отказаться.
Когда необходимо оперативное вмешательство?
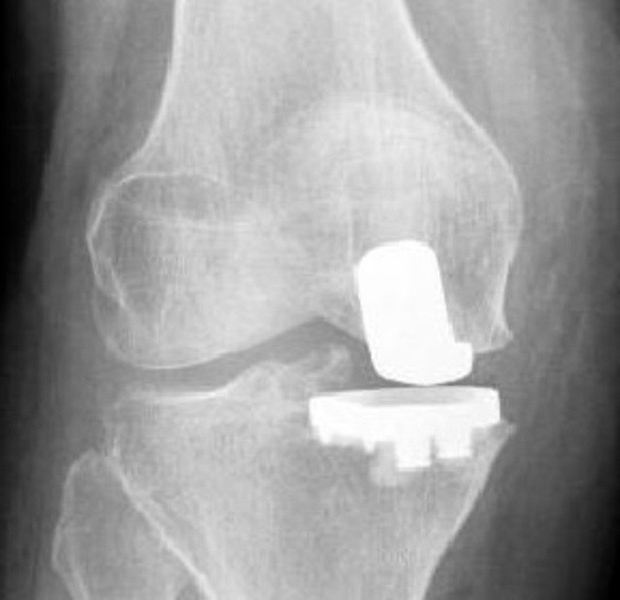
Ни в коем случае не стоит игнорировать гонартроз коленного сустава. Инвалидность — результат, к которому неизбежно приведет отказ от лечения. Дело в том, что на более поздних стадиях развития заболевание уже не поддается консервативной терапии. Единственным выходом в данной ситуации является хирургическое вмешательство.
Только врач может принимать решение о том, каким именно способом лечить гонартроз. Операция по эндопротезированию на сегодняшний день дает наиболее стойкие результаты. Это сложная процедура, которая под силу далеко не каждому хирургу. Более того, после операции пациента ждет длительный период реабилитации. Тем не менее протез обеспечивает подвижность конечности в суставе. В большинстве случаев следующая процедура проводится через 15-20 лет.
Эндопротезирование сопряжено с некоторыми рисками. Всегда существует вероятность отторжения имплантата. К перечню осложнений можно отнести парез малоберцового нерва, некроз кожных тканей, тромбоз бедренной артерии.
Несмотря на возможные риски, внедрение протеза является единственным действительно эффективным методом хирургического лечения. Существуют и другие техники, которые, к сожалению, не дают желаемого результата. Например, артродез — процедура, которая предусматривает полное удаление хрящевой ткани с суставных поверхностей. Такая операция не позволяет сохранить функции коленного сустава.
Околосуставная остеотомия предусматривает искусственное закрепление костей под другим углом. Процедура очень сложная и проводится редко.
Альтернативные методы лечения
Есть и другие способы терапии, которые применяются при таком заболевании, как гонартроз коленного сустава. Лечение может включать в себя некоторые альтернативные процедуры. В частности, популярностью пользуется оксигенотерапия. С помощью специального оборудования в полость сустава вводят кислород. Это позволяет унять боль и снять отек. Конечно, это лишь способ борьбы с симптомами, ведь процедура не может остановить дегенеративный процесс.
Внутрисуставная лазеротерапия — еще одна сравнительно новая методика. Через иглу в полость сустава вводят волновод. Лазерная коррекция помогает восстановить подвижность сустава, но только если речь идет о начальных стадиях развития заболевания. К сожалению, оборудование, равно и как сама процедура, стоит очень дорого.
Для снятия воспаления может быть использован ортокин, который представляет собой сыворотку, созданную из крови пациента. Многообещающим считается метод лечения стволовыми клетками, которые имплантируются на суставные поверхности. Таким образом можно восстановить хрящевые ткани. Но, опять же, терапия дорогостоящая и проводится лишь в некоторых клиниках Германии.
Профилактика гонартроза
Это серьезное заболевание, поэтому стоит тщательно следить за состоянием здоровья. Физическая активность необходима для нормальной работы суставов. А еще это прекрасная профилактика ожирения. С другой стороны, профессиональным спортсменам рекомендуется избегать травматических упражнений. При наличии ушибов, разрывов связок, повреждений наколенника нужно обязательно обратиться за помощью, полностью пройти курс лечения и реабилитации.
Важную роль играет и питание — рацион должен быть сбалансированным, содержать достаточное количество минералов, витаминов и прочих веществ, необходимых для нормальной трофики хрящевых тканей. Людям старше 35 лет рекомендуется периодический прием хондропротекторов (для профилактики). При появлении любого дискомфорта или болей в коленях нужно обращаться к врачу.
Источник
