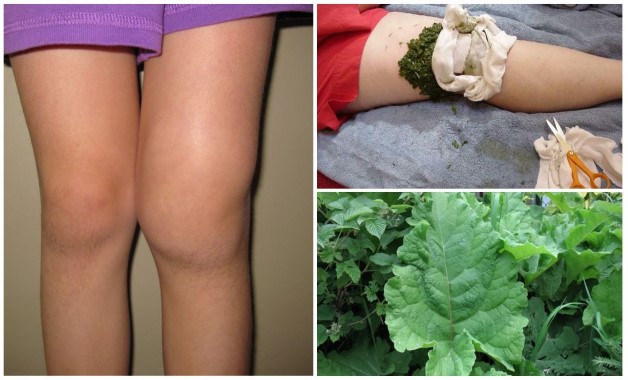
Дефект в коленном суставе
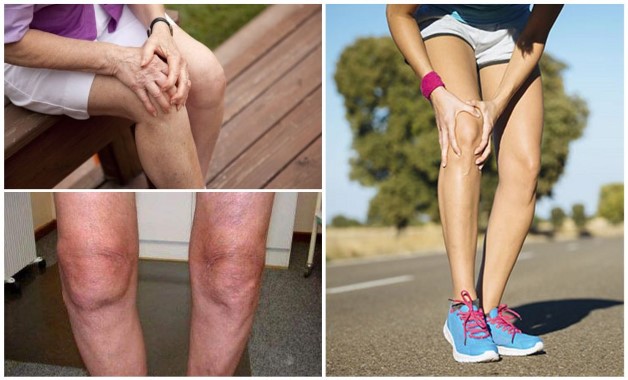
Деформирующий артроз коленного сустава в медицине носит название гонартроз. Заболевание прогрессирует постепенно и поражает хрящевую ткань. Возникает независимо от пола и возраста человека. По мере прогрессирования заболевания изменяется нормальное положение сустава, происходит его смещение, которое вызывает вальгусную (Х-образную) и варусную (О-образную) постановку нижних конечностей. Своевременное лечение может остановить разрушительные процессы и сохранить подвижность и красоту ног.
Содержание:
- Причины патологии
- Классификация заболевания
- Симптомы
- Лечение
- ЛФК
- Самомассаж
- Диета
По международному классификатору болезней МБК 10 заболеванию присвоен код М17. Артроз коленного сустава поражает хрящевую ткань, которая служит амортизационной прокладкой между сочленениями костей. Ее истончение и разрушение приводит к трению костных структур, образованию остеофитов. Это доставляет человеку боль, ограничивает движения, приводит к хромоте и инвалидности.
Причины патологии
Основной причиной болезни становится недостаток питательных веществ в хрящевой ткани. На развитие процесса могут повлиять травмы, избыточный вес, некоторые инфекционные заболевания и расстройства эндокринной системы.

Заболевание может носить идиопатический, посттравматический и вторичный характер. В первом случае врачи не могут установить причину болезни. Считается, что разрушительные процессы возникают из-за наследственности или изменении гормонального фона. Посттравматический гонартроз развивается из-за воспаления и травмирования коленного сустава. Причиной становятся переломы, ушибы, растяжения, перегрузка, разрыв связок.
Вторичный деформирующий артроз коленного сустава возникает по следующим причинам:
- избыточный вес;
- хронический ревматоидный артрит;
- специфические инфекционные заболевания;
- сахарный диабет;
- длительное отсутствие движений;
- врожденные дефекты (дисплазия, вальгусная или варусная деформация).

На заметку. Чаще гонартроз развивается из-за совокупности факторов. В повышенной зоне риска спортсмены, люди, страдающие ожирением и ревматоидным артритом.
Классификация заболевания
По месту поражения гонартроз бывает односторонним (правого или левого коленного сустава) и двухсторонним (при поражении обеих конечностей).
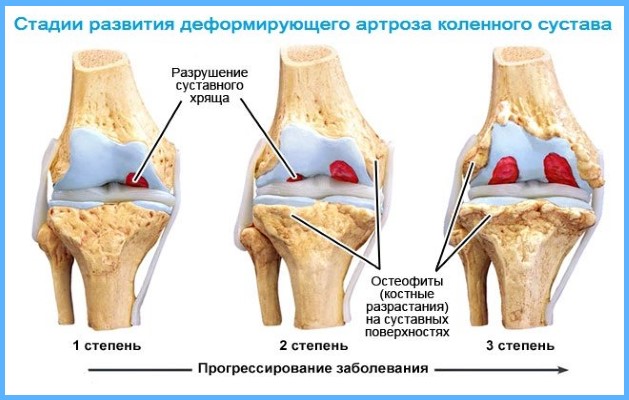
В зависимости от клинических проявлений и степени разрушения хрящевой ткани деформирующий артроз разделяют на 3 степени:
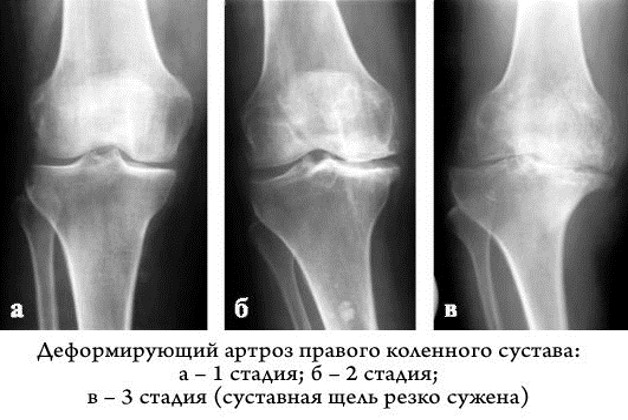
- На 1 степени хрящевая ткань теряет свою эластичность, ее структура становиться рыхлой. При движении маленькие частички слущиваются с поверхности и попадают в суставную область. После длительной ходьбы возникает дискомфорт и ощущение тяжести в колене. Сустав не деформирован.
- На 2 степени гонартроза происходит истончение хряща, кости начинают соприкасаться друг с другом, трение вызывает разрастание костных наростов (остеофитов). Болевые ощущения после длительной ходьбы ярко выражены, при движении можно услышать хруст, появляются «стартовые боли». Человек испытывает проблемы с разгибанием и сгибанием ноги.
- На 3 степени боль носит постоянный характер, движения ограничены. На рентгеновском снимке суставная щель практически не видна, по краям костных площадок располагаются массивные остеофиты. При движении шипы откалываются и попадая в суставной просвет блокируют колено, вызывая мучительные боли. Движения ограничены или отсутствуют. Происходит вальгусная или варусная деформация.
Дальше человеку грозит полное обездвиживание ноги, постоянная боль, инвалидизация. Остановить разрушительные процессы можно на ранней степени заболевания. На последней проводят операцию по замене коленного сустава.
Симптомы
Заболевание развивается постепенно и на начальной стадии не вызывает тревогу у пациента. Клиническая картина практически не заметна, что затрудняет постановку диагноза. Симптомы деформирующего артроза начинают появляться на 2 степени болезни, когда хрящевая ткань значительно уменьшилась.
Признаки, на которые необходимо обратить внимание:
- дискомфорт в колене при длительных нагрузках;
- прекращение болевых ощущений после отдыха;
- хруст при движении;
- «стартовые» боли, которые пропадают через несколько минут;
- скованность сустава;
- опухоль колена;
- боль, переходящая в голень;
- ограничение подвижности.
Важно. При появлении любых симптомов необходимо обратиться к врачу, пройти обследование и лечение. Необратимый процесс можно остановить на ранней степени болезни.
Лечение
Терапию назначают после установки точного диагноза. Информативным методом является рентгенография сустава. Для исключения других заболеваний пациент сдает анализы крови. Консервативные методы применяют на 1 и 2 степени болезни.
Главной задачей терапии является:
- купирование болей;
- улучшение кровообращения;
- повышение амплитуды движений;
- предотвращение разрушительных процессов.
Медикаментозное лечение сочетают с мануальной терапией, физиопроцедурами, лечебной гимнастикой. Для разгрузки сустава используют специальную трость, ортопедические наколенники и обувь.
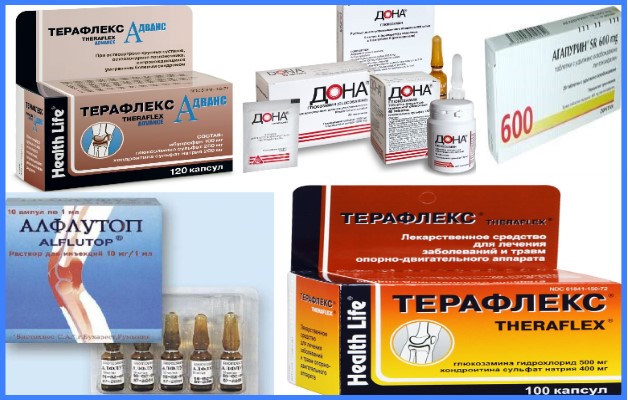
Медикаментозная терапия
Лечение начинают с купирования болевого синдрома. Для этого назначают нестероидные противовоспалительные средства (НПВС). Лекарства обладают обезболивающим действием и снимают отеки тканей. Наиболее эффективные: Диклофенак, Ибупрофен, Мовалис.
После уменьшения болевых ощущений начинают комплексное лечение. Врач прописывает следующие препараты:
- Хондропротекторы – группа лекарств в составе которых находятся активные вещества глюкозамин и хондроитинсульфат. Они стимулируют деятельность клеток и способствуют регенерации тканей. Популярные препараты: Артра, Дона, Юниум, Терафлекс.
- Сосудорасширяющие средства. Они помогают улучшить кровоток для полноценного питания и восстановления сустава (Агапурин, Теоникол).
- Витаминные комплексы – необходимы для обновления хрящевой ткани (Кальций Д3, Пентовит, Кальцимин, Дуовит).
Терапию дополняют лечебными и согревающими кремами (Долобене, Випросал, Фастум гель). Препараты наносят на больной сустав и втирают легкими движениями.
Народные средства
На начальной степени заболевания можно использовать средства народной медицины. Компрессы и примочки оказывают согревающий эффект, улучшая циркуляцию крови.
Популярные рецепты:
- Настойка из одуванчиков. Желтые цветки засыпьте в пол литровую банку по плечики и залейте водкой. Выдержите месяц в темном углу, процедите и натирайте больное колено перед сном.
- Компресс из хрена. Корни помойте, измельчите и поставьте разогреваться на несколько минут в горячую воду. Сырье быстро натрите на терке, выложите на марлю и прикладывайте к колену. Курс лечения месяц.
- Настойка на березовых почках. Настаивайте 20 грамм сырья замоченного в 10 мл 70 процентного раствора спирта в течение месяца. Профильтруйте жидкость и принимайте по 15 капель 3 раза в день, разбавив столовой ложкой воды. Можно применять в качестве растирок для сустава.
- Настой из коры черемухи. В стакан с водкой добавьте 50 гр сырья, настаивайте 2 недели. Втирайте в больное колено 2 раза в день.
- Мазь из меда. Смешайте 100 гр меда и столовую ложку соли. Мажьте сустав на ночь, обернув после процедуры пленкой.
Кроме компрессов и растирок лечебные отвары полезно принимать внутрь. Укрепляют организм плоды шиповника, листья брусники, ягоды земляники, кора крушины, кукурузные рыльца. Сырье заливают водой и настаивают на водяной бане. Принимают по несколько глотков до еды.
На заметку. Народные средства обогащают организм дополнительными витаминами и минералами.
ЛФК
Лечебная гимнастика является важной составляющей в лечении деформирующего артроза. Упражнения укрепляют мышцы, улучшают кровоснабжение и подвижность сустава. Выполнять их необходимо с осторожностью, особенно на 2 и 3 стадии.
Особенности ЛФК при гонартрозе:
- исключите упражнения с нагрузкой на колено (приседание, подъем по лестничной клетке);
- движения делайте медленно с небольшой амплитудой;
- начинайте зарядку с разогрева мышц;
- постепенно увеличивайте время гимнастики с 10 минут до получаса;
- большую часть комплекса уделяйте статическим упражнениям, которые укрепляют мышцы при удержании позы;
- занятия проводите ежедневно.
Комплекс должен включать в себя упражнения на спине, боку, животе. Лежа на кровати выполните упражнение «ножницы», «велосипед», «лягушку», поочередно фиксируйте прямые ноги под углом в 45 градусов. На боку свободной ногой делайте махи, вращение, подтягивайте колено к груди. На животе сгибайте и разгибайте сустав, стараясь пятками дотянуться до ягодиц.
На заметку. Если появляются болевые ощущения упражнения прекращают или снижают амплитуду. Движения должны быть комфортными и доставлять удовольствие.

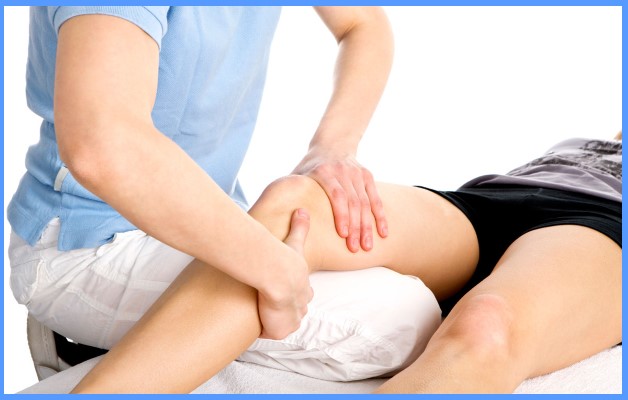
Самомассаж
Массаж при деформирующем артрозе является эффективным методом лечения и позволяет улучшить кровообращение, остановить атрофирование мышечной ткани, снимает воспаление и отек.
Правила выполнения:
- Массаж начинайте с разогревающих движений в поясничной области, плавно переходя на бедренную часть.
- Сначала погладьте поясницу, затем фалангами пальцев сделайте вибрацию мягких тканей.
- После разотрите бедренную часть и голень.
- Аккуратно сгибайте и разгибайте ногу.
- Повращайте голенью.
- Слегка разотрите сустав.
- Закончите массирование поглаживающими движениями по колену.
При массаже движения направляйте в область подколенной ямки. Процедуру проводите в течение 20 минут. Далее сделайте простые упражнения на растяжку коленных сухожилий.

Диета
Комплексная терапия должна сопровождаться диетой, которая включает максимум полезных веществ и способствует снижению лишнего веса. Кроме этого необходимо пить достаточное количество жидкости (до 2 литров в день).
Принципы правильного питания при деформирующем артрозе:
- Исключите жесткие диеты. Они вымывают из костей калий и кальций.
- Ешьте 5-6 раз в день и выходите из-за стола с чувством легкого голода.
- Употребляйте белковую пищу (кисломолочные продукты).
- Ограничивайте потребление жиров и сдобных изделий.
- Исключите жареные блюда, готовьте на пару.
- Уменьшите потребление соли.
- Включайте в меню больше костных бульонов и желе.
Какие продукты лучше употреблять:
- жирная рыба: скумбрия, лосось, сардина;
- растительное масло, орехи;
- имбирь и куркума;
- бобовые каши;
- молочные продукты;
- овощи и фрукты;
- блюда на основе желатина: холодец, студень, желе, заливное;
- фруктовые свежевыжатые соки.

Важно. Исключите жирные сорта мяса, колбасные изделия, консервы, копчености, полуфабрикаты, маринованные овощи.
Медикаменты, гимнастика, массаж и соблюдение диеты помогают улучшить обменные процессы, увеличивают амплитуду движений и способствуют регенерации тканей. Своевременное обращение к врачу и адекватное лечение позволяет остановить разрушительные процессы и исключить инвалидность.
Источник
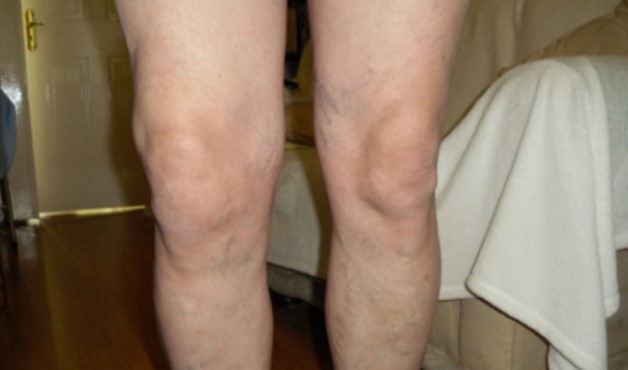
У многих людей проблемы с суставами колена и бедра начинаются в пожилом возрасте. Это связано с разрушением костей и истончением хрящевой ткани. Но деформация коленного сустава, в отличие от артрита или старых травм, проявляется и в детском возрасте, и даже может быть заложена ещё в период беременности.
Что такое искривление коленного сустава?
Искривлённые колени — одно из самых распространённых ортопедических заболеваний. Из-за него меняется походка, появляется косолапость. Ощущается постоянная боль в коленях. Простые прогулки приносят дискомфорт и усталость. Лёгкая деформация не приносит боли при обычной жизни, и носит исключительно эстетический характер.
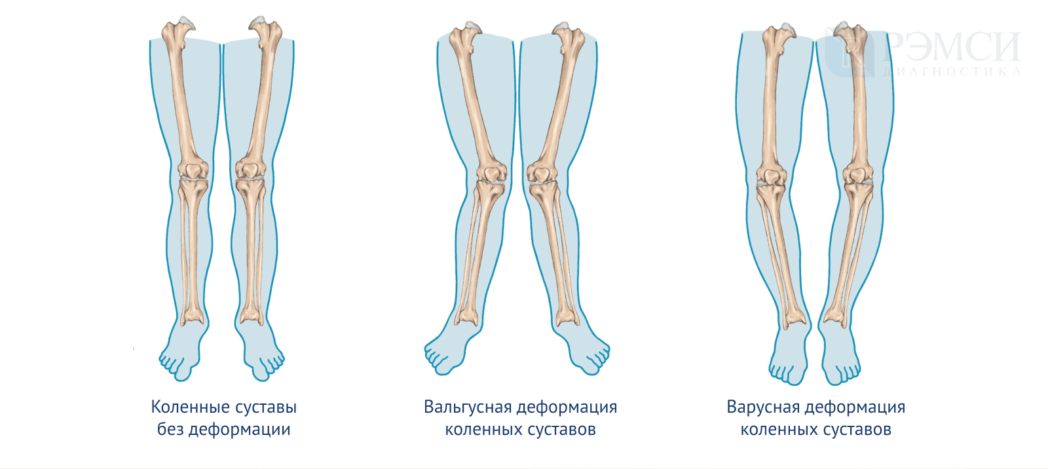
При деформации колено смещается внутрь или наружу, что приводит к разворачиванию бедра и голени, изменению угла опоры и искривлению костей ноги. Врачи различают два вида деформации:
- вальгусная — колени выворачиваются внутрь, силуэт ног похож на букву Х;
- варусная — колени смещаются наружу, ноги напоминают букву О.
Заболевание делится также по степени проявления:
- лёгкая, при которой отклонение ноги не превышает 15 градусов;
- средняя, которая характеризуется углом ноги в 15-20 градусов и смещением механической оси ноги к краю кости;
- тяжёлая, при которой угол голени превышает 20 градусов, а колено находится за пределами механической оси ноги.
Причины деформации коленного сустава
Заболевание может развиться в разные стадии жизни: до рождения, в детстве и у взрослого человека. Врождённая аномалия формы коленей проявляется, если у матери во время беременности:
- было отравление токсическими веществами,
- происходили частые стрессовые ситуации,
- присутствовало лечение антибиотиками,
- были проблемы с эндокринной системой.
Если же ребёнок родился здоровым, то у него есть шанс заболеть деформацией суставов в следующих случаях:
- при недостатке кальция и витамина D в пище,
- при избыточной массе тела,
- на фоне хронических или врождённых болезней хрящевой и костной ткани,
- при долгом ограничении движения,
- при слишком ранней попытке научиться ходить.
Из-за недостатка питательных веществ кости и хрящи становятся более мягкими и хрупкими. Если ребёнок рано встанет на ноги, которые ещё не будут приспособлены держать его вес, то суставы неизбежно искривятся.
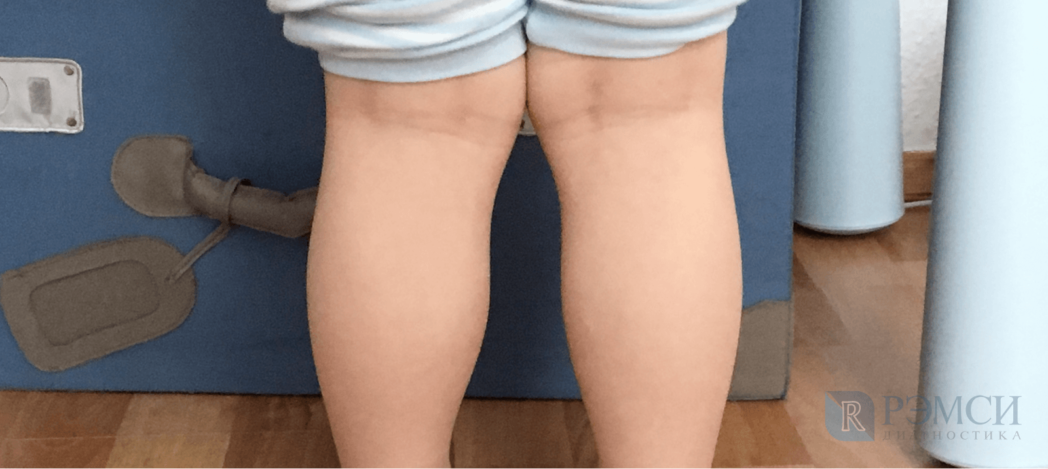
У взрослого человека есть несколько путей приобретения этого заболевания:
- переломы ног со смещением,
- разрыв связок и вывих одного и того же колена несколько раз,
- повреждения и заболевания хрящевой ткани.
Конечно, при недостатке витаминов и минералов в питании проблемы с коленями появятся и у взрослого. Однако на уже развитых суставах риск получить серьёзное искривление куда ниже, чем во время роста.
Как диагностировать и лечить?
Врач увидит сильную деформацию коленного сустава при визуальном осмотре. Для этого он измерит расстояние между щиколотками (при вальгусной деформации) или коленями (при варусной) в расслабленном состоянии. Если у него появится подозрение на патологию, то он назначит полноценные обследования коленей и костей таза:
- рентген,
- ультразвуковая диагностика,
- МРТ суставов ноги,
- КТ таза и коленей.
В редких случаях, при запущенной стадии болезни нужно сделать снимки поясничного и крестцового отделов позвоночника.
Если болезнь проявилась после травмы или развития патологий суставов, врачам придётся поработать с первичным заболеванием. Здесь уже могут понадобиться снимки позвоночника, общий и биохимический анализы крови, а также исследования синовиальной жидкости.
Лечение деформации включает в себя физиотерапию и массаж, использование ортопедической обуви, лёгкую лечебную физкультуру, изменение диеты. Могут назначить хондропротекторы и противовоспалительные препараты. В тяжёлой стадии искривление исправляют хирургическим путём.
Избавиться от болезни-причины необходимо, так как кривизна ног приведёт к тяжёлым последствиям. Нарушается строение не только нижних конечностей, но и всего тела. Деформация коленного сустава имеет множество последствий: от плоскостопия до сколиоза и серьёзных искривлений позвоночника. Боль в коленях и пояснице будет усиливаться со временем, разовьётся быстрая усталость и утомляемость при ходьбе.
Профилактика искривления коленных суставов
У детей
Первую профилактику следует проводить ещё матери: она должна тщательно следить за своим питанием и приёмом лекарств во время беременности. При возможности, нужно провести это время в чистом районе, а не в центре города. Следует избегать любого взаимодействия с токсическими веществами: красками, растворителями, инсектицидами.
В первые годы ребёнок должен получать достаточное количество кальция и витамина D, регулярно бывать на свежем воздухе. Не следует ограничивать его движения или, наоборот, пытаться посадить или поставить на ноги раньше, чем он сам будет готов это сделать. Если у него есть врождённая склонность к слабым суставам, следует наблюдаться у специалиста. Возможно, он посоветует коррекцию питания или физической активности.
У взрослых
Взрослому человеку достаточно вести здоровый образ жизни, регулярно делать хотя бы лёгкую гимнастику, полноценно питаться и носить удобную обувь. Берегите себя от травм, вовремя лечите инфекционные заболевания.
Для предотвращения развития уже имеющейся деформации следуйте рекомендациям врача: принимайте назначенные препараты, используйте ортопедическую обувь, занимайтесь лечебной физкультурой. Обязательно следите за своим питанием, чтобы в нём присутствовало достаточное количество витаминов и минералов. Эти действия не только помогут при проблемах с суставами, но и избавят от множества других неприятных симптомов.
И не откладывайте визит к врачу, если вы или ваш ребёнок почувствовали боль в колене и изменение походки. Деформация коленного сустава намного проще лечится на начальной стадии, когда проблемы ещё почти незаметны.
Источник

Аномалии развития коленного сустава — это патологии, обусловленные врожденным недоразвитием, отсутствием, нарушением строения, формы или расположения суставных структур. Обычно сочетаются с другими дефектами костно-мышечной системы. Могут проявляться искривлением конечности, изменением конфигурации и нарушением функций коленного сустава. Диагностируются по результатам осмотра и рентгенографического исследования. Лечение чаще хирургическое: рассечение или перемещение сухожилий, остеотомия, реконструктивные операции на костях. При нерезко выраженной патологии возможна консервативная терапия.
Общие сведения
Нарушения развития коленного сустава – сравнительно редкая группа врожденных аномалий. По наблюдениям специалистов в области травматологии и ортопедии, обычно отмечается сочетание аномалии коленного сустава с недоразвитием костей и мышц других отделов конечности, однако могут встречаться и изолированные дефекты. Нередко выявляются аналогичные патологические изменения обеих нижних конечностей. Возможно недоразвитие костных структур, врожденные вывихи и подвывихи, контрактуры или, напротив, избыточная подвижность.
Причины
Основной причиной возникновения аномалий развития коленного сустава и других отделов костно-мышечной системы являются генетические нарушения и неблагоприятные внешние воздействия на организм матери во время беременности. В число таких воздействий входят:
- ионизирующее излучение;
- прием некоторых лекарственных средств;
- контакт с токсическими химическими веществами;
- инфекционные заболевания;
- болезни эндокринной систем;.
- нарушения иммунитета.
Характер дефекта зависит от вида генетической мутации либо от времени влияния негативных факторов на организм матери. Если мать подверглась воздействию в первый триместр беременности, наблюдается отсутствие каких-либо структур коленного сустава (пороки закладки), если в более поздние сроки – их неполное развитие
Симптомы аномалий развития
Отсутствие надколенника
Как изолированная аномалия развития диагностируется крайне редко. Обычно выявляется одновременно с недоразвитием бугристости большеберцовой кости, мыщелков бедра и четырехглавой мышцы. Нередко сочетается с врожденным вывихом бедра, дефектом или недоразвитием костей голени и бедра, косолапостью. При изолированной патологии функция конечности практически не нарушена, обнаруживается видимый дефект по передней поверхности сустава. Возможна слабость в ноге и преждевременная утомляемость при продолжительной ходьбе.
Дольчатый надколенник
Наблюдается у 1,5-2% лиц, которым выполнялось рентгенологическое исследование сустава. Обычно становится случайной находкой при обследовании по поводу травм или других заболеваний. В 90% случаев страдают мужчины. При такой аномалии развития надколенник состоит из нескольких фрагментов, а его размеры и наружные очертания остаются нормальными.
Врожденный вывих надколенника
В ряде случаев передается по наследству. Часто отмечается сочетание с другими аномалиями развития конечности. Мальчики страдают вдвое чаще девочек. Пациенты жалуются на быструю утомляемость и неустойчивость при ходьбе. При осмотре выявляется смещение надколенника (как правило, кнаружи) и выраженное напряжение четырехглавой мышцы. Движения в суставе ограничены.
Врожденный вывих голени
Очень редкая аномалия. Обычно выявляется одновременно с двух сторон. Девочки страдают втрое чаще мальчиков. Наблюдается деформация и атрофия мышц, при этом характер поражения зависит от вида смещения голени. При переднем вывихе мыщелки бедра выстоят сзади, при заднем – спереди. Определяется выраженная сгибательная контрактура и чрезмерная боковая подвижность голени. Сгибатели голени укорочены, а разгибатели смещены кпереди. Сустав согнут или переразогнут кпереди.
Дефект обычно сочетается с недоразвитием или отсутствием крестообразных связок, поэтому обнаруживается положительный симптом «выдвижного ящика». Возможно недоразвитие и нарушение прикрепления других мышц. Врожденный вывих голени иногда диагностируется совместно с аномалиями развития голеностопного сустава и отсутствием большеберцовой кости. Различают три стадии вывиха:
- 1 стадия – суставная площадка большеберцовой кости при движениях смещается вперед, ее верхний край «входит» между надколенником и бедренной костью.
- 2 стадия – при сгибании голени задний край суставной поверхности кости упирается в переднюю часть суставной поверхности бедренной кости.
- 3 стадия – при нагрузке большеберцовая кость перемещается не только вперед, но и вверх.
Вальгусная деформация сустава
Порок развития имеет наследственный характер и наблюдается у новорожденных достаточно часто по сравнению с другими дефектами коленного сустава. При осмотре выявляется видимое Х-образное искривление. Степень искривления определяют, измеряя расстояние между внутренними лодыжками в положении стоя (у младенцев – сведя выпрямленные ножки вместе).
Варусная деформация сустава
Варусная деформация также относится к числу достаточно распространенных аномалий развития, хотя встречается реже, чем вальгусное искривление. Как и в предыдущем случае, наблюдается наследственная предрасположенность. В ходе осмотра у больных с О-образной деформацией выявляется расстояние между коленными суставами при выпрямленных ногах и сведенных вместе стопах.
Сгибательная контрактура сустава
Достаточно редкая аномалия. Наблюдается сочетание контрактуры коленного сустава и своеобразной кожной складки в подколенной области. Пассивное и активное разгибание ограничено, степень нарушения опоры зависит от выраженности патологии. Возможно изменение расположения нервов по задней поверхности конечности.
Осложнения
Наиболее распространенным осложнением аномалий коленного сустава является остеоартроз. У пациентов с дольчатым надколенником отмечается склонность к травмам и последующему развитию гонартроза. Даже небольшая О-образная деформация или нелеченый врожденный вывих голени с возрастом могут стать причиной прогрессирующего деформирующего артроза с последующим формированием анкилозов и тяжелых контрактур. При врожденном вывихе надколенника со временем возникает прогрессирующее отклонение голени кнаружи, что также становится причиной артрозных изменений в суставе.
Диагностика
Порок развития обычно диагностируется неонатологом или детским ортопедом. Патологии, не сопровождающиеся формированием внешнего дефекта и нарушением функции конечности, могут обнаруживаться случайно при проведении обследования по поводу травматических повреждений или в связи с жалобами на симптомы, обусловленные вторичным артрозом. Основным диагностическим методом является рентгенография коленного сустава. Рентгенологическая картина определяется видом аномалии:
- Дольчатый надколенник. На снимках чаще выявляется двухдольчатая, реже – трехдольчатая коленная чашечка. Другие суставные структуры – без изменений.
- Вывих надколенника. Обнаруживается смещение и недоразвитие надколенника (уменьшение в размерах, неправильная форма), уплощение и недоразвитие наружных мыщелков голени и бедра.
- Вывих голени. Визуализируется вывих и недоразвитие большеберцовой кости, отклонение и ротация костей голени кнутри или кнаружи (в зависимости от степени недоразвития боковых поверхностей суставной площадки большеберцовой кости).
- Вальгусная деформация. Обычно обнаруживается нарушение процесса окостенения и скошенность наружного мыщелка бедра. При обследовании также назначают рентгенографию тазобедренного сустава, поскольку патология всегда сочетается с вальгусной деформацией шейки бедра.
- Варусная деформация. На рентгенограммах определяется недоразвитие внутреннего мыщелка бедра.
В ряде случаев дополнительно назначается КТ коленного сустава для более точной оценки степени недоразвития костных и мягкотканных структур конечности. При вывихе надколенника на МРТ коленного сустава определяется недоразвитие медиальной широкой мышцы бедра, в некоторых случаях эта мышца отсутствует. Пациентов со сгибательной контрактурой направляют на консультацию к неврологу.
Лечение аномалий развития коленного сустава
При изолированном отсутствии надколенника и дольчатом надколеннике специальные мероприятия не требуются. В остальных случаях тактика лечения определяется видом и выраженностью аномалии развития, преследует целью восстановление полноценной опорности конечности и нормальной биомеханики движений, предупреждение осложнений. Лечение может быть как консервативным, так и оперативным, проводится в отделениях детской, реже – взрослой ортопедии.
Консервативная терапия
При вывихе голени лечение начинается с первых дней жизни. У младенцев осуществляют вытяжение по длине с последующим закрытым вправлением вывиха. Если одномоментное вправление невозможно из-за чрезмерного напряжения четырехглавой мышцы и смещения сгибателей голени, накладывают лейкопластырное вытяжение и назначают миорелаксанты. При нерезко выраженной варусной и вальгусной деформации показано ношение ортопедической обуви, специальный комплекс ЛФК и массаж конечности.
Хирургическое лечение
Возраст проведения вмешательства, характер и объем манипуляций зависят от типа порока развития. В послеоперационном периоде осуществляются реабилитационные мероприятия.
- Оперативную коррекцию вывихов голени производят после достижения 2 лет. Объем реконструктивной операции может существенно варьироваться с учетом характера и степени недоразвития различных структур.
- Вывих надколенника чаще оперируют в старшем возрасте. Собственную связку данной кости перемещают на переднюю поверхность бедра и фиксируют по средней линии.
- При сгибательных контрактурах лечение только хирургическое, проводится в возрасте 5 лет и старше. В ходе операции рассекаются соединительнотканные тяжи в подколенной области, выполняется пластика и (при необходимости) транспозиция сухожилий.
Варусные и вальгусные аномалии обычно устраняют у детей старше 5 лет, однако операции показаны в любом возрасте, в том числе – у пожилых больных, поскольку позволяют предупредить прогрессирование артроза. При вальгусном искривлении производится остеотомия кости, «ответственной» за искривление (обычно бедренной). При варусной деформации осуществляется остеотомия большеберцовой кости, иногда в сочетании с косой остеотомией малоберцовой кости.
Прогноз и профилактика
При своевременном начале лечения и отсутствии грубых деформаций прогноз обычно благоприятный. Тяжелые пороки и нелеченые умеренно выраженные аномалии могут стать причиной инвалидизации больных в результате нарушений функций конечности или вторичных изменений в коленном суставе. Специфическая профилактика не разработана.
Источник
