Бурсит локтевого сустава национальные клинические рекомендации

Это острое или хроническое воспаление синовиальной сумки.
Синовиальная сумка — это желеподобная полость, которая обычно содержит небольшое количество синовиальной жидкости. Синовиальная сумка обычно находится между сухожилием и либо кожей, либо костью, действуя при трении как буфер с целью облегчения движения прилегающих структур. В человеческом теле находится более 150 синовиальных сумок. Некоторые из них расположены поверхностно и более уязвимы; некоторые расположены глубоко и защищены лучше.
В пунктах первичной медико-санитарной помощи бурсит обычно проявляется бурситом коленного сустава, плечелопаточным (поддельтовидным) бурситом, бурситом тазобедренного сустава, задним пяточным бурситом и бурситом локтевого отростка.
Этиология бурсита неизвестна. Термин «бурсит» предполагает воспаление одной или нескольких синовиальных сумок. Это воспаление может быть вызвано рядом различных процессов:
- Повторяющееся повреждение или острая травма: какой-либо повторяющийся паттерн движения, создающий давление на синовиальную сумку, например, сдавливание подакромиальной сумки под коракоакромиальной аркой. Изменение походки, вызванное разницей длины нижних конечностей или контрактурой подвздошно-большеберцового тракта, может влиять на нагрузку подвертельной бурсы. Считается, что некоторые профессии более подвержены определенным видам бурсита по причине повторяющихся ежедневных действий; что привело к появлению разговорных названий «колено священника» или «локоть студента» для инфрапателлярного бурсита коленного сустава и бурсита локтевого отростка соответственно. Обувь не по размеру может вызвать задне-пяточный бурсит из-за чрезмерного надавливания на пятку.
- Кристаллические отложения на фоне подагры или псевдоподагры: кристаллическая артропатия может вызвать кристаллические отложения в синовиальной сумке и последующее воспаление синовиальной оболочки, что приводит к бурситу. Бурсит также может быть первым признаком кристаллической артропатии.
- Аутоиммунное заболевание: например, ревматоидный артрит сопровождается бурситом.
- Инфекция, острая или хроническая: может быть следствием проникающего ранения инородным телом.
- Остеоартрит бедра: считается причиной бурсита тазобедренного сустава по причине остеофитных отложений, что остается недоказанным.
Не наблюдается никакой связи с диабетом, остеоартритом колена или ожирением.
Патофизиология
Немного известно о молекулярной и биохимической патофизиологии бурсита. Стенка синовиальной сумки утолщается, что сопровождается пролиферацией синовиальной оболочки, перемычками, образованием ворсинок, гребней и кальциевыми отложениями. Считается, что воспаление вызывает пролиферацию синовиальной оболочки и усиленную выработку жидкости, что объясняет отек, наблюдаемый при поверхностных бурситах. Иногда бурсит может вызывать воспаление прилегающего сустава.
Воспалительная природа заболевания подтверждается заметным облегчением при получении инъекций, содержащих противовоспалительные кортикостероиды и местный анестетик. Однако одно исследование обнаружило отсутствие гистологических доказательств воспаления.
Классификация
Анатомическая классификация
Формальной системы классификации для бурсита не существует, но его можно описать согласно местоположению воспаленной синовиальной сумки. Самыми распространенными являются:
- Препателлярный бурсит коленного сустава («колено домохозяйки»)
- Инфрапателлярный бурсит коленного сустава («колено священника»)
- Анзериновый бурсит (бурсит «гусиной лапки» применяется для классического описания припухлой синовиальной сумки, поддерживаемой тремя расположенными выше сухожилиями — портняжной мышцей, стройной мышцей и полусухожильной мышцей, производящих впечатление гусиной лапки)
- Бурсит локтевого отростка («локоть студента»)
- Заднепяточный бурсит
- Бурсит тазобедренного сустава
- Плечелопаточный (поддельтовидный) бурсит.
Диагностика
Клиническая картина бурсита изменчивая, так как зависит от поврежденной синовиальной сумки и длительности течения. Компьютерная томограмма обычно не требуется, так как диагноз можно поставить на основании клинических наблюдений.
Анамнез и клиническое обследование
Пациенты с острым бурситом обычно жалуются на боль, локализированную в месте синовиальной сумки, особенно при движении. В анамнезе может быть травма, повторяющееся профессиональное действие, аутоиммунное заболевание или кристаллическая артропатия. Инфекцию может вызвать проникающее ранение инородным телом. Если бурса расположена поверхностно, могут наблюдаться отек и эритема. Если бурсит развивается на фоне отложения кристаллов, то синовиальная сумка, эритематозная, болезненная и теплая на ощупь.
Хронический бурсит может длиться несколько месяцев и воспаляться много раз. Если воспаление имеет место возле сустава, вероятно, у пациента будет наблюдаться ограничение диапазона активных движений. Обычно при бурсите сохраняется диапазон пассивных движений, тогда как наблюдается ограничение в активном движении.
Септический бурсит чаще всего бывает при препателлярным бурсите коленного сустава и бурсите локтевого отростка по причине их поверхностного размещения. Симптомы, указывающие на септический бурсит, включают невысокую температуру, местную эритему, отек и потепление, иногда сопровождается местным целлюлитом.
Плече-лопаточный бурсит: при классической картине плече-лопаточного бурсита пациент будет жаловаться на боль в арке при отведении руки из-за повреждения коракоакромиальной арки. Это может сопровождаться разрывами ротационной манжеты плеча, могут присутствовать два повреждения.
Бурсит тазобедренного сустава: могут присутствовать факторы риска, вызывающие изменение походки. Предложены диагностические критерии, но их чувствительность, специфичность и прогностическая ценность еще не установлены. Согласно этим критериям боль в латеральной части бедра и чувствительность над большим вертелом должны присутствовать в комбинации с одним из следующих признаков:
- Боль в конечностях при повороте, отведении и приведении
- Боль при сокращении абдукторов бедра в условиях сопротивления
- Псевдорадикулопатия: боль, иррадиирующая вниз латеральной части бедра.
Синовиальные сумки коленного сустава: при анзериновом бурсите пациент обычно жалуется на чувствительность в верхней латеральной поверхности большеберцовой кости в месте, расположенной на 3-5 сантиметров дальше от медиальной линии коленного сустава. Может наблюдаться вальгусная деформация коленных суставов.
При препателлярном и инфрапателлярном бурситах коленного сустава, препателлярная бурса находится между кожей и коленной чашечкой, а инфрапателлярная бурса находится между кожей и бугристостью большеберцовой кости. Присутствуют отек и эритема, коленная чашечка может не ощущаться при пальпации при наличии большого количества жидкости.
Бурсит локтевого отростка: поверхностная синовиальная сумка, восприимчивая к инфекции, и обычно сопровождается значительной припухлостью. Пациент может припомнить прямую травму локтя.
Заднепяточный бурсит: характерна чувствительность вдоль дистальной части ахиллова сухожилия, сопровождающаяся отеком. При пальпации может ощущаться шишка, причиной может быть обувь не по размеру.
Методы исследования
При подозрении на септический бурсит нужно провести аспирацию жидкости и отправить ее на анализ на окрашивание по Граму и бакпосев. При аспирации жидкости рекомендуется также оправить ее на структурный анализ кристаллов, особенно при наличии подагры или псевдоподагры в анамнезе. Аспирацию нужно проводить в стерильных условиях. Поверхностные синовиальные сумки, такие как препателлярная сумка и сумка локтевого сустава, дренировать легко, но при более глубоко расположенных сумках может оказаться полезным УЗИ.
Дифференциальная диагностика
| Заболевание | Дифференциальные признаки/симптомы | Дифференциальные обследования |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Лечение
Принципы лечения остаются такими же, вне зависимости от анатомического расположения воспаленной синовиальной сумки. Однако существует немного надежных клинических доказательств в поддержку этих стратегий.
Консервативное лечение
Первым шагом в лечении не септического бурсита является изменение вида деятельности и способа жизни с целью минимизации механического давления на воспаленную синовиальную сумку. Это включает избегание видов деятельности, которые ухудшают симптомы (например, стояние на коленях с препателлярным бурситом) и, по возможности, защиту этой области (например, наколенниками с целью избежать дальнейшего травмирования при препателлярном бурсите). Многим пациентам с бурситом тазобедренного сустава и инфрапателлярным бурситом помогают костыли или трость. Также желательно попытаться идентифицировать какие-либо предрасполагающие факторы риска, на которые можно повлиять з целью сокращения риска рецидива, например, разница длины ног при бурсите тазобедренного сустава. Важно давать пораженной области отдых, чтобы успокоить воспаление, но также может быть полезной физиотерапия. Не существует доказательств контролируемых исследований для поддержания рекомендаций определенного режима; длительность отдыха, вид и интенсивность упражнений зависят от пациента. Часто эффективна такая комбинация изменения вида деятельности, промежуточного отдыха и физиотерапии.
В первые 24 часа можно использовать лед с целью уменьшения отека. Его можно накладывать на пораженную область на 10 минут за раз, каждые несколько часов (но не прямо на кожу, между льдом и кожей нужно постелить тонкое полотенце).
Также может понадобиться простая анестезия, например, парацетамол или НПВП. Если действия парацетамола недостаточно, можно сначала применить НПВП для местного применения вместо системных НПВП. У пациентов с бурситом локтевого отростка высок риск рецидива. Так как лечение с помощью аспирации и аспирация с инъекциями стероидов могут вызвать осложнения, компрессионный бандаж и короткий курс НПВП являются самым подходящим способом достижения баланса между безопасностью и эффективностью.
Инъекции кортикостероидов
Это терапия второй линии, для случаев, когда консервативное лечение не привело к контролю симптомов.Они могут использоваться при каком-либо виде бурсита, но инъекции в заднепяточную бурсу считаются более опасными по причине риска разрыва сухожилия и должны назначаться с осторожностью. УЗИ может быть полезным при поражении глубоко расположенной синовиальной сумки. Стерильные условия важны для предотвращения вторичной инфекции.
Инъекции кортикостероидов не рекомендуются при септических бурситах.
Хирургическое вмешательство
Если все другие способы не приводят к контролю симптомов, можно рассматривать возможность хирургического удаления синовиальной сумки (бурсектомию). При плече-лопаточном бурсите она может проводиться с субакромиальной декомпрессией. В бедренном суставе удаление глубоко расположенной вертельной сумки не имеет вредного воздействия и может проводиться эндоскопически. Хирургическое вмешательство считается крайней мерой в лечении бурсита, при условии что консервативное лечение не принесло результата.
Возможность хирургического вмешательства при задне-пяточном бурсите рассматривается после того, как консервативное лечение на протяжении от 3 до 6 месяцев не привело к контролю симптомов. Хирургическое вмешательство при задне-пяточном бурсите предполагает хирургическую обработку кальцифицированной или пораженной секции в месте присоединения ахиллова сухожилия, высечение задне-пяточной бурсы и резекцию деформации Хаглунда, если таковая обнаружена. Соблюдению этих принципов соответствуют различные хирургические процедуры.
Лечение септического бурсита
Неосложненный поверхностный септический бурсит хорошо реагирует на аспирацию синовиальной сумки и подходящую антибиотикотерапию. Обычно ее можно провести амбулаторно, но рекомендуется осмотр каждые несколько дней с целью мониторинга эффективности терапии. Может быть назначена повторная аспирация, если отек, чувствительность и эритема не проходят. В случае наличия дополнительных сопутствующих заболеваний или систематически плохого самочувствия пациента может быть рекомендована внутривенная терапия. Длительность назначения антибиотика может варьироваться от 1 до 4 недель, в зависимости от индивидуальной реакции. Первичная антимикробная терапия должна включать препараты против стафилококков и стрептококков. Цефалозин или пенициллиназоустойчивый пенициллин, например, оксациллин или диклоксациллин, подходит для первичного лечения большинству пациентов. Кларитромицин и эритромицин являются оральными альтернативами для пациентов с аллергией на пенициллин, хотя есть сведения о наличии резистентности. В таких случаях рекомендуется лечение внутривенно ванкомицином. В определении специфической антибиотикотерапии поможет анализ жидкости с синовиальной сумки на окрашивание по Граму и бакпосев.
После аспирации вместе с антибиотикотерапией предлагаются поддерживающая терапия с изменением вида деятельности и обезболивание.
Дальнейшее хирургическое вмешательство нужно при инфекционном бурсите, когда показаны лаваж и хирургическая обработка, с целью уменьшения бактериальной нагрузки. Оно может понадобиться в случае ненадлежащего дренажа синовиальной сумки при аспирации, наличия абсцесса или образования синуса.
Источник
В статье приведены рекомендации хирургу амбулаторного звена по проблеме лечения бурсита
Для цитирования. Ахтямова Н.Е. Современные подходы к лечению бурсита (рекомендации хирургу амбулаторного звена) // РМЖ. 2016. № 3. С. 193–196.
Патологические процессы во внесуставных мягких тканях (скелетных мышцах, сухожилиях и их синовиальных влагалищах, фасциях, апоневрозах, синовиальных сумках) составляют большую группу болевых синдромов опорно-двигательного аппарата и объединены под названием «заболевания мягких околосуставных тканей» [1–4].
Заболевания мягких околосуставных тканей весьма распространены, и в настоящее время отмечается тенденция к дальнейшему росту заболеваемости данной нозологией. Согласно литературным данным, при обследовании 6000 населения поражения околосуставных мягких тканей выявляются у 8% лиц. Не менее 25–30% пациентов, обращающихся амбулаторно за медицинской помощью к хирургам, травматологам, невропатологам, ревматологам, составляют больные с поражением мягких околосуставных тканей [3, 4].
Патологические изменения в околосуставных мягких тканях могут быть проявлением как локального, так и системного заболевания. Чаще всего поражение внесуставных тканей носит местный характер в виде бурсита, тендинита, теносиновита, тендовагинита, энтезита, фасцита – вследствие локальных перегрузок, микротравм и перенапряжения, особенно на фоне врожденных или приобретенных аномалий скелета, таких как сколиоз и кифоз позвоночника, гипермобильный синдром, осевые деформации костей и др. [3, 4].
С другой стороны, внесуставные поражения могут быть одним из проявлений системных заболеваний, в том числе воспалительных (ревматоидный артрит, серонегативные спондилоартриты), эндокринных (сахарный диабет, гипотиреоз), метаболических (подагра, гиперлипидемия и др.) [1].
Структура заболеваний внесуставных мягких тканей представлена более чем 50 самостоятельными нозологическими формами, среди которых превалируют поражения сухожильно-связочного аппарата, именуемые болезнями околосуставных мягких тканей: периартриты, энтезопатии, тендиниты, тендовагиниты, лигаментиты, бурситы и др. [1]. Несмотря на высокую распространенность и многообразие форм поражения, до сих пор отсутствует единство в терминологии, методике обследования больных и критериях диагностики заболеваний мягких тканей. Предлагались различные варианты систематизации поражений внесуставных мягких тканей: болезни группировали по анатомическому, этиопатогенетическому принципу, по клиническим проявлениям и пр. Классификация и систематизация нозологий необходима в целях улучшения диагностики.
Наиболее обоснованным представляется систематизация поражений околосуставных мягких тканей по анатомо-функциональному принципу. Согласно данному принципу все поражения околосуставных мягких тканей можно объединить в 4 группы [2].
I. Болезни мышц
1.1. Воспалительные заболевания мышц – миозиты
1.2. Невоспалительные заболеваний мышц – миопатии
1.2.1. Реактивные
1.2.2. Метаболические
1.2.3. Эндокринные
1.2.4. Сосудистые
1.2.5. Токсические
II. Поражения фиброзных и синовиальных образований
2.1. Тендиниты
2.2. Тендовагиниты и теносиновиты
2.3. Бурситы
2.4. Лигаментиты – туннельные синдромы
2.5. Фасциты и апоневрозиты
2.6. Комбинированные формы поражения – периартриты
2.7. Сочетанные формы поражения
III. Болезни подкожной жировой клетчатки
3.1. Узловатая эритема
3.2. Болезненный липоматоз – синдром Деркума
3.3. Панникулиты
IV. Первичная фибромиалгия
Несмотря на высокую распространенность заболевания, многообразие нозологических форм и высокий уровень нетрудоспособности, обусловленный патологией внесуставных мягких тканей, до настоящего времени данной проблеме уделяется незаслуженно мало внимания.
Одной из наиболее часто встречающихся нозологических форм поражения околосуставных мягких тканей являются бурситы. Удельный вес этой патологии в общей структуре болезней опорно-двигательного аппарата весьма высок, поэтому данная патология привлекает к себе пристальное внимание специалистов. Представления о ней изменились и дополнились в результате исследований последнего времени. Зачастую бурситы справедливо считались типичной патологией представителей определенных профессий, которые и обусловливают локализацию процесса: локтевые суставы чаще поражаются у кожевников, граверов, полировщиков, чеканщиков; коленные – у плиточников, паркетчиков, шахтеров; плечевые – у кузнецов, грузчиков; бурсит передней поверхности лопатки – у землекопов и пильщиков; пяточной бурсит – у продавцов и балерин [5–7]. Однако профессиональные бурситы – это только часть проблемы патологических процессов, с которыми сталкиваются врачи как амбулаторной, так и стационарной практики.
Согласно современным представлениям, ключевым фактором в развитии бурсита является механическое повреждение околосуставной сумки, реже – инфекция, нарушения обмена веществ, интоксикация, аллергические реакции, аутоиммунные процессы. Механическое повреждение может быть связано с действием чрезмерной нагрузки или снижением толерантности к прежней нагрузке при возрастных изменениях [8]. Механическая нагрузка на синовиальную сумку приводит к увеличению продукции синовиальной жидкости, обеспечивая тем самым необходимую амортизацию структурных элементов.
Структура синовиальной сумки благоприятна для развития воспаления. Она представляет собой узкую щелевидную полость, выстланную синовиальной оболочкой, отграниченную от окружающих тканей капсулой и заполненную синовиальной жидкостью. Такие особенности обеспечивают присоединение инфекционного компонента и формирование воспалительных инфильтратов. Синовиальные макрофаги играют ключевую роль в формировании иммунного ответа и могут быть активированы посредством самых разных провоспалительных факторов, поэтому постоянная антигенная стимуляция синовиальной оболочки может способствовать развитию хронического бурсита [5, 8, 9].
В клинической практике существуют классификации бурсита разной обусловленности [5]:
• с учетом локализации (локтевого, коленного, плечевого сустава и т. д.) и названия пораженной бурсы;
• в зависимости от клинического течения: острый, подострый, хронический бурсит;
• асептический (неинфицированный) и инфицированный бурсит;
• с учетом возбудителя: специфический (при сифилисе, туберкулезе, бруцеллезе, гонорее) и неспецифический бурсит;
• по характеру экссудата: серозный (плазма с примесью небольшого количества форменных элементов крови), гнойный (микроорганизмы, разрушенные клетки, распавшиеся лейкоциты), геморрагический (жидкость с большим количеством эритроцитов) и фибринозный (с высоким содержанием фибрина) бурсит.
Клинические проявления бурситов обусловлены особенностями строения и функции сустава, вокруг которого расположены синовиальные сумки. Ведущим симптомом бурсита является возникшая в месте поражения округлая флюктуирующая припухлость, болезненная при пальпации, с явлениями локальной гипертермии. Кроме этого, клинически бурситы характеризуются наличием болевого синдрома, заметно снижающего качество жизни пациентов.
В большинстве случаев длительность заболевания ограничивается одной-двумя неделями и серьезной опасности для здоровья человека не представляет. Однако при присоединении микробной флоры и дальнейшем развитии воспалительного процесса серозное воспаление быстро переходит в гнойную форму. Распространение гнойного процесса на окружающие ткани может протекать по типу флегмонозного воспаления с некрозом стенки сумки и образованием подкожных и межмышечных флегмон. В запущенных случаях образуются длительно незаживающие свищи. Прорыв гноя в полость сустава приводит к развитию гнойного артрита.
Наиболее часто встречается бурсит локтевых синовиальных сумок и синовиальных сумок плечевого, тазобедренного и коленного суставов, а также области ахиллова сухожилия. Бурсит локтевого сустава в большинстве случаев представляет следствие хронической травмы при занятиях спортом или в процессе профессиональной деятельности. При этом поражается в основном подкожная синовиальная сумка локтевого отростка, реже – лучеплечевая синовиальная сумка латерального надмыщелка [7, 8].
В области плечевого сустава наиболее часто поражаются сумки, не сообщающиеся с полостью сустава, – подкожная акромиальная, поддельтовидная и субакромиальная. Жалобы сводятся к болям при отведении и вращении верхней конечности. Особенно болезненно протекает бурсит поддельтовидной сумки [7, 10].
Бурсит в области тазобедренного сустава отличается тяжестью течения. Чаще подвергается воспалению глубоко расположенная подвздошно-гребешковая сумка, находящаяся между мышцами и суставной капсулой, а также поверхностная или глубокая синовиальные сумки в области большого вертела бедренной кости. Бурситы данных локализаций сопровождаются болями в области тазобедренного сустава, усиливающимися при ходьбе, особенно в начале движения, локальной болезненностью при пальпации в области большого вертела. Активные движения, особенно наружная ротация и отведение, остро болезненны.
Подвздошно-поясничный бурсит связан с воспалением синовиальной сумки, расположенной между подвздошно-поясничной мышцей и передней поверхностью тазобедренного сустава. Сумка имеет большие размеры и в ряде случаев сообщается с полостью сустава. При накоплении в ней значительного количества экссудата она может определяться в паху в виде опухолевидного образования. Бурсит сопровождается болями в области тазобедренного сустава. Сдавление растянутой сумкой бедренного нерва может приводить к появлению болей и парестезий в бедре [8, 11].
Появление ограниченной припухлости в области коленного сустава отмечается при поражении синовиальных сумок. Так, в подколенной области может быть обнаружено ограниченное эластичное образование, связанное с воспалением полуперепончато-икроножной сумки (киста Бейкера). У некоторых больных она достигает больших размеров и может распространяться на голень. Ограниченная припухлость в области надколенника характерна для препателлярного бурсита. Развитие инфрапателлярного бурсита приводит к формированию кистовидного образования, которое выпячивается по обе стороны от собственной связки надколенника. Бурсит «гусиной лапки» представляет собой воспаление синовиальных сумок, расположенных в области прикрепления к большеберцовой кости сухожилий полусухожильной, портняжной и стройной мышц. Обычно он не сопровождается значительной припухлостью, но вызывает боли при нагрузке и локальную болезненность при пальпации в зоне поражения [6, 8, 11, 12].
Следствием большой физической нагрузки может быть бурсит в зоне ахиллова сухожилия. Бурсит данной локализации сопровождается болью вблизи места прикрепления ахиллова сухожилия к пяточной кости. Объективно в данной области определяются припухлость, гиперемия кожи, локальная болезненность при пальпации [11].
Особое внимание следует уделить своевременному лечению бурситов, поскольку недостаточная эффективность лечебных мероприятий ведет к длительным срокам нетрудоспособности, а у 35–50% больных, согласно литературным данным, – к частому развитию рецидивирующих и хронических форм [1, 4, 5, 8, 9]. Следствием этого может быть возникновение стойких функциональных нарушений, которые в значительной мере ограничивают физическую активность, в том числе трудоспособность, оказывают негативное влияние на качество жизни пациентов.
Обязательным условием эффективного лечения бурсита является устранение нагрузки на пораженную зону. Характер ограничения нагрузки зависит от тяжести заболевания и локализации пораженного очага.
Традиционно лечение бурсита начинается с назначения нестероидных противовоспалительных средств (НПВС) (рис. 1). НПВС включены в программу патогенетической терапии бурситов как один из основных компонентов.
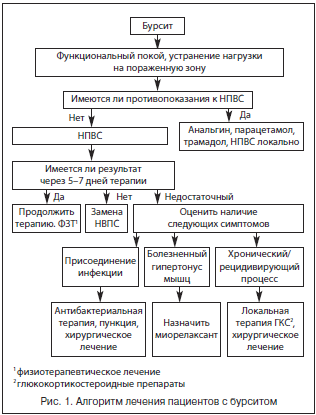
Механизм противовоспалительного действия нестероидных средств – единый для всех препаратов этой группы, основан на торможении синтеза медиаторов воспаления – простагландинов за счет угнетения активности фермента циклооксигеназы (ЦОГ) [2, 8, 9].
Учитывая многообразие существующих препаратов, выбор одного из них может представлять трудности, требует внимания к каждому отдельному случаю. Подбор НПВС осуществляется эмпирически, с учетом выраженности анальгетического и противовоспалительного эффекта, длительности действия, индивидуальной переносимости препарата. При отсутствии эффекта в течение 5–7 дней препарат следует заменить нестероидным средством другой химической группы (табл. 1) [2].

Несмотря на многообразие препаратов, идеального нестероидного противовоспалительного лекарственного средства не существует. Тем не менее результаты проведенных исследований, а также оценка динамики применения НПВС позволяют выделить определенных лидеров. Один из таких препаратов группы НПВС – нимесулид (Найз®). В отличие от большинства НПВС нимесулид селективно ингибирует провоспалительную изоформу ЦОГ-2 и не влияет на физиологическую ЦОГ-1 [13], он является первым из синтезированных селективных ингибиторов ЦОГ-2 [14]. Еще одно преимущество при назначении нимесулида – его некислотное происхождение (в молекуле нимесулида карбоксильная группа заменена сульфонанилидом), что обеспечивает дополнительную защиту слизистой оболочки ЖКТ [14, 15]. Анальгетическая активность нимесулида близка к таковой у индометацина, диклофенака, пироксикама. Нимесулид также обладает рядом фармакологических эффектов, не зависимых от блокады ЦОГ-2. В частности, он подавляет гиперпродукцию главных провоспалительных цитокинов (интерлейкин-6, ФНО-), фермент фосфодиэстеразу-4 и тем самым снижает активность макрофагов и нейтрофилов, играющих принципиальную роль в патогенезе острой воспалительной реакции [14, 15].
Согласно высказыванию британского профессора К. Рейнсфорда, «нимесулид является НПВС, оказывающим обезболивающее, противовоспалительное и жаропонижающее действие благодаря уникальным химическим и фармакокинетическим свойствам и обладающим многофакторным механизмом действия, который выходит за пределы его селективной ингибиторной активности в отношении фермента ЦОГ-2» [16].
Для усиления терапевтического эффекта и быстрого купирования воспалительного и болевого синдрома важно использовать комплексный подход в лечении. Доказано, что совместное применение Найза – таблеток и Найз геля усиливает лечебный эффект и способствует быстрому купированию боли и воспаления [17]. Основа Найз геля представлена изопропиловым спиртом, который позволяет действующему веществу быстро проникать глубоко в ткани, непосредственно к очагу воспаления. И уже через 15 мин лекарство практически полностью всасывается с поверхности кожи и концентрируется в месте воспаления.
Препарат Найз® (нимесулид) выпускается в двух формах – в форме таблеток 100 мг для перорального применения и в виде 1% геля для наружного локального применения [18].
Таким образом, многообразие форм поражения внесуставных мягких тканей, их высокая распространенность и социальная значимость обусловливают актуальность проблемы диагностики и лечения бурситов. Своевременность и полноценность лечения позволяют избежать развития затяжных и рецидивирующих форм заболевания.
Среди многообразия НПВС, являющихся препаратами выбора в лечении бурситов, нимесулид претендует на одно из первых мест по эффективности лечения.
Сочетанное применение пероральных и локальных форм НПВС улучшает результаты лечения при упорно и тяжело протекающем заболевании.
Источник
