Аномалии тазобедренных суставов у детей

Общими признаками патологии тазобедренного сустава являются диспластические изменения во всех элементах тазобедренного сустава: вертлужной впадине, головке бедренной кости с окружающими мышцами, связками, капсулой и заключаются в недоразвитии этих тканей. Поэтому недостаточно грамотным диагнозом является выражение «дисплазия тазобедренного сустава». Это не диагноз, а симптом нескольких заболеваний тазобедренного сустава, также как и выражение «головная боль» не может быть диагнозом, а является симптомом многих заболеваний.
Из врожденной патологии тазобедренного сустава различают четыре заболевания: рентгенологически незрелый тазобедренный сустав, врожденный предвывих, врожденный подвывих и врожденный вывих тазобедренного сустава. Все эти заболевания лечатся по-разному и в силу этого не следует их объединять одним названием «дисплазия тазобедренного сустава» потому, что не понятно какой метод лечения следует выбрать в каждом конкретном случае.
Причинами развития диспластических явлений в тазобедренных суставах являются самые различные факторы. Это и внутриутробный порок первичной закладки тазобедренного сустава и окружающих тканей, и задержка развития нормального тазобедренного сустава во время беременности, и колебания витаминного баланса у матери, и гормональные расстройства, и наследственность. Возникновению диспластических явлений способствует тазовое предлежание плода, большие размеры плода, длительные роды. Девочки в пять раз чаще страдают этой патологией, чем мальчики. В тех странах (Африка, Корея, Вьетнам), где детей не принято туго пеленать, патологии тазобедренных суставов значительно меньше.
При постановке диагноза принято обращать внимание на следующие анатомические структуры: величину ацетабулярного угла сустава, положение крыши вертлужной впадины, центрацию головки бедренной кости в суставе и ее положение относительно лимбуса (наружного края вертлужной впадины). У новорожденных детей большая часть анатомических образований сустава состоит из хрящевой ткани, которая достаточно быстро в процессе роста ребенка замещается на костную. Неправильно сформированная хрящевая ткань подвержена всевозможным деформациям в процессе лечения, а форму костной ткани уже не изменишь. По этой причине очень важно лечение начинать как можно раньше.
 В здоровом тазобедренном суставе головка бедра находится в центре вертлужной впадины, последняя имеет строго округлую форму, ее крыша плотно облегает головку, капсула сустава не растянута, ацетабулярный угол не более 30 градусов (рис 1).
В здоровом тазобедренном суставе головка бедра находится в центре вертлужной впадины, последняя имеет строго округлую форму, ее крыша плотно облегает головку, капсула сустава не растянута, ацетабулярный угол не более 30 градусов (рис 1).
 В рентгенологически незрелом тазобедренном суставе анатомические изменения отсутствуют, а процессы замещения хрящевой ткани костной запаздывают, что проявляется в виде незначительного увеличения ацетабулярного угла (рис 2).
В рентгенологически незрелом тазобедренном суставе анатомические изменения отсутствуют, а процессы замещения хрящевой ткани костной запаздывают, что проявляется в виде незначительного увеличения ацетабулярного угла (рис 2).
При врожденном предвывихе бедра, за счет растянутой капсулы сустава происходит самопроизвольное вывихивание и вправление головки бедра. Это проявляется в виде симптома «щелчка» или «соскальзывания» при отведении бедер в стороны. Других изменений не наблюдается за исключением небольшого ограничения отведения бедер.
 Врожденный подвывих бедра характеризуется увеличением ацетабулярного угла, крыша сустава не плотно облегает головку и имеет овальную форму, лимбус отклонен вверх, в головке имеются диспластические процессы, которые приводят к ее уплощению и замедлению образования центрального ядра окостенения, отмечается приподнятость верхней части метафиза бедра и отклонение его кнаружи (рис 3).
Врожденный подвывих бедра характеризуется увеличением ацетабулярного угла, крыша сустава не плотно облегает головку и имеет овальную форму, лимбус отклонен вверх, в головке имеются диспластические процессы, которые приводят к ее уплощению и замедлению образования центрального ядра окостенения, отмечается приподнятость верхней части метафиза бедра и отклонение его кнаружи (рис 3).

При врожденном вывихе бедра отмечается еще большее увеличение ацетабулярного угла, форма крыши сустава заметно деформируется, головка сустава находится выше лимбуса, сама головка значительно деформирована, ядро окостенения заметно запаздывает в формировании, верхняя часть метафиза бедра может достигать горизонтальной линии, соединяющей нижние края подвздошных костей – величина h (рис 4).
При осмотре ребенка следует обращать внимание на величину отведения в стороны согнутых в коленях ножек, наличие при этом движении ножек любых щелчков или рывков головки (симптом «соскальзывания»), асимметрию ягодичных складок и кажущуюся разницу в длине ног.
Ограничение отведения бедер возможно при спастическом параличе, мышечной контрактуре, наблюдаемой у новорожденных и в других суставах, а также при врожденной варусной деформации шейки бедра. Все эти заболевания должны быть исключены путем изучения состояния всех мышц и с помощью рентгенограммы тазобедренных суставов. Важно отметить, что физиологическая ригидность мышц новорожденного не бывает постоянной. В определенные моменты удается отвести бедра, чего не бывает при дисплазиях до вправления головки.
Очень важным, самым ранним, но непостоянным является симптом «щелчка», или симптом «соскальзывания». Сущность симптома заключается в том, что при отведении ножек происходит вправление вывиха, которое сопровождается щелчком, ощущаемым рукой исследующего врача. При приведении ножек к средней линии происходит повторное вывихивание головки бедра, также сопровождающееся щелчком и вздрагиванием ножки. Для выявления этого симптома существует специальная методика исследования новорожденного, при которой врач, сгибая обе ножки в тазобедренном и коленном суставах, большие пальцы располагает на внутренних, а другие пальцы — на наружных поверхностях бедер. Медленно, избегая форсированных движений, врач отводит бедра равномерно в обе стороны.
Следует отметить, что симптом «соскальзывания» как правило исчезает к 5-7-му дню жизни ребенка, но у некоторых детей при наличии мышечной гипотонии может сохраниться в течение первых месяцев жизни.
Асимметрия ягодичных складок характерна для одностороннего вывиха бедра. Кроме того, у здоровых детей между бедрами и туловищем сзади имеются глубокие симметричные складки. Асимметрия этих складок или их отсутствие свидетельствует о наличии одно — или двустороннего вывиха.
Одним из симптомов дисплазий тазобедренного сустава может быть наружная ротация ноги на стороне вывиха. Она хорошо видна, когда ребенок спит — на этот симптом обращают внимание сами матери. Видимое на глаз укорочение нижней конечности, характерное для высоких вывихов, может наблюдаться не только при явном одностороннем вывихе, а и при различных дисплазиях, даже двусторонних, но с разным расположением бедер по высоте. Определить длину и укорочение ног у грудных детей сантиметровой лентой трудно. О разнице в длине ног судят по различному расположению уровней коленных суставов, согнутых и приближенных к животу.
Все перечисленные симптомы могут наблюдаться вместе либо может иметь место лишь часть симптомов; в последнем случае лучше заподозрить врожденную патологию тазобедренного сустава и предпринять рентгенографию. Заподозренный, но не подтвердившийся вывих бедра укажет лишь на внимательность врача и вреда ребенку не принесет. Просмотренное же заболевание может сделать ребенка тяжелым инвалидом на всю жизнь.
Важнейшим условием излечения патологии тазобедренных суставов является максимально раннее ее выявление. Исход болезни в геометрической прогрессии ухудшается с каждой неделей, если лечение не проводится. По этой причине ортопедическому осмотру должны подвергаться дети с первых дней жизни – еще в родильных домах. Выявление врожденного вывиха тазобедренного сустава после седьмого дня жизни ребенка уже чревато осложнениями. А осложнения тяжелые – пожизненная инвалидность. И бывает очень обидно когда первый раз на прием к детскому ортопеду ребенка с вывихом бедра приносят в 3-4 месяца. Он может остаться инвалидом вместо того, чтобы вырасти совершенно здоровым человеком. Или когда детский ортопед в первые дни жизни ребенка выявив «дисплазию тазобедренного сустава» советует родителям поделать массаж, ЛФК и «наблюдает» за состоянием ребенка еще 1-2 месяца чтобы окончательно выставить диагноз. Теряется драгоценное время, утяжеляется патология сустава и полное излечение становится уже невозможным.
Второй раз детский ортопед должен посмотреть ребенка в 3 месяца, третий раз – в 6 месяцев, четвертый раз – в 1 год.
 Если при осмотре ребенка выявлены какие-нибудь отклонения от нормы – следует сделать рентгеновский снимок тазобедренных суставов в прямой проекции (рис 5). Некоторые ортопеды назначают вместо рентгеновского снимка ультразвуковой обследование суставов. Но как было сказано выше, для постановки точного диагноза надо проверить геометрические соотношения в суставе. УЗИ не дает возможности определить величину ацетабулярного угла и точно замерить величину h. Поэтому применение этого метода для диагностики врожденной патологии тазобедренных суставов не эффективно и может привести к неправильной трактовке результата.
Если при осмотре ребенка выявлены какие-нибудь отклонения от нормы – следует сделать рентгеновский снимок тазобедренных суставов в прямой проекции (рис 5). Некоторые ортопеды назначают вместо рентгеновского снимка ультразвуковой обследование суставов. Но как было сказано выше, для постановки точного диагноза надо проверить геометрические соотношения в суставе. УЗИ не дает возможности определить величину ацетабулярного угла и точно замерить величину h. Поэтому применение этого метода для диагностики врожденной патологии тазобедренных суставов не эффективно и может привести к неправильной трактовке результата.
Консервативное лечение врожденных заболеваний тазобедренных суставов желательно начать в родильном доме. Пеленать туго не следует: ножки должны лежать в одеяле свободно, ручки могут быть плотно завернуты в одеяло. Желательно, чтобы первые дни, до получения отводящей шины, ребенок лежал на спине с разведенными ногами. Для этого между ними прокладывают пеленку, а под ней — между согнутыми и отведенными коленными суставами кладут небольшую подушечку из детской клеенки. После рентгенологического исследования решается вопрос о методе лечения. Если имеется только врожденный предвывих, то на прямом снимке тазобедренных суставов проксимальный конец бедра находится несколько латеральное нормы, а на снимке с отведением ног он приближается ко впадине.
Таким детям проводится лечение на шине Виленского с распрямленными, но отведенными ногами. При врожденном вывихе бедра, который носит тератологический характер, т. е. вывих уже сформирован до начала стояния ребенка, на прямом рентгеновском снимке проксимальный конец бедра находится также несколько латеральнее вертлужной впадины, но может быть либо на ее уровне, либо несколько выше. На снимке в отведении проксимальный конец бедра не входит во впадину, а входит выше нее. Таким детям уже с рождения безусловно надо применять шины, придающие согнутым в коленных суставах ногам положение отведения. В ортопедии принято определять положение сгибания ног под прямым углом в тазобедренное и коленном суставах и полного отведения бедер до плоскости кровати как положение Лоренц I. Несколько выпрямленное положение ног до тупого угла в указанных суставах носит название положения Лоренц II, а полностью выпрямленные, но несколько отведенные ноги — положение Лоренца III. Эти положения были предложены крупнейшим венским ортопедом Лоренцом в его классической методике лечения врожденного вывиха бедра в гипсовой повязке и различных упомянутых положениях.
 Для лечения врожденного предвывиха в положении Лоренц III применяются специальные отводящие шины Виленского — разведение ног достигается металлической раздвижной распоркой, фиксирующейся кожаными манжетками в области нижней трети голеней (рис 6). Винт на трубке-распорке дает возможность дозировать отведение. Если нет шины, можно использовать для такой же цели вгипсованную в гипсовые манжетки палку-распорку или продетую во фланелевом чехле палочку с фиксирующими ее фланелевыми манжетками.
Для лечения врожденного предвывиха в положении Лоренц III применяются специальные отводящие шины Виленского — разведение ног достигается металлической раздвижной распоркой, фиксирующейся кожаными манжетками в области нижней трети голеней (рис 6). Винт на трубке-распорке дает возможность дозировать отведение. Если нет шины, можно использовать для такой же цели вгипсованную в гипсовые манжетки палку-распорку или продетую во фланелевом чехле палочку с фиксирующими ее фланелевыми манжетками.
Шина Виленского, модифицированная автором в ЦИТО, приобрела более современный вид в связи с применением пластмассовой распорки и таких же манжеток, удобных в гигиеническом отношении в связи с легкой их санитарной обработкой. Эта шина совершеннее деревянной гипсовой распорки, так как позволяет изменять угол разведения ног, что особенно необходимо, когда шина применяется при долечивании или с целью профилактики рецидивов. Срок лечения наиболее легких дисплазий на распорке Виленского — 3 месяца.
 Наряду с указанными шинами у детей до 3 месяцев могут применяться различные мягкие приспособления, создающие необходимую правильную укладку больного: лифчик Байера, стремена Павлика (рис 7), широко вошедшие в практику, подушка Фрейка и др.
Наряду с указанными шинами у детей до 3 месяцев могут применяться различные мягкие приспособления, создающие необходимую правильную укладку больного: лифчик Байера, стремена Павлика (рис 7), широко вошедшие в практику, подушка Фрейка и др.
Наконец, при отсутствии шин можно у новорожденных и грудных детей первых недель жизни применять так называемое широкое пеленание. Вместо тугого связывания вытянутых ног, что, например, традиционно делалось при фиксации младенцев к узкому ложу грузинской люльки-аквании, между согнутыми и отведенными ногами прокладывают многослойную жесткую накрахмаленную пеленку. Для правильного соприкосновения и развития элементов тазобедренного сустава в первые недели этого бывает достаточно.
При этапном лечении детей с врожденной патологией тазобедренного сустава почти в 50% случаев наблюдаются симптомы рахита: запоздалое прорезывание зубов, скошенность затылочных костей и др. У детей с признаками рахита процессы формирования вертлужной впадины происходят более замедленными темпами. Необходимо осуществлять энергичную противорахитическую терапию: циклы витаминотерапии (спиртовой раствор витамина D2), наряду с обогащением организма ребенка солями — перевод на овощной прикорм, назначение глюконата кальция, ультрафиолетовое облучение. Система мероприятий по профилактике рахита у детей должна входить как обязательная часть этапного лечения врожденных дисплазий тазобедренных суставов.

Если отведение бедер уже затруднено, следует применять этапное разведение ног. В 1920 г. предложил накладывать этапные гипсовые повязки (рис 8) для постепенного преодоления тонуса приводящих мышц с конечной фиксацией нижних конечностей в положении Лоренц I. Рентгенографически контролируется стояние головки сразу после наложения повязки, в средние сроки лечения и перед снятием повязки.
Любые методы фиксации ног должны применяться поэтапно и с осторожностью из-за возможных осложнений. Самым грозным осложнением является болевая контрактура (асептический некроз головки бедра). Проявляется она тем, что ребенок, после наложения фиксации на ноги, периодически начинает плакать, просыпается, фиксированная ножка в вынужденном положении, ребенок двигает ею хуже, может появиться отек бедра и паховой области. В этом случае следует снять все фиксирующие приспособления, начать лечить болевую контрактуру, а затем вновь все начать сызнова, но более щадяще. Никогда не следует сразу применять функциональную гипсовую повязку при вывихе бедра. На несколько дней надо вначале наложить шину Виленского, а когда отведение бедер будет достаточным – применить гипсовую повязку. Также и снимают гипсовую повязку не сразу, а через использование на некоторое время шины Виленского.
Вывихи тазобедренных суставов могут быть не только врожденными, но и вторичными. Это бывает при ДЦП, различных заболеваниях связанных со спастическими состояниями. Поэтому лечение у детского ортопеда следует проводить под контролем невропатолога.
Источник

Accuvix-A30
Проверен временем! Ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Введение
Анатомически правильное строение тазобедренного сустава у детей первых дней жизни позволяет в дальнейшем ребенку удерживать туловище в вертикальном положении, ограничивать разгибание в тазобедренном суставе, обеспечивая правильную походку, возможность справляться с физическими нагрузками [1]. Тазобедренный сустав — это чашеобразный сустав (разновидность шаровидного), образован суставной поверхностью головки бедренной кости, которая покрыта гиалиновым хрящом на всем протяжении (кроме ямки) и вертлужной впадиной тазовой кости, покрытой хрящом только в области полулунной поверхности, а на остальном протяжении выполнена жировой клетчаткой и покрыта синовиальной мембраной [2].
Врожденная дисплазия тазобедренных суставов проявляется повышенной подвижностью, слабостью связочного аппарата, несформировавшейся вертлужной впадиной тазовой кости (плоская), в результате чего головка бедренной кости не занимает правильное положение в вертлужной впадине. Дисплазия проявляется к концу первого года жизни, когда ребенок начинает ходить (движения асимметричны и затруднены). Вывих тазобедренного сустава резко ограничивает движения и приводит к развитию калечащей походки, нарушению осанки с последующим искривлением позвоночника.
Проведение своевременного ультразвукового исследования (УЗИ) тазобедренных суставов у детей первых 3 мес жизни позволяет визуализировать структуры сустава, которые еще не подверглись оссификации. У детей в возрасте от 3 до 6 мес УЗИ дает возможность определения сроков оссификации без лучевой нагрузки, выявить дисплазию, определить правильную тактику лечения, провести курс терапии и наблюдать за развитием суставов в динамике.
Материалы и методы
УЗИ тазобедренных суставов было проведено 395 детям в возрасте до 6 мес по методу Г. Рейнгарда [3] с одновременной оценкой развития костно-хрящевого соотношения сустава, определением сонографических типов тазобедренных суставов.
Результаты
В ходе обследования тазобедренных суставов у 395 детей были выявлены следующие типы тазобедренных суставов.
По результатам УЗИ у 286 (72,41%) детей диагностированы типы 1а и 1б тазобедренных суставов (по Г. Рейнгарду). Клинически и сонографически типы 1а и 1б соответствуют возрасту ребенка — это здоровые суставы. Костная часть вертлужной впадины хорошо определяется, костный эркер слегка сглажен или прямоугольный, хрящевая часть крыши охватывает головку бедренной кости, костно-хрящевое соотношение больше или равно 2/3. Угол α больше или равен 60°. Угол β меньше 55° — тип 1а (рис. 1); угол β больше 55° — тип 1б.
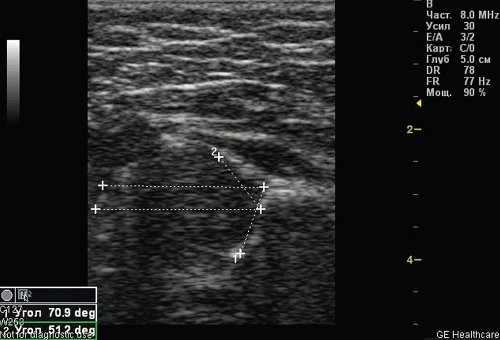
Рис. 1. Тазобедренный сустав тип 1а.
1 — угол α=70,9°;
2 — угол β=51,2°.
У 35 (4,81%) детей выявлена простая двусторонняя дисплазия тазобедренных суставов, без пространственных нарушений (рис. 2). В результате данной патологии происходит задержка сроков оссификации (формирования ядра), которая связана с пониженным содержанием кальция в организме ребенка (впоследствии при увеличении физической нагрузки на суставы, когда ребенок после 6 мес начинает сидеть и стоять, может произойти деформация головки бедренной кости).
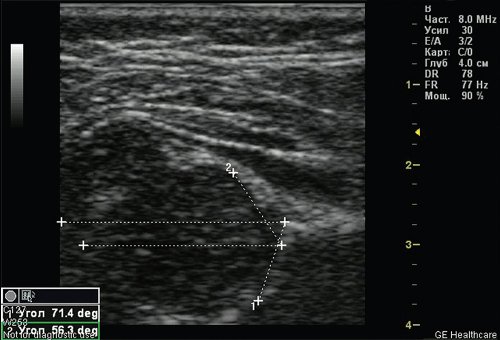
Рис. 2. Простая дисплазия — задержка сроков оссификации без пространственных нарушений (ребенок 5 мес).
Тип 2а тазобедренных суставов (рис. 3) диагностирован у 46 (11,6%) детей. Это вариант физиологической задержки развития тазобедренных суставов у детей в возрасте до 12 нед, при котором угол α меньше 59°, но больше 50°, соответственно угол β больше 60°.
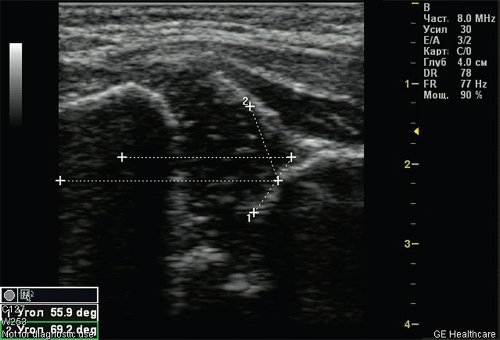
Рис. 3. Тазобедренный сустав тип 2а.
1 — угол α=55,9°;
2 — угол β=69,2°.
Тип 2б тазобедренных суставов выявлен у 25 (6,33%) детей — дисплазия тазобедренных суставов у детей старше 3 мес (рис. 4). Костная вертлужная впадина недостаточно развита, костный эркер закруглен, костнохрящевое соотношение меньше 2/3, хрящевая часть крыши охватывает головку бедренной кости. Угол α меньше 59°, но больше 50°, угол β больше 60°.
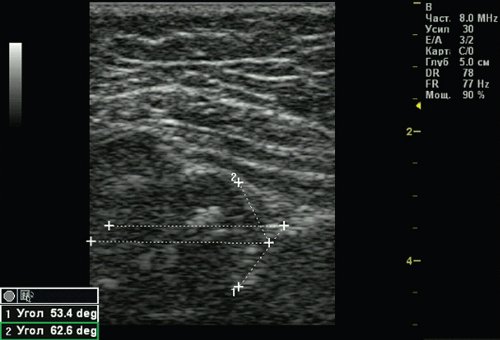
Рис. 4. Тазобедренный сустав тип 2б.
1 — угол α=53,4°;
2 — угол β=62,6°.
Тип 2с тазобедренных суставов (рис. 5) обнаружен у 2 (0,51%) детей. Это вариант тяжелой дисплазии в любом возрасте. Все составляющие сустава недоразвиты. Костная часть вертлужной впадины уплощена, костный эркер закруглен или плоский, хрящевая часть вертлужной впадины расширена, но еще охватывает головку бедра. Угол α меньше 49°, но больше 43°, угол β больше 65°, но меньше 72°. Такой тип суставов без соответствующего лечения, влечет прогрессирующее децентрирование головки бедра.
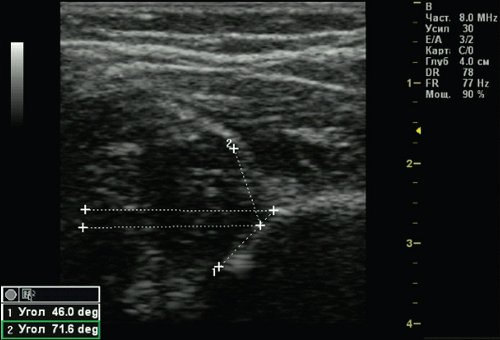
Рис. 5. Тазобедренный сустав тип 2с.
1 — угол α=46,0°;
2 — угол β=71,6°.
У 1 (0,25%) ребенка выявлен 3а тип тазобедренного сустава — врожденный вывих бедра (рис. 6). Костная часть вертлужной впадины и эркер плоские, хрящевая часть вертлужной впадины смещается краниально, так как головка бедра не может быть зафиксирована в вертлужной впадине, происходит ее децентрация. Структура хрящевой части крыши не изменена. Угол α меньше 43°.
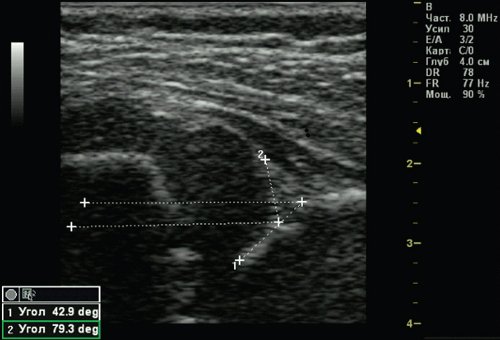
Рис. 6. Тазобедренный сустав тип 3а.
1 — угол α=42,9°;
2 — угол β=79,3°.
Все 106 детей, с выявленной патологией, были направлены на консультацию к врачу-ортопеду. После курса физиотерапии, широкого пеленания, при необходимости, на контрольном УЗИ (50 детей), были выявлены следующие изменения:
- Из 8 детей с простой двусторонней дисплазией тазобедренных суставов, без пространственных нарушений, с задержкой сроков оссификации, у 2 изменений не наблюдалось, а у 6 детей сроки оссификации соответствовали возрасту.
- Из 25 детей с тазобедренными суставами типа 2а после проведенного курса лечения у 10 установлен тип 1а, у 7 — тип 1б, у 3 — тип 2б, у 5 детей имела место простая двусторонняя дисплазия тазобедренных суставов, без пространственных нарушений, с задержкой сроков оссификации.
- Из 17 детей с тазобедренными суставами типа 2б после проведенного курсалечения у 5 установлен тип 1а, у 7 — тип 1б, у 1 — тип 2б, у 4 детей сохранялась простая двусторонняя дисплазия тазобедренных суставов, без пространственных нарушений, с задержкой сроков оссификации.
В результате 35 (70%) детей со своевременно диагностированной патологией после проведенной терапии имеют здоровые суставы 1-го типа, 15 (30%) детей, с сохранившейся патологией были направлены на повторный курс терапии.
Заключение
Проведенное исследование подтверждает необходимость УЗИ тазобедренных суставов детям в возрасте до 6 мес в амбулаторных условиях, позволяющего избежать неоправданной лучевой нагрузки. Использование полученной информации дает возможность своевременного проведения корректирующей терапии для всех типов тазобедренных суставов в раннем периоде с последующим правильным их формированием.
Литература
- МакНелли Ю. Ультразвуковые исследования костномышечной системы: Практическое руководство. Издательский дом Видар-М, 2007. 400 с.
- Синельников Р.Д., Синельников Я.Р. Атлас анатомии человека.Учебное пособие. 2-е издание, стереотипное. В 4-х томах. Т. 1. М.: Медицина, 1996. 344 с.
- Рейнгард Г. Сонография тазобедренных суставов новорожденных. Диагностические и терапевтические аспекты: Руководство. 5-е издание // Сонографические типы тазобедренных суставов / Изд-во Том. ун-та, 2005. 196 с.

Accuvix-A30
Проверен временем! Ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Источник
